INTRODUCCIÓN
La diabetes mellitus es una afección que se caracteriza por hiperglucemia crónica resultante de trastornos en el metabolismo de los carbohidratos, las grasas y las proteínas; consecuencias dichos trastornos, a su vez, de defectos en la secreción o la acción de la insulina, o de ambos.(1,2,3)
Como enfermedad, conocida desde tiempos muy remotos, es la resultante de una compleja interacción entre genética y factores ambientales, determinante de diversas alteraciones fisiopatológicas. El trastorno de la regulación metabólica que acompaña a esta afección provoca alteraciones en muchos sistemas orgánicos, y supone una pesada carga para el individuo que la padece y para el sistema sanitario.
La importancia para los servicios asistenciales de este problema de salud está ampliamente fundamentada en la literatura médica.(4-14) Basta decir, a manera de ejemplo, que la Organización Mundial de la Salud la estima como el tercer problema de salud pública más importante en el mundo, y el primero para América Latina.(7)
Los pacientes con “diabetes mellitus descompensada”, situación que se ha denominado diabetes mellitus con hiperglucemia aguda no complicada, constituye el grupo de pacientes diabéticos que con más frecuencia es atendido de urgencia, y también los hospitalizados en salas de Medicina Interna.
Recientes publicaciones han realizado precisiones teóricas acerca del estado de hiperglucemia aguda no complicada, buscando fundamentalmente, una distinción con el estado de “mal control metabólico” que pueden sufrir algunos pacientes diabéticos.(15,16) Al mismo tiempo, estos artículos han realizado recomendaciones acerca del manejo de la descompensación aguda en las condiciones de un Departamento de Urgencias similares a las del Hospital General Universitario Dr. Gustavo Aldereguía Lima, de Cienfuegos, a partir de las experiencias derivadas de la utilización de un instrumento para la estratificación de estos enfermos; todo ello, como parte de considerar a la seguridad del enfermo y al mejoramiento de la calidad de la atención al paciente con diabetes mellitus como un objetivo de trabajo priorizado por el Servicio de Medicina Interna, la vicedirección clínica y la propia institución a su más alto nivel.
Es importante reconocer que, en el caso específico de los diabéticos hospitalizados en salas del Servicio de Medicina Interna de esta institución, la asistencia médica sigue estando caracterizada por una gran variabilidad en la actuación, determinada por criterios y enfoques muy personales de los facultativos; ello incluye la extrapolación de esquemas contenidos en los protocolos de manejo de las complicaciones metabólicas agudas (que cursan con hiperglucemia) más graves del paciente diabético: la cetoacidosis y el estado de hiperosmolaridad no cetoacidótico.
El objetivo del trabajo es elaborar una Guía para el manejo farmacológico de diabéticos con mal control metabólico o estado de hiperglucemia aguda no complicada hospitalizados en el Servicio de Medicina Interna.
MÉTODOS
El estudio fue realizado en el Hospital General Universitario Dr. Gustavo Aldereguía Lima, de Cienfuegos. El proceso de elaboración de la Guía estuvo orientado por los siguientes lineamientos en calidad de principios:
- Estar dirigido fundamentalmente a facilitar a los médicos asistenciales la toma de decisiones con el enfermo.
- Propiciar un enfoque integral del paciente, en el que prime el juicio o razonamiento clínico en la valoración del enfermo.
- Ser un instrumento factible de aplicar, contextualizado a las condiciones existentes, sin que ello vaya en detrimento de su rigor científico.
- Ser construido colectivamente y combinar la evidencia científica con la experiencia de todos aquellos profesionales que intervienen en la atención a estos pacientes.
Para la elaboración de la guía fue utilizado el método de discusión grupal. Para esto, primeramente, se realizó una revisión bibliográfica; a partir de esta revisión, los autores elaboraron una primera versión de la guía, la cual fue discutida en el colectivo del Servicio de Medicina Interna. En las discusiones grupales fueron registradas las críticas y sugerencias a la propuesta, por lo que el resultado final fue un documento elaborado con gran participación colectiva y elevado consenso, el cual recibió la aprobación del Consejo Científico de la institución.
RESULTADOS
La Guía para el manejo terapéutico farmacológico de diabéticos con mal control metabólico o estado de hiperglucemia aguda no complicada hospitalizados en el Servicio de Medicina Interna estuvo basada, teóricamente, en dos elementos: la estratificación de los pacientes y la incorporación de esquemas de insulinoterapia más actualizados científicamente.
En esta guía fue propuesto un conjunto de acciones dirigidas a organizar la asistencia médica a estos pacientes. Entre las más importantes, a ejecutar en el Departamento de Urgencias, estuvo la estratificación de los pacientes en cuatro grupos; estos, en sentido general, diferencian a los diabéticos según el grado de control metabólico al momento del ingreso, o por su condición de debut de la enfermedad.
Para el abordaje del paciente en sala, se propuso una conducta terapéutica farmacológica específica para cada uno de los cuatro grupos de pacientes. En el caso específico de los que ingresan por mal control metabólico o hiperglucemia aguda no complicada (diabéticos del grupo 3), se introdujo, en sustitución del clásico esquema móvil de insulina, el esquema de “insulinoterapia subcutánea programada” propuesto por la Asociación Americana de Diabetes (ADA) para el manejo de diabéticos en servicios no intensivos,(17) aunque con ligeras modificaciones orientadas a simplificar el esquema y facilitar la factibilidad de aplicación en el contexto.
Entre las acciones pautadas en la guía, se destacaron, además, la trascendencia del reconocimiento y manejo del factor descompensante de la diabetes, así como la realización sistemática de la glucometría y el registro de los resultados de estas, de las unidades de insulina administradas y de los eventos de hipoglucemia ocurridos (Anexo 1).
Fueron precisados los objetivos metabólicos a alcanzar, y los aspectos diagnósticos y terapéuticos relacionados con la hipoglucemia, principal complicación directa de la insulinoterapia.
La guía en su totalidad se presenta a continuación:
Guía para el manejo terapéutico farmacológico de diabéticos con mal control metabólico o estado de hiperglucemia aguda no complicada hospitalizados en el servicio de medicina interna
I.- Acciones a ejecutar en el Departamento de Urgencias en la atención al paciente diabético a hospitalizar:
- A todos los pacientes se les realizará medición de la glucemia (al menos por glucometría), y su resultado será registrado en la Orden de Ingreso.
- Se indicará HbA1C a todos los casos (de estar disponible), para tomar la muestra en sala.
- Los pacientes serán clasificados en alguno de los siguientes grupos o estratos:
- Grupo 1: Pacientes con diagnóstico conocido de diabetes mellitus que ingresan por razones ajenas a la diabetes (“estudio”, tratamiento de afecciones agudas o crónicas descompensadas), y que se encuentran controlados o compensados al momento del ingreso (ingresados con diabetes controlada).
- Grupo 2: Pacientes con diagnóstico conocido de diabetes mellitus que ingresan por razones ajenas a la diabetes, que presentan cifras de glucemia elevadas al momento del ingreso (mayor de 10 mmol/l al azar), y cuya evaluación clínica sugiere un mal control metabólico (ingresados con diabetes no controlada).
- Grupo 3: Pacientes con diagnóstico conocido de diabetes mellitus que ingresan por mal control metabólico, o ingresan con o por estado de hiperglucemia aguda no complicada (ingresados por diabetes no controlada; y con o por diabetes descompensada).
- Grupo 4: Pacientes que ingresan con o por diabetes mellitus de debut.
- En los casos con descompensación aguda, será registrada en la Orden de Ingreso la búsqueda (y resultado) del posible factor de descompensación.
II.- Acciones a ejecutar en las salas de hospitalización:
- En todos los casos se realizará glucometría en ayunas, antes de almuerzo y comida, y antes de acostarse.
- Los valores de cada glucometría serán registrados en una hoja dispuesta para ello. Si el paciente no está comiendo o recibe alimentación por sonda nasogástrica, las glucometrías serán realizadas cada 6 horas.
- En todos los pacientes se reforzará el tratamiento dietético.
- La conducta terapéutica estará determinada por el grupo o estrato al cual pertenece el paciente:
- Grupo 1: mantenimiento del mismo tratamiento de base.
- Grupo 2: revisión del plan terapéutico de base, evaluación de su cumplimiento e identificación de alguna otra causa de mal control metabólico. Corrección del tratamiento según conclusiones del análisis.
- Grupo 3: aplicación del esquema de insulinoterapia subcutánea programada.
- Grupo 4: tratamiento con insulinoterapia o hipoglucemiantes orales, individualizado según características particulares de cada paciente.
Independientemente de los grupos ya mencionados, puede ocurrir la presentación de hiperglucemia en el curso evolutivo durante la hospitalización en pacientes no conocidos como diabéticos. Este quinto grupo particular se subdivide en dos categorías:
- Se constata la hiperglucemia casualmente en la primera muestra tomada en ayunas. Es altamente probable que estos pacientes presenten una diabetes no diagnosticada hasta ese momento.
- Desarrollan la hiperglucemia durante la evolución en sala. En estos casos puede ser el debut de la diabetes.
La conducta con estos pacientes sería la siguiente:
Categoría A: tratamiento con insulinoterapia o hipoglucemiantes orales, individualizado según características particulares de cada paciente, de forma similar a los del Grupo 4.
Categoría B: manejo individualizado, con mayor probabilidad de utilizar el esquema de insulinoterapia subcutánea programada, fundamentalmente en situaciones como: procesos sépticos, eventos coronarios agudos, enfermedad cerebrovascular, o hiperglucemia igual o mayor a 10 mmol/L.
- En aquellos casos que reciban insulina será registrada la cantidad administrada en la historia clínica, en hoja creada al efecto.
Esquema de “insulinoterapia subcutánea programada”
Consiste en la aplicación de un esquema de tratamiento con insulina subcutánea a partir del cálculo de las necesidades diarias de insulina (componente basal), a lo cual se le suman dosis de refuerzo (componente corrector) orientadas por los resultados de la glucometría. Este esquema se conoce como esquema de insulina basal más bolo.
Los procedimientos para la aplicación de este esquema son los siguientes:
- Si el paciente viene con antidiabéticos orales, se suspende el antidiabético oral y se inicia tratamiento con insulina.
- La dosis inicial de insulina se calculará según cifras de glucemia, de la siguiente manera:
- 0,4 UI/kg/día si la glucemia se encuentra entre 7,7 a 11,1 mmol/l (140 a 200 mg/dl).
- 0,5 UI/kg/día si la glucemia se encuentra entre 11,2 a 22,1 mmol/l (201 a 400 mg/dl).
- 0,2 a 0,3 UI/kg/día en pacientes mayores de 70 años o cuando existe daño renal (FG < 60/mL/min).
- En pacientes con tratamiento previo con insulina, la insulina de inicio debe ser en la misma dosis que el paciente recibía antes del ingreso.
- En las dos situaciones anteriores, en la aplicación del esquema basal + bolo se debe dar la mitad de la dosis (50 %) con insulina de acción lenta, y la otra mitad con la insulina de acción corta, dividida en tres bolos preprandiales. La insulina basal se administrará en dos subdosis (2/3 en ayunas y 1/3 a las 10:00 pm), o alternativamente en una sola dosis, pero siempre a la misma hora. Si el paciente no está recibiendo alimentación por vía oral, la dosis de insulina rápida no se debe administrar.
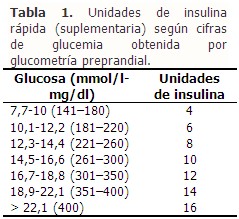
- Adicionalmente, el paciente debe recibir una dosis de insulina (de acción rápida) suplementaria (o de corrección) según el resultado de las glucometrías preprandiales (Tabla 1). Esta dosis de corrección se le añade a la dosis de insulina rápida programada.
Al utilizar el ejemplo anterior, si el paciente tuviese una glucemia previa al almuerzo en 15 mmol/l, a las 6 Uds de insulina rápida programadas se le añaden otras 10 Uds, por lo que recibiría 16 Uds de esta insulina. Si previo a la comida tuviese glucemia en 8,8 mmol/l, entonces recibiría 10 Uds de insulina rápida en ese bolo preprandial (6 Uds programadas más 4 Uds suplementarias).
- Si el paciente no está recibiendo alimentación por vía oral, la dosis de insulina suplementaria es de 2 Uds menos para cada rango de la glucemia; si el paciente recibe corticosteroides o es tratado con más de 80 Uds de insulina al día, se le suman 2 Uds más a la dosis de corrección, para cada rango de la glucemia.
- Cada día se hará un ajuste de la dosis de insulina, de acuerdo a los resultados de las glucometrías y siguiendo los mismos principios de distribución.
- El nivel de control de la glucemia estará basado en las siguientes cifras: 7,7 mmol/l antes de las comidas y 10 mmol/l al azar; pueden ser modificados de acuerdo al estado clínico. Para los pacientes que son capaces de lograr y mantener el control glucémico sin hipoglucemia, puede llevarse a metas más bajas. Para los pacientes con enfermedad terminal o con esperanza de vida limitada, o con alto riesgo de hipoglucemia, el objetivo puede ser tan alto como 11,1 mmol/l (200 mg/dl).
- Para evitar hipoglucemia se sugiere reevaluar la terapia cuando los valores de glucemia estén por debajo de 5,5 mmol/L (100 mg/dl), y definitivamente cambiarlos si están por debajo de 3,8 mmol/L (70 mg/dl).
Hipoglucemia
Se considera cuando la glucosa plasmática esté por debajo de 3,9 mmol/l (70 mg/dl); es severa si es ≤ 2,8 mmol/l (50 mg/dl), aunque algunos autores la consideran si es ≤ 2,2 mmol/l (40 mg/dl). Clínicamente debe ser sospechada en el siguiente contexto: decaimiento marcado, bostezos, hambre, ansiedad, temblores, palpitaciones, taquicardia, cambios de conducta, agitación, somnolencia y otras formas de degradación de la consciencia, sudoración, episodios convulsivos, disartria u otros signos de focalización neurológica, entre otros.
En el manejo se tendrán en cuenta las siguientes acciones:
- Si el paciente está consciente y tolera la vía oral, administrar jugo de naranja, refresco, u otro alimento azucarado.
- Si el paciente está inconsciente y no tolera la vía oral, administrar dextrosa hipertónica o glucagón.
- Tomar glucometría cada 15 minutos y repetir las medidas mencionadas hasta obtener una glucosa > 5,6 mmol/l (100 mg/dl).
Los eventos de hipoglucemia serán registrados en una hoja creada para ello. (Anexo 1).
Transición hospitalización/ambulatorio.
Para planificar el tratamiento de la hiperglucemia al egreso del paciente deben ser considerados estos tres aspectos:
- Tratamiento de la diabetes previo al ingreso.
- Nivel glucémico al ingreso y durante su estancia hospitalaria.
- Grado de control glucémico previo, determinado por la historia clínica y por la HbA1c previa o al momento del ingreso.
Si hay evidencias de buen control metabólico previo al ingreso (por ejemplo, HbA1c < 7 %), y dependiendo de la situación clínica del paciente, al egreso debe iniciarse el tratamiento previo a la hospitalización. En caso contrario, debe ser valorado un cambio en el tratamiento (aumento de dosis, cambio de fármaco), acorde a las diferentes variantes terapéuticas existentes. De cualquier manera, el control y el seguimiento deben continuar en el área de salud.
Definiciones operacionales:
- Descompensación metabólica (estado de hiperglucemia aguda no complicada): estado clínico-humoral de descompensación metabólica en el paciente diabético cuyo rasgo esencial lo constituye la hiperglucemia aguda; estado que cursa sin afectación clínica significativa y donde no se cumplen los criterios diagnósticos del resto de las complicaciones metabólicas agudas del diabético, que también se acompañan de hiperglucemia (cetoacidosis y estado hiperosmolar no cetoacidótico). La “agudeza” ha sido asumida, arbitrariamente, como la instalación de los síntomas de descompensación (o de registros de hiperglucemia) en el marco de los tres o cuatro días previos a la solicitud de asistencia médica.
- Mal control metabólico: existen elementos, clínicos o provenientes de registros de glucemias, que sugieren hiperglucemia preexistente, a diferencia de la descompensación aguda.
- Ingreso por diabetes: diabéticos en quienes la diabetes es la razón fundamental que determina la hospitalización del paciente.
- Ingreso con diabetes: diabéticos en quienes la diabetes no es la razón fundamental que determina la hospitalización del paciente.
- Evaluación metabólica “al momento del ingreso”: hace referencia a las cifras de glucemia obtenidas en el Departamento de Urgencias (glucemia al azar), o en su ausencia, a las primeras cifras de glucemia obtenidas en ayunas.
- Componente basal: se refiere a la cantidad de unidades de insulina a administrar, en calidad de necesidades diarias de insulina. Incluye insulina de acción lenta, más insulina de acción rápida preprandial.
- Componente prandial: hace referencia a la cantidad de unidades de insulina de acción rápida a administrar planificadamente en cada comida. Junto con la insulina lenta conforma el “componente basal”.
- Componente corrector: hace referencia a la cantidad de insulina de acción rápida a administrar en cada comida según resultado de la glucometría, y que se le añade al “componente prandial” planificado.
- Bolo: se refiere a la dosis de insulina de los componentes prandial y corrector.
DISCUSIÓN
La utilización de instrumentos estandarizados (llámense guías, protocolos o normas) en la práctica médica constituye en la actualidad una herramienta de indiscutible utilidad no solo en el plano asistencial para los médicos actuantes y los propios pacientes, sino también en el orden gerencial o administrativo de cualquier departamento o servicio médico-quirúrgico de las instituciones de salud.
Precisamente, el resultado fundamental de esta investigación ha sido la elaboración de una guía dirigida a la orientación de los profesionales médicos en la toma de decisiones relacionadas con la conducta y el manejo terapéutico de los pacientes diabéticos que son hospitalizados en el Servicio de Medicina Interna, con énfasis particular en aquellos con mal control metabólico o estado de hiperglucemia aguda no complicada.
El primer elemento positivo a destacar respecto a la guía elaborada y su introducción experimental, radica en lo que significa para la organización de la asistencia médica a los pacientes diabéticos hospitalizados en el Servicio de Medicina Interna, como paso imprescindible en el propósito de elevar la calidad en la atención a los afectados por tan importante y compleja enfermedad. En este sentido, debemos reiterar que una de las características identificadas en el estado actual de dicha atención ha sido la gran variabilidad en la actuación médica respecto al tratamiento farmacológico a estos pacientes. Esta cuestión, la variabilidad, ha sido valorada de forma negativa, y se pretende minimizar con la aplicación de esta guía; intención que no va reñida con la inevitable y necesaria individualización de cada paciente.
De esta forma, la guía elaborada permite dar continuidad a un trabajo iniciado hace cinco años, dirigido al perfeccionamiento de la atención al paciente diabético atendido en este Servicio, en calidad de objetivo estratégico. En dicho trabajo fue elaborado, introducido y validado en la práctica un instrumento para la estratificación (y el consecuente manejo terapéutico) de los diabéticos asistidos en el Departamento de Urgencias, específicamente en su área amarilla.
Otro elemento relevante que se lograría con la utilización sistemática de la guía elaborada, radica en la garantía en la actualidad científica en el tratamiento a los diabéticos con mal control metabólico o con estado de hiperglucemia aguda no complicada; actualidad que se logra mediante la introducción del esquema de insulinoterapia subcutánea programada. Este esquema ha demostrado sus ventajas en comparación con el clásico esquema de insulina móvil, para la consecusión más adecuada del control metabólico como objetivo terapéutico.
No obstante lo anterior, la extrapolación de las recomendaciones de las guías revisadas a nuestro medio no ha sido literal, al tener en cuenta la desigualdad de contextos. Una de las diferencias más evidente radica en la posición asumida por los autores en cuanto a la utilización de la insulinoterapia solo en aquellos pacientes en que sea imprescindible o más conveniente, a partir del análisis muy individualizado de cada caso; en este punto, algunos autores sugieren el tratamiento con insulina en todo diabético hospitalizado, lo cual implica el retiro del hipoglucemiante oral, aun estando compensado el paciente desde el punto de vista metabólico.(18)
En este Servicio ingresan con elevada frecuencia pacientes para el diagnóstico de determinadas afecciones o para el tratamiento de enfermedades agudas o crónicas descompensadas, y que, al momento de la admisión, presentan un buen control metabólico. La práctica cotidiana ha mostrado que en muchas de esas ocasiones el paciente se mantiene estable con su tratamiento de base, lo que hace razonable la decisión de su mantenimiento.
Con la intención de facilitar la aplicación de la insulinoterapia, la guía elaborada también difiere de otras en la manera de calcular la dosis de insulina suplementaria o de corrección. En estas se propone realizar dicho cálculo de acuerdo con la estimación de la sensibilidad a la insulina del paciente, razón por las que emplea las categorías “sensible”, “usual” y “resistente”; cada una de estas utiliza una dosis de insulina diferente, incluso para un mismo rango de glucemia.(17) En la guía elaborada solo se utiliza la propuesta de dosis de insulina correspondiente a “usual”, para evitar, al menos en las etapas iniciales de la aplicación de la guía, la posibilidad de confusión por parte del personal de enfermería.
Otro aspecto que en la Guía elaborada se trabaja con menos profundidad que las revisadas, radica en la transición hospital-domicilio del paciente, lo que es posible dadas las oportunidades que ofrece la manera en que está organizado nuestro sistema de salud, y dentro de este en particular, las fortalezas del nivel primario de atención médica.
Aunque la guía elaborada ha sido pensada y construida desde la visión de un Servicio de Medicina Interna, se reconoce la utilidad que pudiera tener para la atención al diabético en todos aquellos servicios no críticos (incluyendo los quirúrgicos), donde con muy elevada frecuencia también son admitidos pacientes diabéticos: cirugía, angiología, cardiología, por solo citar algunos ejemplos. La utilización de las acciones aquí propuestas en todos estos escenarios, no solo permitirá la validación de la propuesta, sino también su corrección o enriquecimiento.
Conflicto de intereses: Los autores declaran no tener conflicto de intereses.
Contribución de autoría: Idea conceptual: Luis Corona Martínez, Laydamí Rodríguez Amador, Ramón Ricardo Vélez Pérez; revisión de la literatura: Caridad Hernández Abreus, Sandra Borroto Lecuna; escritura del artículo: Luis Corona Martínez, Ramón Ricardo Vélez Pérez. Revisión crítica: Laydamí Rodríguez Amador.
Financiación: Hospital General Universitario Dr. Gustavo Aldereguía Lima. Cienfuegos.