CONCEPTO
La definición clásica de hernia discal lumbar ha variado y se evidencia en los enfoques actuales más amplios sobre la enfermedad. El concepto original, más limitado la concibe como el desorden resultante de la ruptura del disco intervertebral, algunos incluyen la degeneración discal primaria más la espondilosis que resulta de ella, y otros consideran además de los desórdenes del disco asociados a la degeneración, los traumas (micro o macro) y las discitis aséptica y granulomatosa.
¿Qué ha sucedido con el concepto? Elementos revolucionarios novedosos acerca del tema han obligado a la meditación y a la reflexión, así tenemos que como una consecuencia del impetuoso desarrollo tecnológico (imágenes y endoscopias) han surgido nuevos conceptos en cuanto al origen del daño radicular no directamente debido a la compresión física ejercida por la hernia discal, sino a otros factores colaterales como son: las estenosis de forámenes por fibrosis, la protrusión de cubiertas articulares, la irritación local por fisuras y fenestraciones del anillo fibroso que permiten que los componentes tóxicos constituyentes del núcleo pulposo inicien un proceso inflamatorio por irritación química, estas situaciones sólo podrían ser solucionadas mediante otros tipos de abordajes quirúrgicos y con una visualización más directa que la que puede ofrecer el microscopio (y menos probable aún la simple visualización del cirujano en la técnica no microscopio asistida) medios incapaces de visualizar recodos, recesos o forámenes. Así de hernia discal lumbar el término ha evolucionado a enfermedad discal lumbar o discopatía lumbar: que es más amplio e incluye un número adicional de situaciones médico-patológicas relacionadas con la herniación, sin ser ésta propiamente dicha.
ETIOPATOGENIA
Su comprensión exige un breve recordatorio de aspectos anatómicos básicos a pesar de existir aproximadamente 29 vértebras, sólo existen 22 discos intervertebrales, ya que únicamente se presentan por debajo de C2 y por encima de S1. El disco intervertebral está formado por tres componentes:
• El núcleo pulposo, el cual ocupa el centro del disco y consiste en un gel proteínico constituido por mucopolisacáridos.
• El anillo fibroso, constituido por bandas laminares fibrosas concéntricas que forman el borde externo del disco.
• Placas cartilaginosas, formadas por cartílago hialino, unidas a las superficies óseas de los cuerpos vertebrales superior e inferior por cartílago calcificado. La vascularización del disco acontece en niños y adultos jóvenes mediante pequeñas arterias localizadas en las placas terminales cartilaginosas.
Hacia la tercera década la mayoría desaparecen y los nutrientes se suministran por difusión desde la médula ósea, a través de las placas cartilaginosas. Los ligamentos longitudinales comunes anterior y posterior imparten fortaleza al disco intervertebral. El posterior es más estrecho, de tal manera que la cara posterolateral del disco no está soportada por ligamento. Esta carencia relativa de soporte explica el por qué la preponderancia de rupturas discales a través del segmento posterolateral del anillo, especialmente en la región lumbar. Las herniaciones discales en general son más frecuentes en los segmentos más móviles de la columna vertebral, es decir regiones cervical y lumbar (los segmentos dorsales están “reforzados” por las costillas y los segmentos sacrocoxígeos están fusionados). Por eso la ruptura discal lumbar ocurre en los dos últimos espacios (L4–L5 y L5–S1) en un 90% de los casos, aproximadamente la mitad (50%) para cada uno de ellos. De las rupturas restantes, la mayoría corresponden al espacio L3–L4 y muy rara vez a los espacios D12–L1; L1–L2 y L2–L3. La deshidratación natural por envejecimiento del núcleo pulposo y la debilidad del anillo fibroso que se torna quebradizo, pueden favorecer que dada la fragilidad de sus elementos integrantes, en ocasiones esfuerzos triviales como por ejemplo un simple estornudo puede provocar la salida o protrusión del núcleo a través del anillo fibroso desgastado o debilitado, produciéndose así la herniación del disco intervertebral.
Factores de riesgo: El embarazo, izaje de objetos pesados, incurvación del tronco (esfuerzos en flexión).
DIAGNÓSTICO
Diagnóstico positivo = cuadro clínico + examen físico de segmento lumbosacro del raquis + complementarios + diferencial.
Cuadro clínico: Los signos y síntomas de la hernia discal lumbar suelen dividirse en: Agudos y Crónicos, en dependencia del tiempo de evolución del cuadro clínico. El dolor con topografía radicular suele ser el síntoma cardinal.
Examen físico: Inspección de postura y marcha: Rectificación de la curva de lordosis lumbar (raquis deformado y rígido), el paciente tiende a inclinarse hacia el lado contrario de la hernia y eleva la cadera ipsilateral. Pueden haber marcha patológica al ser explorada en las modalidades apoyo sobre “talón” o en “puntillas’.
Palpación: Contractura muscular lumbosacra, puntos dolorosos e hipotonía.
Maniobras especiales: Se explorarán; Lassegue, Bragard, Patrick-Fabere, Nafziger-Jones, Neri I y I, Valleix.
Sensibilidad y reflejos: Puede verse afectada la sensibilidad desde el punto de vista subjetivo (parestesias de distribución típica según la raíz afectada), u objetivo (hipoestesia dermatómica de distribución correspondiente a la raíz comprimida). Las alteraciones de los reflejos (hiporreflexia) dependerán de la raíz involucrada.
Los elementos que sugieren compromiso radicular al examen físico son: hipotonía muscular, pérdidas sensitivas, deterioro de reflejos y ligera debilidad muscular. Más raramente defecto motor (en ausencia de dolor, o coincidiendo con desaparición del mismo) y trastornos esfinterianos.
Exámenes Complementarios: imagenológicos, neurofisiológicos y de laboratorio clínico.
Imagenológicos: Radiografías simples de columna lumbosacra, vistas antero posterior (AP) lateral y oblicuas. En ellas se pueden detectar signos de espondilosis, estrechamientos de espacios intervertebrales, erosión, esclerosis, escoliosis, cifosis, bifidismo, etc. No deben faltar en el estudio de la patología discal pero no son concluyentes.
Mielografía: Actualmente abandonada por la agresividad que presupone inyectar contraste al interior del raquis, y por la superioridad de la información brindada por otros estudios como la tomografía axial computarizada (TAC) y la resonancia magnético nuclear (RMN).
TAC y TAC helicoidal: De elección en el diagnóstico de esta enfermedad.
RMN: De elevada especificidad y ausencia del riesgo por radiaciones que presupone la TAC. Especialmente útil la modalidad de mielo-resonancia lumbosacra. Scan con radionúclidos óseos: Especialmente para diferenciar con la espondilosis lumbosacra.
Neurofisiológicos
Electromiografía: Es de poco valor por su baja especificidad. Su mayor utilidad radica en el diagnóstico diferencial con otras neuropatías. En realidad no aporta más datos que la anamnesis y el examen físico cuidadoso.
Laboratorio clínico: HB, Hto y Eritrosedimentación (importantes para descartar las enfermedades crónicas como las neoplasias, ya que puede haber anemia y Eritrosedimentación acelerada en estas últimas. Tiempo de coagulación y de sangramiento.
Diagnóstico diferencial: de la herniación discal lumbar, especialmente con los siguientes procesos; síndrome de estenosis del canal raquídeo, dolor pseudo-radicular, contractura muscular de diversa etiología, luxación de articulación facetaria, enfermedad de articulación sacro-ilíaca, enfermedad de articulación coxofemoral, tendinopatías por inserción, y lesiones intra-raquídeas (tumores benignos y malignos).
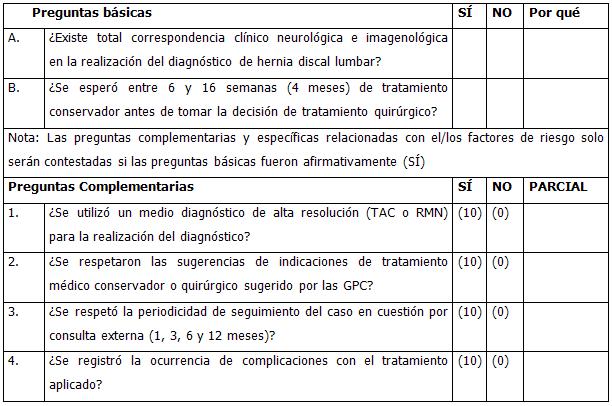
Resumen del diagnóstico positivo: Clara correspondencia clínico-neurológica con los estudios imagenológicos de alta resolución (TAC/RMN de columna lumbosacra).
TRATAMIENTO
En la actualidad nos enfrentamos ante diversa situaciones cruciales al abordar el tratamiento o manejo conductual en la enfermedad discal lumbar por lo que se hace necesario realizar las siguientes interrogantes.
¿Cuándo operar? (o lo contrario a ello ¿cuando abstenernos de hacerlo?).
¿A quiénes operar? (o ¿a quiénes no operar?).
¿Qué técnica utilizar? (en caso de requerirse la cirugía).
Salvo la urgencia, que es la compresión brusca de la cola de caballo, por herniación discal masiva con déficit neurológico severo, el paciente debe ser intervenido neuroquirúrgicamente lo antes posible, como una verdadera emergencia (siempre antes de transcurridas las primeras 24 horas), deben reconocerse históricamente la existencia de dos formas de tratamiento clásicas:
Conducta Conservadora
Los pilares históricos del tratamiento conservador han sido reposo, analgésicos, relajantes, anti-inflamatorios actualmente recomendados los antinflamatorios no asteroideos (AINES) y la vitaminoterapia.
Conducta Quirúrgica
¿Cuándo operar? En caso de ser demostrada la necesidad de la cirugía, lo ideal sería no intervenir a los pacientes hasta después de haber transcurrido las primeras 6 semanas de establecido el dolor y nunca más distante del 3er o 4to mes.
Quedando definidos los límites de ese período, por el tiempo previo necesario para mantener reposo y tratamiento conservador, y establecido su límite final para evitar que se hagan crónicos los cambios patológicos que se producen en la raíz.
¿A quiénes operar? Indispensable la adecuada selección del caso estableciendo total correspondencia clínico-neurológica-imagenológica, y además respetar las indicaciones absolutas, relativas, cuestionables y los elementos a evitar:
Indicaciones Absolutas: Síndrome de cola de caballo (trastornos motores y esfinterianos, emergencia) y el déficit motor progresivo, importante si aparece tras alivio del dolor (urgencia relativa, lo antes que sea posible).
Indicaciones relativas: Falla el tratamiento conservador (no existe alivio a pesar del tratamiento indicado). Lumbociatalgia recurrente (tratamiento conservador útil, pero ocurren recidivas frecuentes). Hernia discal en canal estenótico. Dolor lumbociático extremo (dolor como síntoma predominante e incapacitante).
Indicaciones cuestionables: Paciente que no acepta tratamiento conservador como primera opción.
Evitar: Pacientes histéricos, hipocondriasis y búsqueda de ganancias secundarias. Obesidad que pueda ser reducida. Edad > 50 años (diferentes autores reportan los peores resultados después de esa edad).
¿Qué técnica usar?: No existe un abordaje o modalidad quirúrgica que abarque o contemple todos los requerimientos técnicos que se necesitan en las diferentes situaciones que pueden presentarse en las hernias discales lumbares.
El caso de cada paciente debe ser personalizado, así por ejemplo en pacientes jóvenes, son preferibles las técnicas de mínimo acceso, cuando la hernia discal no presenta lesiones asociadas, pero en el canal estenótico, dolor severo y pacientes de edades avanzadas, con cambios artrósicos asociados, son preferibles las exposiciones amplias.
Lo más importante es la descompresión de la raíz afectada, discectomía, o mejor aún, microdiscectomía (si están disponibles instrumental y personal adiestrado).
Laminectomía sólo excepcionalmente, y artrodesis debe evitarse a menos que concomite espondilolistesis.
Métodos como ozonoterapia intradiscal, o insertar prótesis de núcleo pulposo lumbar sin resultados fiables según literatura revisada, deben evitarse.
Elegir entre uno u otro abordaje en los casos que lo necesiten depende de la particularidad del caso, de la experiencia del cirujano (de su manejo individual o dominio de cada modalidad técnica), así como de los recursos disponibles en cada medio. Es recomendable y saludable que independientemente de la técnica utilizada, la selección del paciente juega un rol determinante (aspecto más importante) y se debe particularizar en cada caso, además en la selección deben respetarse los criterios reconocidos internacionalmente, pues es la única forma de obtener buenos resultados.
Resumen de las indicaciones de tratamiento quirúrgico en la hernia discal lumbar
Prolapso discal masivo. Operar en las primeras 24 horas (emergencia microquirúrgica).
Deficiencia motora. La paresia segmentaria completa, en especial si el dolor desaparece con la aparición de la paresia, esto indicaría la operación tan pronto como fuese posible (urgencia relativa).
Dolor como queja destacada pero sin defecto motor. Cirugía depende de la respuesta al tratamiento conservador (evaluar entre 6 semanas y 4 meses).
Ciática recurrente. Respuesta útil al tratamiento conservador con recurrencias e interferencia de la vida.
Criterios de inclusión para el uso de la microdiscectomía
Indicaciones especiales
• Hernia monosegmentaria verificada clínica e imagenológicamente.
• Recurrencia de hernia en operados por macro o micro-técnica.
Indicaciones relativas
• Dos hernias en segmentos adyacentes.
Criterios de exclusión para el uso de la microdiscectomía
• Hernias discales multiniveles (más de dos espacios).
• Síndrome de canal estrecho que requiriese de amplia descompresión.
• Inestabilidad lumbosacra concomitante.
• Enfermedades concomitantes que constituyen contraindicaciones absolutas o relativas para el proceder quirúrgico, y que puedan influir desfavorablemente en los resultados de la intervención (diabetes mellitus (DM) descompensada, cardiopatías descompensadas, nefropatías).
• Edad > 55 años.
Procedimientos que sugerimos aplicar en los pacientes operados mediante microdiscectomía. Consulta anestésica previa al ingreso. Ingreso día previo a la operación. Medicación pre-anestésica 5 MG de diazepam vía oral a las 9.00pm del día previo. Operación bajo anestesia GOT. Instrumental y técnica clásica de Caspar. Antibiótico-terapia profiláctica con cefazolina 1 gr. endovenoso (EV) pre-operatorio y 1 gr. Trans operatorio. Deambulación y egreso al día siguiente. Retirada de los puntos alternos al 9no y restantes al 10mo día. Evaluación por consulta externa a 1, 3, 6, 12 y 18 meses (puede variar en dependencia del requerimiento particular del caso).
Otros datos significativos sobre este tema
En los últimos 5 años abundan reportes de algunos autores que afirman tener resultados superiores en las microdiscectomías lumbares con las técnicas endoscópicas videoasistidas sobre las microscopio-asistidas (pero estos reportes proceden de pocos centros en contados países del mundo).
Complicaciones
Entre las más frecuentes relacionadas con el tratamiento quirúrgico de la hernia discal lumbar:
• Relacionadas con la anestesia.
• Por iatrogenia.
• Infecciones.
• Trombosis.
• Embolias.
• Fístulas de líquido cefalorraquídeo (LCR).
• Perforación ventral (vasos o vísceras).
• Discitis.
• Deterioro de déficit neurológico preexistente.
• Hematomas.
• Espondilolistesis.
GUÍA DE EVALUACIÓN