CONCEPTO
Los abscesos cerebrales (AC) consisten es un proceso supurativo localizado dentro del parénquima cerebral, producido por cualquier germen y que continua siendo un reto diagnóstico y terapéutico para clínico y cirujanos ya que las manifestaciones clínicas y radiológicas son a menudo inespecíficas.
Aproximadamente el 80 % de los pacientes presenta un factor predisponente entre los que se plantean como los más frecuentes: un foco contiguo de infección (otitis media, sinusitis), los secundarios a (sepsis dentales); la diseminación hematógena o metastásica (presencia de un foco distante de infección como en la neumonía, absceso pulmonar, bronquiectasias infectadas, empiemas y fibrosis quística); heridas craneoencefálicas penetrantes, acompañadas de fracturas craneales con ruptura dural, que en ocasiones arrastran cuerpos extraños al interior de la masa encefálica (pelo, hueso, tierra, etc.); pprocedimientos neuroquirúrgicos y la inmunodeficiencia (SIDA, terapias inmunosupresoras).
Patología
El lugar del AC se relaciona generalmente a un foco infeccioso contiguo:
Otitis media, mastoiditis: Lóbulo temporal, cerebelo
Sinusitis paranasal, osteomielitis: Lóbulo frontal, temporal.
Sinusitis esfenoidal: Lóbulo temporal y silla turca.
Infección dental: Lóbulo frontal y menos frecuente lóbulo temporal.
El encéfalo se encuentra protegido de la infección por la barrera hematoencefálica intacta, no obstante, una vez que la infección se ha establecido, las defensas son inadecuadas para controlarla.
Microbiología
El estrecctoccocus, staphylococcus aureu y la escheria coli son los gérmenes más frecuentes de manera aislada, mientras que los resultados polimicrobianos las asociaciones más frecuentemente encontradas han sido: Staphylococcus cuagulasa negativa más la klebsiella pneumoniae, pseudomonas aeroginosa más gérmenes anaerobios y staphylococcus aureu más klebsiella pneumoniae.
La presencia del germen también está en relación con el foco de infección, aunque en algunos casos no es posible aislarlo.
Los bacilos entéricos Gram negativos (Proteus spp., escheria coli, Klebsiella spp. y pseudomonas spp.) producen antecedentes epidemiológicos (AE) comúnmente únicos y supratentoriales. Son aislados en infecciones mixtas en un 23 a 30% de los pacientes, con frecuencia provienen de un foco ótico o el paciente se encuentra inmunosuprimido. También pueden producir lesiones múltiples con una alta mortalidad.
En casos raros son aislados: salmonella, streptobacillus, brucella, propionibacterium, nocardia, listeria, citrobacter, mycobacterium, aspergirus, amebas, tuberculosis (TB) y eikenella. Los cuales tienen cierto incremento en los últimos tiempos debido al uso de drogas inmunosupresores y la aparición de enfermedades inmunodeficientes como el SIDA que en algunos lugares constituyen verdaderas pandemias.
Patogenia
Se han realizados varios estudios experimentales para evaluar la formación de un absceso cerebral, demostrándose que se requiere alrededor de 2 semanas para que se cumplimente este, a través de los cuales se han descrito diferentes etapas las que se resumen a continuación:
1. Cerebritis temprana: Dura de 1 a 3 días y se caracteriza por inflamación local de los vasos sanguíneos, edema y necrosis.
2. Cerebritis tardía: Dura de 4 a 9 días, se caracteriza por la fusión de las diversas áreas de necrosis con el consiguiente aumento de la misma, aparece el pus y es la etapa de máximo edema. Alrededor de la zona inflamada comienza a aparecer una red de fibras colágenas.
3. Formación capsular temprana: Dura de 10 a 13 días. Se consolida la red de colágeno con vistas a aislar el centro necrótico.
4. Formación capsular tardía: Dura de 14 a 28 días, aquí aparece la gliosis reaccional que incrementa el aislamiento de proceso y es la que forma la verdadera cápsula del absceso, lo que demora por lo menos dos semanas más.
CUADRO CLÍNICO
Las manifestaciones clínicas pueden variar de forma importante debido a múltiples factores ya expuestos anteriormente y los cuales pueden ser desde indolentes, hasta fulminantes, en la mayoría de los casos los síntomas tiene una duración de 2 semanas. Con un rango de 3 a 120 días.
Estos pueden estar en relación con el foco primario y caracterizarse por fiebre, cefalea, toma del estado general. Aunque lo más frecuente es que los síntomas se han producidos por un síndrome de hipertensión endocraneana. (Cefalea, náuseas, vómitos, bradicardia, toma de conciencia. Paresia de VI par craneal ) o manifestarse como signos neurológicos locales (dependientes del daño que ejerce el absceso sobre la zona del cerebro en que se encuentre situado), esto es demostrable clínicamente mediante defectos motores y sensitivos locales, convulsiones, toma de conciencia, trastornos de reflejos, trastornos del habla, rigidez nucal, etc.). Se han reportado casos de ruptura del absceso hacia el sistema ventricular con una evolución fulminante.
Estudios complementarios
1. Exámenes complementarios generales
Generalmente son de poca ayuda e inespecíficos en el diagnóstico del AE. Se observa una leucocitosis moderada (< 20.000 cél/ml), una velocidad de sedimentación poco elevada (45 a 55 mm/hr.), una proteína C reactiva y hemocultivos infrecuentemente positivos. Puede no existir ninguna de las alteraciones anteriores.
2. Punción lumbar
• Está contraindicada cuando se sospecha una lesión focal con efecto de masa. Sus resultados son generalmente poco específicos: hipoglucorraquia en un 25% de los casos, proteinorraquia en 67 a 81 % y pleocitosis en 60 a 70 % de los casos (< 500 cél/mL de predominio mononuclear). En un 25 % el líquido cefalorraquídeo (LCR) puede resultar estéril o mostrar una positividad de 30 % la cual puede aumentar hasta el 90 % cuando suelen aislarse cepas anaerobias. Los cultivos son raramente positivos.
3. Electroencefalograma
Es usualmente anormal en pacientes con AE, ayuda a localizar la lesión en menos del 50% de los casos, en desuso actualmente.
4. Tomografía computarizada (TC).
Ha demostrado gran valor en diagnóstico pues nos permite corroborar una correspondencia con el estadio clínico e instaurar el tratamiento según la fase que corresponda como expondremos más adelantes. Así la cerebritis temprana es caracterizada por un área irregular de baja densidad que puede o no contrastarse con el medio de utilizado, mientras que la cerebritis tardía previo a la inyección de contraste muestra un área de baja densidad en el centro de la lesión (representando el material piógeno) con un anillo periférico uniforme que se rodea por un área hipodensa variable de edema cerebral. La inyección de medio de contraste típicamente realza el anillo periférico. Dos hallazgos adicionales que pueden hacer el diagnóstico de absceso cerebral serían la presencia de gas entre la lesión cuando hay la pequeña posibilidad de una fístula dural o una impregnación ventricular o meníngea, especialmente cuando está asociada con síntomas y signos de meningitis.
También es usada para seguir el curso del AE después de la aspiración.
5- Resonancia magnética (RM)
Es el procedimiento de elección en el diagnóstico del AC.
Mucho más sensible que la TC ofrece significativas ventajas en la detección de la cerebritis temprana, edema y mejor diferencia entre inflamación, ventrículos y espacio subaracnoídeo y además en la detección de lesiones satélites. Así como en el seguimiento de ellas.
En la secuencia T1 la cápsula aparece como un margen discreto que es isointenso o levemente hipointenso, el contraste con gadolinio provee una clara diferencia al aumentar la visualización del margen del absceso.
En la secuencia T2 la zona de edema que rodea el absceso se observa con mayor facilidad y la cápsula aparece como un margen hipointenso bien definido. La terapia con corticoides puede disminuir el rendimiento de la TC y la RM.
Los abscesos del tronco cerebral son raros, pero la mejor ayuda diagnóstica es la RM con Gadolinium.
6. Cintigrafía
La cintigrafía con leucocitos marcados con indium 111 se utiliza cuando los resultados de la TAC y RMN no son concluyentes. Estos leucocitos marcados radiactivamente migran y se acumulan en el foco de inflamación diferenciando así el absceso cerebral de otras causas de masa cerebral en el encéfalo. Este estudio tiene una lata sensibilidad pero no del 100 %.
5. SPECT
Es un estudio que se ha demostrado útil en pacientes con SIDA para la diferenciación entre el linfoma cerebral primario y lesiones cerebrales infecciosas (toxoplasmosis en su mayoría).
6. Toma de muestra
La toma de muestra mediante biopsia por esterotaxia o durante craneotomía y exéresis constituye el método de lección. (Es diagnóstica y terapéutica).
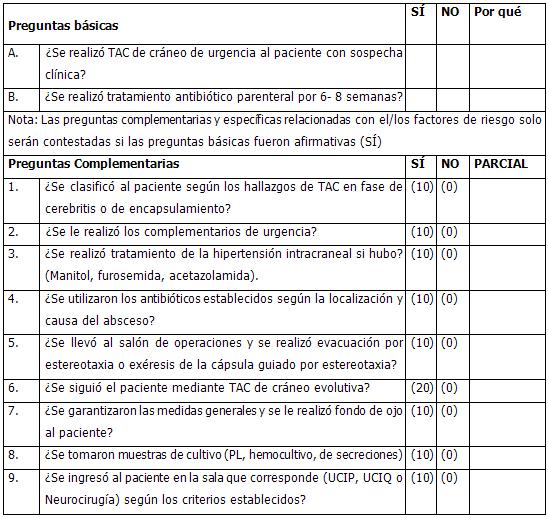
TRATAMIENTO
Manejo inicial
Evaluación del ABCD e inicio de las medidas para el sostén vital.
Realización de estudios complementarios y cultivos.
Interconsulta con neurocirugía.
Ingreso en cuidados intensivos en especial si está asociado a signos de hipertensión endocraneana.
Control del foco primario.
Tratamiento para el edema cerebral.
Anticonvulsivantes profilácticamente.
El tratamiento médico es recomendado a pacientes en la fase de cerebritis, absceso múltiples y pequeño (menor de 2 cm), localizaciones profundas, abscesos severos (poco común), presencia de sistemas derivativos para hidrocefalia y ante la presencia de enfermedades subyacentes que hacen que la cirugía sea en extremo peligrosa. También en los pacientes que presentan mejoría clínica después de la primera semana de tratamiento.
Uso de antibióticos
Tan pronto como se establezca el diagnóstico debe iniciarse antibioterapia, estos deben atravesar la barrera hematoencefálica, actuar contra los gérmenes más frecuentes y mantener la actividad frente al PH ácido de los abscesos cerebrales.
Se administraran por vía parenteral a altas dosis, siendo el régimen empírico inicial más recomendado la asociación de penicilina G (15-20 millones de unidades diarias) y metronidazol (600-1200 mg/8 h), se puede añadir una cefalosporina de tercera generación en los abscesos cerebrales de origen ótico, en los que se aísla con frecuencia bacilos aerobios gramnegativos. Cuando se sospeche la presencia de estafilococos (abscesos postraumáticos o postneuroquirúrgicos), está indicada la cloxacilina (2 gr/4 h).
Otro esquema de tratamiento más actual lo constituye: Vancomicina 1gr. cada 12 horas endovenoso (EV) más cefotaxima más uno de los siguientes: Metronidazol 30mg/Kg./día o cloranfenicol 1 gramo cada 6 horas
Este tratamiento debe emplearse por un período de 6 – 8 semanas.
Si se aísla el germen el mismo estará en dependencia de este, así por ejemplo en los que solo se aísla la presencia de estreptococos se usará la penicilina en altas dosis solamente y cuando no se obtengan muestra de estafilococos no meticilin resistente: Nafcilina 2 gramos, cada 4 horas.
En caso de pacientes con SIDA y aspectos de toxoplasma gondii: Sulfadiacina- pirimetamina; aspergillus amphotericina B, itraconazole suelen ser inefectivos por la escasa penetración a través de la barrera hematoencefálica (BHE) aunque se ha descrito un caso con buena respuesta al voriconazole.
Además se deben cumplir esquemas de tratamiento encaminados a reducir el edema cerebral como diuréticos osmóticos (manitol). El empleo de esteroides es debatido, recomendándose su uso si el edema cerebral es de especial significación clínica. Las posibles crisis comiciales deben ser tratadas de forma convencional, pudiéndose administrar de forma profiláctica.
Tratamiento quirúrgico:
En muchas ocasiones el tratamiento definitivo de los abscesos cerebrales es quirúrgico. Los procedimientos operativos que han sido avocados incluyen drenaje, aspiración y escisión. Muchas veces la operación establece el diagnóstico, ya que nos permite realizar toma de muestra para cultivo e identificar el germen (o gérmenes), lo cual es útil para la elección del antibiótico, remueve el material infestado y necrosado y mejora la presión intracraneal (PIC) elevada.
El tratamiento quirúrgico está indicado cuando existe la presencia de una masa intracraneal que provoca gran desplazamiento de las estructuras de la línea media con el consiguiente aumento de la presión intracraneal, cuando este se encuentra muy cerca del sistema ventricular (peligro inminente de irrupción ventricular), pacientes con GCS< 9 Puntos, presencia de deterioro neurológico progresivo, aumento de esta masa tras 2 semanas de antibioterapia o persiste el mismo tamaño después de 4 semanas de antibioterapia.
Técnica quirúrgica
1. Estereotaxia. Aspiración con aguja.
2. Craneotomía: En la fase crónica y localización de fácil acceso.
La resección del absceso mediante cirugía abierta se recomienda para algunos tipos de abscesos, como los postraumáticos, dada la frecuencia con la que pueden retener cuerpos extraños, los abscesos multiloculados, debido a la dificultad de su aspiración completa, o los abscesos por hongos. En los abscesos por nocardia hay controversias, y si bien algunos autores recomiendan la escisión, otros han demostrado su buena evolución mediante aspiración y tratamiento antibiótico, aunque debe recurrirse a la cirugía abierta sin dilación en caso de que no se demuestre radiológicamente buena respuesta en 2-4 semanas.
Seguimiento posterior
Se debe realizar seguimiento por Neurocirugía y por la especialidad a la que competa el tratamiento del foco primario, realizándose TAC de cráneo de forma seriada durante los 6 meses posteriores al tratamiento o hasta que desaparezca la cápsula que capta contraste.
Se debe mantener además de 3 a 6 meses el tratamiento anticonvulsivante, que se retira luego, si es posible, tras estudio mediante electroencefalograma.
GUÍA DE EVALUACIÓN