DEFINICIÓN
Enfermedad pulmonar obstructiva crónica (EPOC) es una denominación que se ha utilizado para englobar a varias enfermedades específicas con diferentes manifestaciones clínicas, lesiones histopatólogicas, terapéutica y pronóstico. El término incluye la bronquitis crónica simple, bronquitis asmática, bronquitis obstructiva crónica y enfisema pulmonar; aunque son las dos últimas las más comúnmente incluidas.
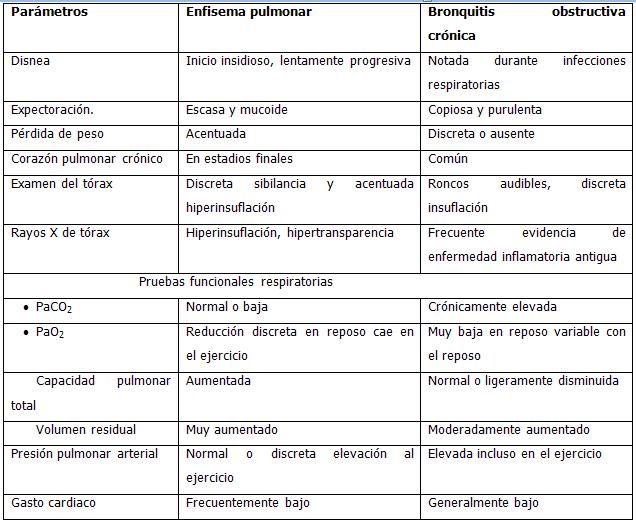
Principales diferencias
Comportamiento de la mortalidad en la EPOC
- En UCI: 24 a 50 % (La VAM por sí sola no incrementa la mortalidad).
- Hospitalaria: 11 a 61 %.
FACTORES DE RIESGO
Está establecido que los riesgos para presentar una EPOC generalmente nunca se presentan como un fenómeno aislado, sino que se interrelacionan entre sí. Un grupo de ellos son los siguientes factores:
- Hábito de fumar.
- Polución ambiental, exposición al cemento, construcción, humo de leña o combustibles.
- Deficiencia de antitripsina Alfa 1.
- Desequilibrio proteasa antiproteasa.
- Exposición ocupacional.
- Hiperreactividad bronquial, asma y atopia.
- Factor genético.
- Exposición al cadmio, sílice y carbón.
- Infección respiratoria baja a repetición.
- Estilos de vida no saludables como alcoholismo, desnutrición, hacinamiento, pobreza.
CLASIFICACIÓN (clínica y anatómica)
Enfisema pulmonar:
Enfisema centrolobulillar: Es casi exclusivo de los fumadores, se distribuye por todos los lóbulos pero afecta con mayor frecuencia a los segmentos apicales y el segmento superior de los lóbulos inferiores.
Enfisema panlobulillar: Afecta uniformemente todo el acino, se localiza con más frecuencia en las bases pulmonares, se observa en pacientes jóvenes con déficit severo de antitripsina Alfa 1.
Enfisema paraseptal: Afecta los bronquiolos, con frecuencia se localiza tanto al lado de la pleura como al lado de los septum interlobulillares, es el responsable con frecuencia de la formación de bulas y neumotórax espontáneo en el adulto joven.
Bronquitis crónica:
Se relaciona a la presencia de tos y expectoración casi todos los días durante tres o más meses al año por dos o más años consecutivos, siempre y cuando no sea producido por tuberculosos, bronquiectasia o absceso.
Bronquitis crónica simple: Se caracteriza por la producción de esputos mucoides, tos crónica y no haber limitación al flujo aéreo.
Bronquitis crónica mucopurulenta: Se caracteriza por esputos purulentos y recurrentes en ausencia de enfermedad pulmonar supurativa.
Bronquitis crónica obstructiva: Se caracteriza por tos y expectoraciones crónicas, acompañado de un volumen espiratorio forzado en un segundo (VEF en 1 seg.) reducido que no mejora después de inhalar broncodilatadores.
Bronquitis asmática: Se trata de una combinación de bronquitis obstructiva con activación de elementos celulares (mastocitos, eosinofilos, linfocitos T, etc), se caracteriza por la presencia de episodios reversibles de sibilancia, disnea y tos, particularmente de noche y al amanecer. En los casos severos se pueden presentar lesiones irreversibles en las vías aéreas que llevan a obstrucción crónica del flujo aéreo, se nombrará entonces asma y sí se puede considerar dentro de la EPOC.
Gran número de pacientes portadores de EPOC pueden encontrarse con combinación en grado variable de bronquitis y enfisema.
CLASIFICACIÓN ESPIROMÉTRICA DE LA GRAVEDAD DE LA EPOC (FEV1 post broncodilatador).
Estadio I: Leve FEV1/FVC < 0,70 FEV1 ≥ 80 % ref
Estadio II: Moderado FEV1/FVC < 0,70 50 % ≤ FEV1 < 80 % ref
Estadio III: Grave FEV1/FVC < 0,70 30 % ≤ FEV1 < 50 % ref
Estadio IV: Muy grave FEV1/FVC < 0,70 FEV1 < 30 % ref. ó FEV1 < 50 % ref. más insuficiencia respiratoria
Indicaciones de ingreso en la UCI de pacientes con exacerbaciones de EPOC
Episodios agudos de descompensación luego de tratamiento inicial asociados a:
- Estadio III según espirometría (PEF < 35 %)
- EPOC con neumonía grave asociada.
- EPOC descompensada con acidosis respiratoria grave.
- EPOC con PaO2 < de 40 mm de Hg.
- EPOC con PaCO2 > 60 mm de Hg.
Paciente con EPOC y
- Sometido a tratamiento quirúrgico abdominal.
- Asociado a tratamiento quirúrgico torácico.
- Asociado con neumotórax.
- Confusión, letargia o coma.
- Disnea grave, con aumento del trabajo respiratorio que responde inadecuadamente al tratamiento inicial en el servicio de urgencias.
Indicaciones de la ventilación mecánica no invasiva (VNI)
- Disnea de moderada o grave intensidad con utilización de músculos accesorios y movimiento paradójico abdominal.
- Acidosis moderada-grave (pH ≤ 7,35) y/o hipercapnia (PaCO2 > 45 mm Hg.)
- Frecuencia respiratoria > 25 respiraciones/min.
- Conservación del estado mental.
Indicaciones de la ventilación mecánica invasiva
- Intolerancia a la VNI o fracaso de esta.
- Disnea grave con uso de músculos accesorios y movimiento paradójico abdominal.
- Frecuencia respiratoria 35 > respiraciones/min.
- Hipoxemia que pone en peligro la vida.
- Acidosis grave (pH < 7,25) y/o hipercapnia (PaCO2 > 60 mm Hg.).
- Paro respiratorio.
- Somnolencia, alteración del estado de conciencia.
- Complicaciones cardiovasculares (hipotensión, shock)
- Otras complicaciones (alteraciones metabólicas, sepsis, neumonía, tromboembolia pulmonar, barotrauma, derrrame pleural masivo)
La acidosis respiratoria con hipercapnia en la EPOC como fenómeno independiente no es indicación obligatoria de intubación y ventilación mecánica.
Indicación de la VAM por tubo endotraqueal (TET):
Absolutas:
Parada cardiaca o respiratoria.
Imposibilidad para proteger las vías aéreas.
Falla ventilatoria con presión positiva no invasiva.
Cambio agudo del estado mental.
Relativas:
Secreciones copiosas.
Riesgo de aspiración.
Desaturación nueva persistente.
Estrategia de la ventilación artificial mecánica en pacientes con EPOC:
- Bajo volumen tidal (6-8 mL/kg).
- Baja frecuencia respiratoria.
- Maximizar el tiempo espiratorio.
- FIO2 de 1 (Al inicio).
- No presión positiva al final de la espiración (PEEP).
- Flujo inspiratorio de 80-100 ltrs por min.
Se sugiere el régimen de presión control pues disminuye el riesgo de barotrauma ya que se fija un limite de presión el cual puede facilitar la sincronía paciente-ventilador. En el destete ventilatorio se recomienda la modalidad con soporte de presión. Se recomienda el uso de la sedación.
- No apresurarse en el destete, este se realizará en el momento óptimo.
Estrategia específica del destete:
- Uso de pieza en T.
- Reducción progresiva del nivel de soporte de presión.
- Reducción progresiva de la frecuencia mandatoria en la modalidad ventilatoria SIMV.
TRATAMIENTO DE LAS EXACERBACIONES GRAVES DE LA EPOC
Medidas generales:
- Evaluar la gravedad de los síntomas, la gasometría arterial y la radiografía del tórax.
- Administrar oxígeno en forma controlada y repetir la medición de la gasometría arterial pasados 30 min.
- Broncodilatadores:
- Incrementar la dosis o la frecuencia.
- Combinar agonista beta-2 y anticolinérgicos.
- Utilizar cámaras espaciadoras o nebulizadores propulsados por aire; si es necesario, considerar la asociación de metilxantinas por vía intravenosa.
- Agregar glucocorticoesteroides por vía oral o intravenosa.
- Considerar los antibióticos: Cuando existen signos de infección bacteriana (recordar que los gérmenes más frecuentemente encontrados son: Neumococo, hemófilo, Moraxela).
- Considerar la ventilación mecánica no invasiva.
En todo momento:
- Monitorizar el balance de fluidos y la nutrición.
- Considerar la heparina subcutánea.
- Identificar y tratar las condiciones asociadas (p. ej. insuficiencia cardiaca, arritmias).
- Monitorización estricta de la situación del paciente.
Medidas especificas:
- Incremento de la dosis de B agonistas.
Existe predilección generalizada por estos fármacos y constituyen la primera línea del tratamiento en los casos de exacerbaciones del cuadro, se prefiere la vía inhalatoria.
Salbutamol en aerosol a presión positiva intermitente (PPI) cada 4 o 6 horas.
Salmeterol o formoterol a PPI cada 12 horas.
- Incremento de la dosis de ipratropium.
Bromuro de ipratropio: En cartucho presurizado, polvo seco o solución para aerosol: De 40 a 80 mg. cada 6 horas.
- Teofilina endovenosa: De 0,3 a 0,9 mg / kg /día.(Comenzar con teofilina retard,cuando mejore la gravedad).
- Administración de corticoides.
Inhalados: Fluticasona, budesonida, beclometasona cada 6 horas ,una pulsación.
Endovenosos: Hidrocortisona: 10 a 20 mg/kg/día.
- Uso de antimicrobianos si estuviese recomendado.
Las infecciones constituyen la causa más frecuente de la mitad de las exacerbaciones de la EPOC y la mayoría de ellas son virales, en caso de bacterias utilizar de forma empírica: Penicilinas protegidas, cefalosporinas o fluorquinolonas.
- Drogas mucoactivas.
N acetilcisteina:600 mg./día.
Ambrosol :120 mg./día.
- VAM según criterios ya establecidos.
- Tratamientos especiales: Otras variantes terapéuticas: Terapia sustitutiva con alfa1-antitripsinas procedente de plasma de donantes, se realiza mediante infusiones intravenosas de alfa
antitripsina (AAT) a dosis de 180 mg./kg. de peso cada 21 días y se ajusta según los niveles séricos de AAT.
- Tratamiento quirúrgico.
- Bullectomía. En pacientes cuidadosamente seleccionados, este procedimiento es eficaz para reducir la disnea y mejorar la función pulmonar
- Cirugía de reducción de volumen pulmonar (CRVP).
- Trasplante pulmonar.
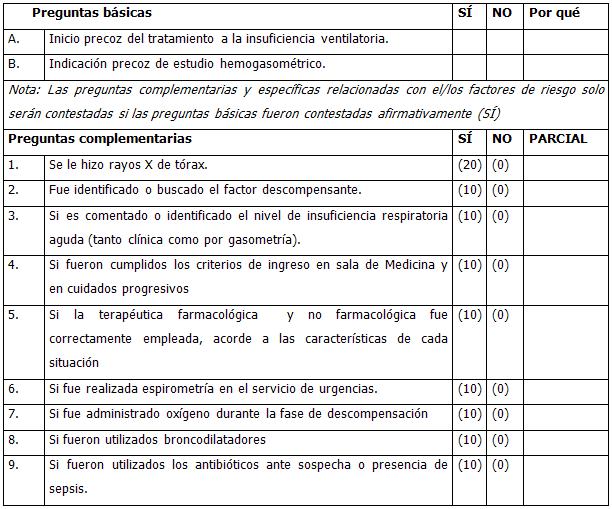
GUÍA DE EVALUACIÓN