CONCEPTOS
La reanimación cardiopulmocerebral (RCPC) se refiere a los procedimientos realizados para restablecer la circulación y la ventilación en un paciente con parada cardiaca, e incluye además las medidas para la reintegración de las funciones neurológicas superiores una vez restablecida la función cardiaca.
Paro cardiorrespiratorio (PCR) es el cese de la actividad mecánica del corazón (y con ello de la función respiratoria y neurológica), y se confirma ante la ausencia de respuesta neurológica, respiración y pulso.
Muerte súbita es la parada cardiaca no prevista que ocurre en menos de 1 hora de iniciados los síntomas, en pacientes cuya situación previa no hacía predecible el cese de esta función. Los términos “no esperado” o “no previsto” indican que ese último latido no debió ocasionar la muerte, para diferenciarlo de los que hacen parada en el estadio final e irreversible de una enfermedad crónica incurable.
Más del 70 % de todas las muertes súbitas son de origen cardiaco y de ellas, cerca del 80 % son atribuidas a la cardiopatía isquémica, en especial al infarto agudo del miocardio (IAM); con este comparte su ritmo circadiano, con un pico en horas de la mañana y en los meses de frío.
En el adulto, la principal forma eléctrica de PCR es la fibrilación ventricular (FV); esta, junto a la taquicardia ventricular (TV) son las arritmias iniciadoras en más del 80 % de los casos y está presente aún en el 22-25 % de los pacientes con PCR extrahospitalario a la llegada de los sistemas de emergencia médica móvil. En el niño, se produce en asistolia, como consecuencia de un proceso hipóxico previo.
Las acciones que enlazan el PCR con la sobrevida se denominan cadena de supervivencia, la cual está formada por varios eslabones: Rápido reconocimiento de la emergencia y llamada de ayuda (rápida activación del sistema de emergencia), rápida RCPC básica por testigos, rápida desfibrilación (su ejecución junto al eslabón anterior entre los 3-5 minutos lleva a una tasa de supervivencia del 49-75 %), rápida RCPC avanzada y cuidados post-reanimación, y en Cuba, aceptamos rápidos cuidados intensivos. Es de destacar la importancia del factor tiempo en todos ellos.
Pacientes de alto riesgo para presentar una parada cardiaca súbita:
• IAM en fase sobreaguda.
• IAM previo con disfunción ventricular izquierda
• Arritmia extrasistólica ventricular (frecuentes, > 10 x minuto o complejos) asociados a disfunción ventricular.
• Episodios de taquicardia ventricular no sostenida y disfunción ventricular.
• Antecedentes de fibrilación ventricular.
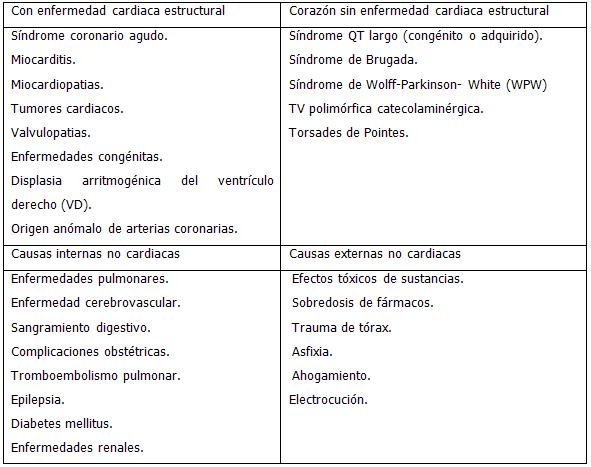
CAUSAS
DIAGNÓSTICO
El diagnóstico del PCR es clínico y se basa en la ausencia de respuesta neurológica (el paciente no responde al llamado y no hay signos de vida), ausencia de respiración y de signos de circulación (pulso). Un monitor cardiaco nos permitiría conocer además el tipo eléctrico de PCR (FV, TV, asistolia o disociación electromecánica (DEM) y aunque esto es muy importante para diferenciar el tratamiento de cada uno, no es necesario para el diagnóstico y el inicio de la RCPC.
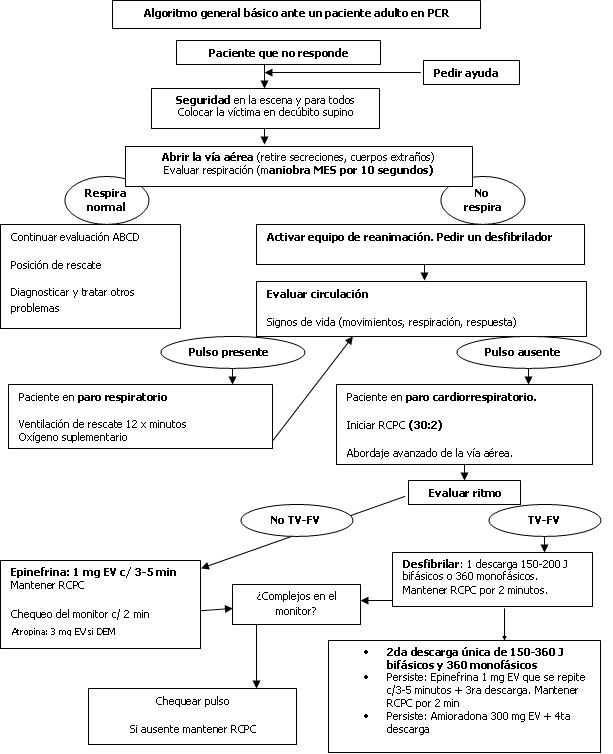
En la evaluación inicial (ABCD primario) deben establecerse una secuencia de pasos que permiten ir descartando o diagnosticando los principales problemas que constituyen emergencias médicas, incluido el PCR, se debe diagnosticar y hacer al unísono, es por ello, que el algoritmo general que presentamos incluye ambos aspectos.
TRATAMIENTO
El PCR, en cualquiera de sus variantes eléctricas, representa la mayor emergencia médica, por lo que su manejo debe iniciarse inmediatamente y sin interrupciones. La rápida RCPC básica y la desfibrilación son las medidas más importantes de inicio, a lo que le siguen la RCPC avanzada con el establecimiento de una vía endovenosa periférica y aérea avanzada, así como el inicio de la terapia medicamentosa. Tan pronto como se garantice la seguridad del escenario y del rescatador y se compruebe la ausencia de respuesta al llamado, se pide ayuda para movilizar al equipo de reanimación y un desfibrilador.
A. Manejo avanzado de la vía aérea (intubación endotraqueal).
B. Ventilación y oxigenación adecuados (6 a 7 ml/Kg con FiO2 =100 %).
C. Circulación:
• Compresiones cardíacas efectivas.
• Desfibrilación si indicado.
• Monitorización e identificación de arritmias.
• Asegurar vía venosa.
• Administración de medicamentos.
D. Diagnóstico diferencial. Trate causas reversibles.
Permeabilización de las vías aéreas.
Se inicia por métodos manuales (extensión de la cabeza y elevación del mentón si no hay trauma); luego se observa la presencia de obstrucción, secreciones, etc., y se procede a eliminarlas; por último, se puede introducir una cánula naso u orofaríngea. La forma ideal de manejo de la vía aérea es la intubación naso u orotraqueal, pero ello no debe interferir principalmente al inicio con la RCPC.
Control de la ventilación.
Una vez permeabilizada la vía aérea se realiza la maniobra de MES (por 10 seg., mirar, escuchar y sentir la respiración) para definir si el paciente respira o no y se comienza la ventilación con bolsa a máscara. La insuflación debe ser por 1 segundo y la frecuencia de 10 por minuto. El aire debe penetrar en los pulmones y mover el tórax. La concentración de oxígeno (FiO2) debe ser del 100 %.
Control de la circulación.
Las guías actuales recomiendan iniciar la RCPC si no existen señales de circulación aunque se puede además tomar el pulso carotídeo por 10 segundos como medida para determinar su ausencia. Tan pronto se comprueba esto, se comienza la RCPC que incluye las compresiones cardiacas y la determinación de la forma eléctrica de PCR: FV-TV, asistolia o DEM, pues para la TV-FV está indicada de inmediato la desfibrilación.
• Iniciar compresiones cardiacas a ritmo de 100 x minuto, las cuales se detendrán solo cada 2 minutos para evaluar el ritmo. La efectividad de las compresiones se debe chequear periódicamente.
• La secuencia será tanto para uno como para dos rescatadores 30:2 (30 compresiones por 2 insuflaciones).
• La desfibrilación se realiza como se describe en el algoritmo general.
• Se recomienda obtener un acceso vascular periférico y administrar los medicamentos en dependencia del ritmo y el tiempo de RCPC; luego de la administración se recomienda pasar 20 ml de solución salina y elevar el miembro de 10-20 segundos para permitir el paso del medicamento a la circulación central. No se debe interrumpir la RCPC para administrar medicamentos.
Terapia farmacológica.
Los principales fármacos utilizados en la RCPC son:
Epinefrina: (1 mg endovenoso cada 3-5 minutos) para todas las formas de PCR.
Amiodarona: (300 mg endovenoso) para la TV-FV que no resuelva tras la 3ra descarga y se puede repetir 150 mg y mantener luego en infusión de 900 mg en 24 horas. Es la droga de elección en las arritmias ventriculares.
Lidocaina: (1 mg/kg endovenoso) como alternativa de la amiodarona y no se deben administrar juntas.
Sulfato de magnesio: (2 gramos endovenoso) si sospecha de hipomagnesemia o ante una TV polimórfica (torsades de Pointes).
Atropina: (3 mg endovenoso) si asistolia o actividad eléctrica sin pulso con ritmo lento.
Bicarbonato de Sodio: (1 mmol/Kg) solamente si hiperpotasemia o intoxicación por tricíclicos.
Solución a las causas reversibles.
Es importante solucionar problemas como: La hipoxia, hipovolemia, hipotermia, trastornos electrolíticos, neumotórax a tensión, taponamiento cardiaco y tóxicos entre otros.
Tras las desfibrilaciones o durante el proceso de RCPC pueden existir cambios del patrón eléctrico (Ejemplo: de FV¬-TV a Asistolia). En tal caso, se debe seguir el algoritmo del ritmo que sale en el monitor. Si hay dudas acerca de si es o no una FV fina, debe tratarse como una asistolia. Si el PCR es producido por un tromboembolismo pulmonar o un IAM, la terapia trombolítica puede realizarse, pero la RCPC debe mantenerse por espacio de 60-90 minutos posterior a su administración. La vía intraósea es una alternativa cuando no es posible canalizar una vena periférica, válida tanto para niños como para adultos.
Monitorización
La monitorización en el PCR debe realizarse antes (revisión vital), durante toda la RCPC y después del retorno a la circulación espontánea (monitorización general, avanzada cardiovascular y neurológica), la primera parte ya fue comentada, por lo que se describen las dos segundas.
Monitorización durante la RCPC.
La única técnica que ha mostrado cierta utilidad en la evaluación de la eficacia de la RCPC es la medición del CO2 espirado como indicador indirecto del gasto cardiaco producido por las compresiones. En similar sentido, debe evaluarse la presencia de onda de pulso que se genera con las compresiones aunque es necesario diferenciarlas de las ondas venosas femorales por flujo retrógrado. No han mostrado utilidad ni la gasometría, ni la oximetría.
Monitorización en el post paro.
Una vez recuperada la actividad mecánica del corazón es necesario monitorizar y controlar frecuentemente la presión arterial: presión venosa central si Shock; aparición de trastornos del ritmo y explorar la presencia de un IAM (por lo que debe mantenerse la monitorización cardiaca y realizar un electrocardiograma de 12 derivaciones), control estricto de la temperatura y el flujo urinario (> 0,5 mL/kg/h); así como medición de la oxigenación y gases sanguíneos y de los parámetros del medio interno, en especial la glucemia y los electrolitos.
Deben vigilarse además los dispositivos conectados al paciente y la medicación, principalmente los goteos de la hidratación o medicamentos vasoactivos.
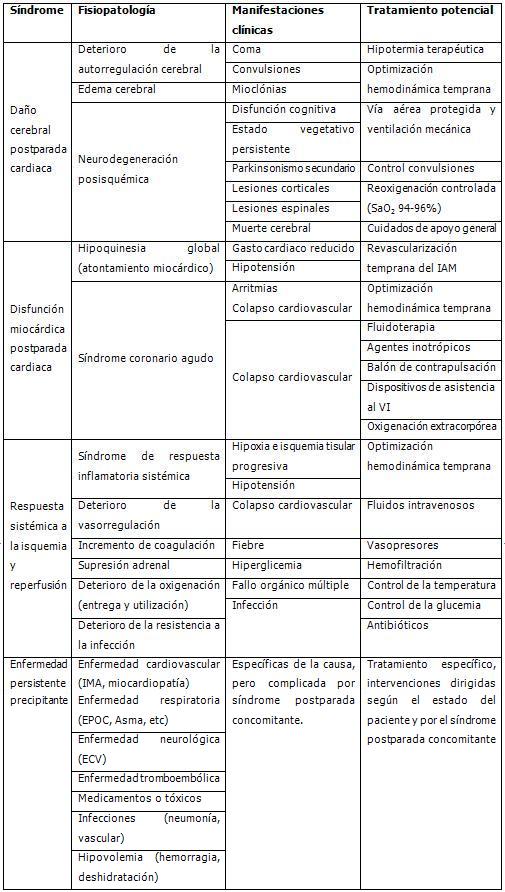
CUIDADOS POST-RESUCITACIÓN
Aproximadamente el 80 % de los supervivientes de PCR están inconscientes en la primera hora; el 30 % de estos permanecen inconscientes durante largo tiempo, el 20 % se recupera sin secuelas y el 50 % presenta déficit cognitivos moderados o severos al cabo de un año. La gravedad del cuadro neurológico que sigue al PCR depende de la duración de la isquemia, de lo adecuado de la RCPC, de la situación cardiaca preexistente y de la situación hemodinámica tras la resucitación.
El manejo del paciente post-resucitación define la mortalidad tanto a corto (producida por la inestabilidad eléctrica y hemodinámica), como a largo plazo (por el fallo multiórgano y el daño cerebral). Entre sus objetivos está la optimización hemodinámica y respiratoria, en especial la adecuada oxigenación y perfusión sistémica; medidas para mejorar la función neurológica; identificación y tratamiento de la etiología, medidas para prevenir las recurrencias y el traslado a los cuidados intensivos para el tratamiento definitivo.
Síndrome posparada, elementos generales.
Signos del mal pronóstico en el paciente en coma posterior a un PCR (en especial al 3er día)
• Ausencia de reflejo pupilar a la luz.
• Ausencia de reflejo corneal.
• Nula respuesta al dolor.
• Estado epiléptico mioclónico.
• Ausencia bilateral de respuesta cortical en los potenciales evocados somatosensoriales.
En algunos estudios se citan además, el tiempo entre el PCR y el inicio de la RCPC, asistolia en el monitor, la duración de la RCPC y los valores de la enolasa neurona específica por encima de 33 mcg/L (marcador bioquímico).
Medidas de homeostasis extracraneal.
Monitorización general, avanzada cardiovascular y cerebral
Control de la presión arterial: La inestabilidad hemodinámica típica luego de un PCR debe manejarse con volumen y drogas vasoactivas, de igual forma debe mantenerse el antiarrítmico que se asoció al restablecimiento del ritmo normal. La meta es mantener una presión arterial media (PAM) entre 95-100 mmHg. En sentido contrario, debe evitarse la hipertensión (PAS > 170 o PAM > 150 mmHg).
Control de la ventilación y oxigenación: Si el paciente sale del PCR con buen estado de conciencia, oxigenar adecuadamente; pero si tiene toma de conciencia es preferible la intubación y ventilación mecánica si esta no fue realizada previamente; es vital corregir la hipoxemia (ideal una PaO2 > 100 mmHg), pero no es necesaria la hiperventilación que por otro lado puede ser perjudicial. Debe realizarse además una radiografía de tórax. Es importante descomprimir el estómago con una sonda de Levine.
Inducción de hipotermia: Se ha demostrado que la hipotermia moderada (32-34 ºC) e inducida mejora la supervivencia y la función neurológica en pacientes inicialmente en coma en el estado post-RCPC; esta debe iniciarse en los primeros minutos y ser mantenida entre 12 y 24 horas (una infusión a 30 ml/kg de solución salina a 4 ºC reduce la temperatura central en 1,5 ºC). La temperatura puede tomarse en esófago u otra forma central y la vía de infusión es periférica. Puede ser necesario el uso de sedación y relajación durante el proceder. Una variante a utilizar es la hipotermia de superficie a 33 oC. con bolsas de hielo entre 20 y 48 horas. Para el recalentamiento se recomienda aumentar la temperatura entre 0,25 °C a 0,5 °C por hora. Por otro lado, siempre se debe evitar a toda costa la hipertermia.
Control del medio interno: Los niveles de glucemia deben mantenerse entre 4,4-6,1 mmol/L, pues tanto los niveles altos como los bajos se asocian a un peor pronóstico, debe llevarse un balance hidromineral estricto, en especial con el potasio, que desciende y puede favorecer arritmias (mantener entre 4 - 4,5 mmol/L).
El paciente debe ser colocado en decúbito supino con la cabeza levantada 30 0.
Medidas de homeostasis cerebral:
• Descartar lesiones ocupativas que llevan tratamiento neuroquirúrgico.
• Control de convulsiones si aparecen.
• Evitar estímulos aferentes nociceptivos (los estímulos dolorosos aumentan la PIC y PAM).
• Evitar la agitación y lucha con el tubo endotraqueal (uso de sedación si es necesario).
Otras medidas:
• Corrección de factores desencadenantes y perpetuantes.
• Prevención de la infección.
• Prevención de úlceras de estrés: Sonda nasogástrica y si pH menor de 3,5 utilizar antiácidos y cimetidina.
• Protección de la función renal: Volemia adecuada, balance hidroelectrolítico. Garantizar diuresis adecuada.
• Control del hematocrito (cerca de 30 %).
• Sedación. Está recomendada si se está ventilando, si hay excitación o durante el tratamiento con hipotermia, se prefieren sedantes de corta acción (propofol, alfentanil, remifentanil) pues permiten una mejor evaluación neurológica cuando sea necesario.
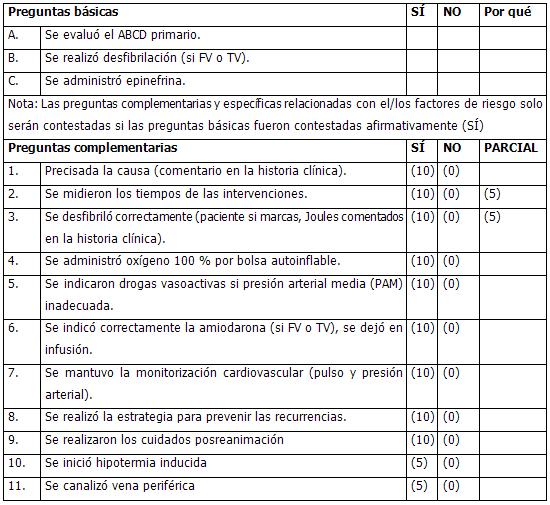
GUÍA DE EVALUACIÓN