INTRODUCCIÓN
La enfermedad de Kawasaki (EK) es una vasculitis que se caracteriza por afectar los medianos vasos. Se presenta como un síndrome febril agudo de, al menos, cinco días de duración y de etiología desconocida. Se aprecia, fundamentalmente, en niños menores de cinco años de edad.
En los Estados Unidos se presentan de 3.000 a 5.000 casos anuales. La relación varones- mujeres es de alrededor de 1,5:1. El 80 % de los pacientes son menores de cinco años (pico: 18-24 meses). Los casos en adolescentes, adultos y lactantes menores de cuatro meses son raros.(1)
A pesar de cuatro décadas de investigación, la causa de la EK sigue siendo desconocida. El conocimiento actual de la respuesta inmune sugiere una respuesta a un antígeno clásico que protege contra la exposición futura en la mayoría de los pacientes.(2)
Remarcamos que su etiología se desconoce aunque parece plausible una base genética de la EK; un proceso infeccioso intercurrente parece actuar como desencadenante de la cascada inflamatoria.
Tiene un diagnóstico eminentemente clínico y se define por criterios específicos que lo permiten clasificar, a su vez, en típico o atípico. (Cuadro 1).
Además, no podemos pasar por alto la forma de presentación atípica, la cual no es infrecuente.
La enfermedad de Kawasaki de manifestación atípica o también conocida como incompleta representa un 10 %. Estos niños presentan fiebre y no reúnen la totalidad de los cuatro restantes criterios diagnósticos; las presentaciones atípicas ocurren generalmente en lactantes, en los cuales la probabilidad de desarrollar aneurismas es mayor.
La presencia de fiebre y de alteraciones coronarias en ausencia de algunas de las manifestaciones típicas hace plantearse el diagnóstico, pero este resulta difícil en los estadios iniciales cuando no coinciden todos los criterios diagnósticos; lo cual exige un alto índice de sospecha, la valoración por el personal más calificado y el apoyo de exámenes complementarios, que mostrarán las alteraciones descritas en las formas de la enfermedad.(4,5)
Por lo que es imperativo hacer un diagnóstico precoz de esta enfermedad, sospecharla y, al confirmarla con los criterios específicos, iniciar tratamiento con gammaglobulina y ácido acetil salicílico, para evitar la cardiopatía adquirida, cuya frecuencia de presentación es de 20 a 25 % en los pacientes con enfermedad de Kawasaki no tratada. Al tratarse de forma adecuada, la enfermedad se autolimita y el pronóstico es bueno.(4)
Otra forma de clasificar la enfermedad es evaluando las fases de presentación. La literatura revisada describe tres fases:
Fase aguda: es eminentemente febril, tiene una duración de una a dos semanas y se caracteriza por fiebre a pesar de tratamiento, inyección conjuntival, lesiones orofaríngeas, edema y eritema en las manos y los pies, exantema, adenopatía cervical unilateral no supurativa en el área del cuello no mayor de 2 cm, irritabilidad, marcada anorexia, afectación general, diarrea, disfunción hepática, miocarditis, derrame pericárdico y arteritis coronaria.
Los cambios de los labios y la cavidad oral incluyen: eritema, sequedad, fisuras, descamación, agrietamiento y sangrado de los labios; una "lengua de fresa", con eritema y papilas fungiformes prominentes y eritema difuso de la mucosa orofaríngea.(6,7)
La fase subaguda.: esta tiene una duración de dos a tres semanas, cuando se aprecia que desaparece la fiebre, el exantema y la adenopatía. Persiste la irritabilidad, anorexia y la inyección conjuntival. Descamación de las manos, los pies y región perianal. Artralgias y artritis. Desarrollo de aneurismas de arterias coronarias y alto riesgo de muerte súbita.
La fase de convalecencia dura de seis a ocho semanas de iniciado el cuadro.
Comienza cuando desaparecen las manifestaciones clínicas. Se mantiene hasta que disminuye y normaliza la eritrosedimentación.(8)
Al realizar los exámenes complementarios se puede plantear que, aunque no existen estudios de laboratorio específicos, se ha observado leucocitosis, eritosedimentación acelerada y proteína C reactiva elevada. En el hemograma se puede hallar anemia normocítica hipocrómica y leucocitosis con neutrofilia; mientras que el conteo de plaquetas puede mostrar trombocitosis o trombocitopenia; la TGP aumentada; albúmina disminuida; linfocitos CD4: aumentados, no así los linfocitos CD8 que estarán disminuidos. IgG G, IgG M, IgG A, IgE: aumentadas y cituria con leucocituria sin bacteriuria. El líquido cefalorraquídeo ( LCR) tendrá pleocitosis a predominio linfocitario, glucosa y proteínas normales.
En el electrocardiograma podemos hallar taquicardia sinusal, reducción de la amplitud del QRS, depresión de las ondas T, PR prolongado e intervalo QT y arritmias.
Ecocardiograma con morfología coronaria (ectasias o aneurismas saculares o fusiformes), alteraciones de la función valvular o miocárdica y pericarditis con derrame.
Para su diagnóstico no existen pruebas patognomónicas, por lo tanto, el reconocimiento de patrones es importante, mientras que los pacientes con formas típicas presentan casi la totalidad de los criterios clínicos, en las formas atípicas será necesario auxiliarse de la clínica y empleo de algoritmos avalados por la hemoquímica.(9)
Los autores consideran que existe un subdiagnóstico de dicha enfermedad, por lo cual el personal médico debe pensar en ella ante un paciente con clínica semejante ya mencionada. Además, hacer diagnóstico diferencial objetivo frente a las enfermedades exantemáticas de la infancia, pues puede prestarse a confusión.
Por tales razones se presenta este caso que fue atendido en la sala pediátrica del hospital Amistad Viet Nam- Cuba que radica en la provincia de Quang Binh .Viet Nam.
Los autores obtuvieron el consentimiento informado del familiar del paciente (menor de edad) para la publicación del presente artículo y de las imágenes que lo acompañan.
PRESENTACIÓN DEL CASO
Lactante masculino, de cuatro meses de edad, residente en área Dong Hới, Viet nam. Fue traído al hospital debido a que hacía cuatro días había comenzado con fiebre alta de 38-39 grados Celsius que no cedía con los antitérmicos, asociada a erupción cutánea generalizada y llanto frecuente.
Fue admitido en el Servicio de Pediatría, donde continuó con fiebre alta persistente de 40 grados Celsius para un total de diez días de evolución. No tenía vómitos ni diarreas así como tampoco manifestaciones respiratorias. Dos días después al ingreso apareció exantema generalizado en todo el tronco, brazos y pies. Antecedentes personales: lactancia materna exclusiva. Antecedentes familiares: nada a señalar. Esquema de vacunación : completo para la edad.
Examen físico
Paciente con aspecto enfermo y llanto persistente pero activo.
Peso:5,5kg talla: 53,5 cm.
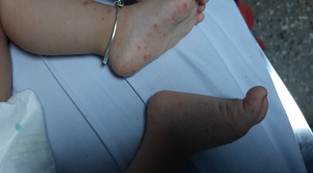
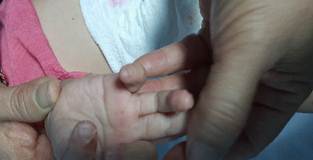
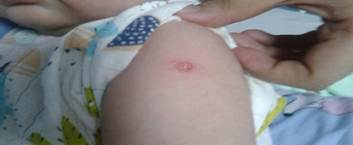
Piel: se constataron ligeras lesiones maculo-papulosas diseminadas por el cuerpo así como descamativas a nivel de las manos, además, lesión numular melicérica con bordes amarillentos bien definidos a nivel de la huella vacunal de la BCG, área puntiforme con salida escasa de líquido amarillento. (Fig. 1, Fig. 2 y Fig. 3).
Otros aspectos del examen físico, arrojaron:
Mucosa: lengua saburral sin hipertrofia de las papilas.
TCS: edema indurado en manos y pies.
Cuello: no se detectan adenopatías. Axila izquierda se aprecia tumoración de aproximadamente 1-2 cm no dolorosa y sin signos flogísticos.
Orofaríngea: sin exudados o vesículas.
Aparato respiratorio: no polipnea, aleteo ni cianosis, no estertores. Fr:30 rpm.
Aparato cardiovascular: no cianosis ni livedos reticularis. Ruidos cardiacos rítmicos bien golpeados, no soplos. FC:129 lpm. TA:105/75 mm/HG. Buen llene capilar. No frialdad de las extremidades.
Abdomen: suave, depresible. Ruidos hidroáereos normales.
SNC: ligera irritabilidad. Fontanela anterior normotensa y diámetro1x2.
Persiste la fiebre alta que no cedía y aparece exantema más marcado en tronco y región inferior del cuerpo.
Durante su valoración y evolución hospitalaria se pudo apreciar (inicialmente) una analítica hemática caracterizada por anemia ligera (9.9g/l) y leucocitosis (27,10^9/L) predominio de neutrófilos, plaquetas normales( 172x10^9/L) e incremento ligero de la proteína C reactiva (CRP) de 35mg/dl; la eritrosedimentación tenía un valor de 23mm/h mientras que el resto de los parámetros estaban dentro de valores normales.
El ASLO fue negativo. Persistió el cuadro febril y al 8vo día no se detectó sintomatología nueva pero se constató trombositosis (775.000) e incremento de CRP (430mg/l), y una VSG (100mm/h); además, alaninotransferasa en 117U/L y en contraste había disminución de la albúmina (30g/L) así como de las proteínas totales (56g/l). Orina con leucocituria.
Ecografía abdominal: normal. Rayos X de tórax negativo de lesiones inflamatorias y el chequeo realizado por otorrinolaringólogo fue negativo.
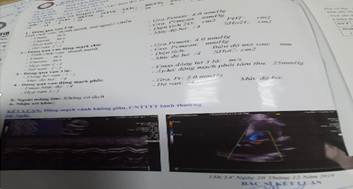
Ante este cuadro clínico y resultados de laboratorio la principal sospecha fue enfermedad de Kawasaki secundaria a becegeitis , por lo que se interconsulta con especialista en cardiología pediátrica, quien, de acuerdo con el diagnóstico, realiza ecocardiograma, reportando situs solitus, levocardia, retornos venosos sistémicos y pulmonares normales, concordancia AV y VA, septum íntegro, LVIDd: 21mm, LVIDs:14 mm, LVEF: 62 % LA:14 mm, LCAd #3.3mm, RCA#3.1mmm. Arco aórtico izquierdo sin obstrucción. Sin evidencia de aneurismas coronarios, ni afectación valvular. (Fig. 4).
Se inició tratamiento con gammaglobulina IGIV a dosis de 2 gr/ Kg, dosis única y ácido acetil salicílico a 50 mg/kg/día. La fiebre desapareció al segundo día y el paciente fue evolucionando favorablemente sin complicaciones. Egresó siete días después con menor dosis de acetil salicílico. Se indicó seguimiento multidisciplinario.
En su control antes del alta hospitalaria mantuvo buen estado general, con discreta descamación de pulpejos de los dedos de manos, y con biometría hemática dentro de parámetros normales, el ecocardiograma de control( dos semanas), sin alteraciones y área de huella vacunal sin alteraciones. (Fig. 5).
DISCUSIÓN
El pensamiento científico estuvo dirigido a profundizar en aspectos relacionados con la entidad nosológica en sí, la cual tiene una alta frecuencia a nivel del continente asiático. La literatura revisada mostró evidencia robusta de que casos con enfermedad de Kawasaki (EK) se han descrito en todo el mundo, pero datos epidemiológicos de Hawaii mostraron que la ascendencia de los hijos de japoneses tuvo mayor susceptibilidad, teniendo una incidencia más alta (210,5 por 100 000 niños <5 años de edad); los niños blancos tuvieron la menor incidencia (13,7 por 100.000 niños <5 años).(10,11)
En el caso reportado se demostró que clínicamente se caracterizaba por fiebre alta y mantenida asociada a exantema generalizado, lesión numular melicérica con salida activa de pus, lengua saburral sin hipertrofia de las papilas, así como lesiones descamativas en manos y pies que ulteriormente aparecieron, todo lo cual coincide con lo expuesto por otros autores en sus investigaciones.(13,14)
Coincidiendo con otros autores se pudo constatar un aumento considerable en los estudios de laboratorio, al compararlos con los valores del inicio. El valor del CRP se incrementó 12 veces por encima del inicial mientras que las plaquetas sobrepasaron unas cuatro veces el basal. La VSG se encontraba por encima de 40 y a su vez contrastaba con la disminución de la albúmina y las proteínas totales.(9,14,15, 16)
Se realizó diagnóstico diferencial evaluando las enfermedades exantemáticas febriles:
Sarampión: a pesar de la fiebre alta no se apreció erupción maculopapular con progresión cefalocaudal que comenzaba por parte posterior a las orejas y en cara. Además, en ningún momento se visualizaron las manchas de Koplick siendo fuerte la no presencia de nexo epidemiológico con paciente afectado, así como tampoco vacunación previa, pues no corresponde esquema por la edad del paciente.
Escarlatina: se descartó pues a la fiebre no se asoció el exantema rojo como papel de lija, además no se apreció lengua aframbuezada ni descamación de manos y pies, siendo por demás el ASLO negativo.
Mononucleosis infecciosa: descartable pues asociado a la fiebre y la erupción cutánea no se detectaron adenopatías generalizadas ubicadas fundamentalmente en cuello, axila y región inguinal. No conjuntivitis así como tampoco hepatoesplenomegalia.
Sindrome Stevens-Jhonson: no hay antecedentes de medicación anterior y se caracteriza por máculas de color púrpura, diseminadas, de bordes mal definidos (spots) o lesiones en diana atípicas planas. También puede presentarse como ampollas y grandes láminas de desprendimiento epidérmico comprometiendo el tronco, con eritema y ampollas confluentes.
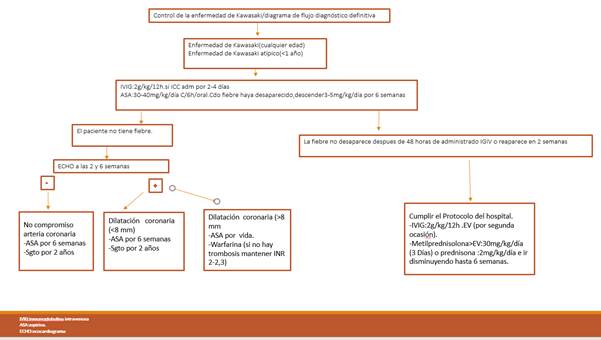
El tratamiento se fundamentó en lo establecido por las guías prácticas de actuación en Viet Nam (Fig. 6) y por lo orientado por Centro de Prevención y Control de Enfermedades (CDC).
Una vez iniciado el tratamiento con IVIG y ácido acetilsalicílico la fiebre desapareció a las 48 horas con buena evolución clínica constatada en el seguimiento.
La enfermedad de Kawasaki tiene una alta frecuencia de presentación, bien sea en su modalidad típica o atípica por lo que debe sospecharse en todo paciente con fiebre y exantema, debiendo hacer diagnóstico precoz oportuno y evitar las secuelas o muerte por causa cardiaca, además de acabar con el significativo subregistro de la misma.
Conflicto de intereses
Los autores niegan conflictos de intereses.
Contribuciones de los autores
Conceptualización: Annet Ramos Plasencia.
Investigación: Annet Ramos Plasencia.
Validación: Annet Ramos Plasencia, Vu Thi Bich Ngoc.
Visualización: Annet Ramos Plasencia.
Redacción – borrador original: Annet Ramos Plasencia
Redacción – revisión y edición: Annet Ramos Plasencia, Vu Thi Bich Ngoc.
Financiamiento
Los autores declaran que no hubo fuentes de financiamiento externas.