INTRODUCCIÓN
Los términos espondiloartropatía y espondiloartritis (EsA) designan genéricamente un grupo de enfermedades que se caracterizan por inflamación de las articulaciones del raquis y de las extremidades; incluyen la espondilitis anquilosante (EA), las artritis reactivas (ARe), las artritis asociadas a las enfermedades inflamatorias intestinales (AEII), la artritis psoriásica (APs), las espondiloartritis indiferenciadas (ESI) y la EA de inicio juvenil (EAJ), si bien muchos autores piensan que el término espondiloartritis refleja mejor la naturaleza inflamatoria (tanto espinal como periférica) de este grupo de enfermedades, y actualmente es el más utilizado.(1)
La espondilitis anquilosante (EA) es la enfermedad más frecuente y característica del grupo de las EsA, representa el 61 % del total en el registro REGISPONSER, y la que más estrechamente se relaciona con el HLA B-27.(1)
Afecta más a hombres, en una relación de 5:1, entre los 15 y los 40 años. Aunque el curso de la enfermedad es variable, aproximadamente el 30 % de los pacientes sufren deterioro funcional severo, el cual conduce a la discapacidad para laborar y realizar sus actividades cotidianas, así como a una disminución en su calidad de vida y un aumento de la mortalidad.(2)
La enfermedad está fuertemente ligada al antígeno leucocitario humano B-27 (HLA B-27), con una prevalencia del 5-15 % en pacientes con HLA B-27 positivo, que poseen un riesgo 20 veces mayor que la población sin este antígeno. En Latinoamérica la prevalencia de EA está cerca del 10/10.000 habitantes. Su diagnóstico está basado en la clínica característica de dolor de espalda de tipo inflamatorio, en pacientes menores de 40 años; detección de HLA B-27 y reactantes de fase aguda elevados (PCR, VHS), asociado a hallazgos radiológicos de sacroileítis y manifestaciones características en la columna vertebral.(3)
Las manifestaciones de la enfermedad, comúnmente, surgen por primera vez a finales de la adolescencia o comienzos de la vida adulta; la mediana de edad en países del hemisferio occidental es a los 23 años. En 5 % de los pacientes, los síntomas comienzan después de los 40 años. La manifestación inicial es un dolor sordo de comienzo insidioso que se percibe en plano profundo de la región lumbar inferior o glútea acompañado de rigidez matinal lumbar que dura varias horas, mejora con la actividad y reaparece con la inactividad.(4)
En España, la prevalencia de la EA se sitúa en torno a un 0,3 o 1,8 %, lo que equivaldría a la presencia de al menos medio millón de pacientes con EA. A estas cifras habría que añadir las del resto de las EsA, con lo que la cifra total de afectados por este grupo de enfermedades no es nada despreciable. No se dispone de excesiva información sobre la incidencia de las EsA, que la estima desde 0,84 a 77 casos cada 100.000 habitantes/año. La incidencia publicada hasta la fecha de la EA (ajustada por sexo y edad) varía desde 0,3 hasta 7,3 caso/100.000 habitantes/año.(5)
Es importante confirmar el diagnóstico temprano de EA, antes de que ocurran deformidades irreversibles.(4) El diagnóstico temprano y tratamiento oportuno de esta entidad resulta de vital importancia para evitar secuelas e impotencia en los pacientes que la padecen, para garantizarles una mayor calidad de vida.
Debido a la escasa bibliografía científica acerca de la espondilitis anquilosante y la necesidad de su conocimiento por parte del personal de salud, se realizó el presente trabajo cuyo objetivo fue describir un caso de espondilitis anquilosante en una paciente del Hospital Provincial Clínico Quirúrgico Universitario Dr. Gustavo Aldereguía Lima, de la provincia de Cienfuegos.
PRESENTACIÓN DEL CASO
Paciente de 46 años de edad, de color de piel blanco, femenina, de procedencia rural, con antecedentes patológicos personales de hipertensión arterial desde hacía 28 años y tratamiento regular con enalapril (una tableta cada 12 h); hipotiroidismo hacía tres años para lo que llevaba tratamiento con levotiroxina (1 tableta diaria); sospecha de lupus eritematoso sistémico y enfermedad diarreica crónica.
La paciente acudió al hospital Gustavo Aldereguía Lima, por presentar dolor lumbar de aproximadamente seis meses de evolución y sintomatología urinaria (ardor miccional, disuria y polaquiuria) de más de un mes de evolución. Refirió haber llevado varios tratamientos sin que resolviera su situación. Tenía un urocultivo positivo de E. Coli sensible a amikacina. Por lo que se decidió su ingreso para estudio y tratamiento, se le prescribió el antibiótico ya mencionado.
Al sexto día de tratamiento presentó gran mejoría y desaparición de los síntomas urinarios, pero persistencia del dolor lumbar, por lo que se realizó nuevamente un interrogatorio exhaustivo. Este arrojó que se trataba de un dolor que la despertaba en la noche, con rigidez matinal por más de 30 minutos, empeoraba con el reposo y mejoraba con la actividad y el tratamiento con antinflamatorios, específicamente diclofenaco.
Por estos nuevos antecedentes se comenzó el estudio de una posible espondilitis anquilosante. El examen físico arrojó una prueba de Schober positiva igual a 3 cm (el índice normal es ≥ 5) .
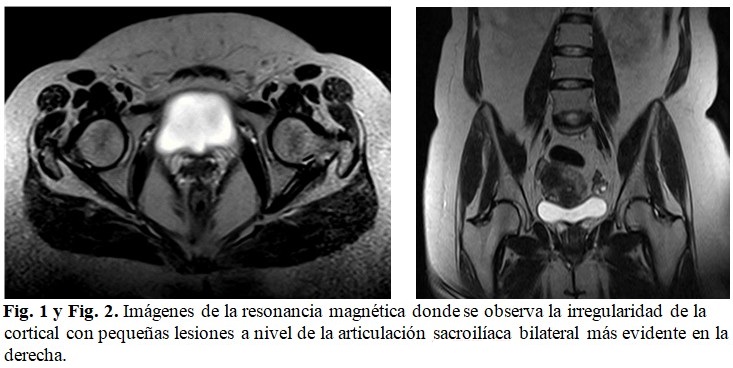
Ante la presencia de nuevos datos de importancia clínica para el diagnóstico de espondilitis anquilosante y la anterior maniobra positiva, se decidió orientar varios exámenes complementarios radiológicos y no radiológicos, los cuales aportaron resultados de carácter definitorio y confirmaron el diagnóstico de la enfermedad. Dentro de ellos se encontró la resonancia magnética en la que se observó irregularidad de la cortical con pequeñas lesiones a nivel de la articulación sacroilíaca bilateral más evidente en la derecha, la intensidad de señal de las estructuras óseas era normal, todo esto compatible con sacroileítis grado III. (Fig. 1 y Fig. 2).
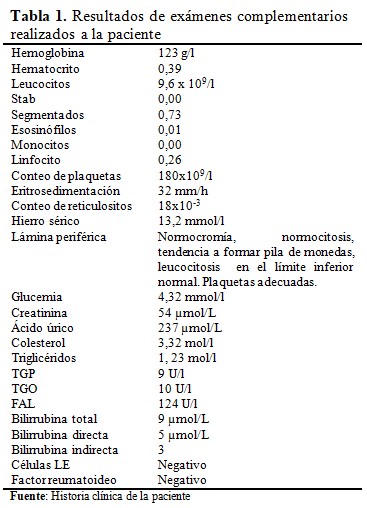
Otros de los exámenes complementarios realizados a la paciente se describen a continuación: (Tabla 1).
Al analizar los estudios de laboratorio, se pudo apreciar que no existía alteración. El hemograma y la hemoquímica mostraron parámetros normales. La proteinuria de 24 horas, también normal, la cual descartó una lesión renal.
El factor reumatoideo fue negativo, resultado que apoyó el diagnóstico, pues caracteriza a la espondilitis anquilosante y constituye elemento de importancia para la confirmación del diagnóstico, por ser la misma una enfermedad seronegativa.
Las células LE negativas por sí solas no descartarían la presencia de lupus eritematoso sistémico en la paciente, pero estudios imagenológicos posteriores no revelaron cambios degenerativos correspondientes a esa entidad.
Se le realizaron otros estudios imagenológicos: el UTS abdominal que no arrojó ninguna alteración pues en el mismo se observó hígado de tamaño normal, textura y ecopatrón homogéneo, páncreas y bazo normales, riñones normales con buen parénquima no litiasis ni dilatación de cavidades excretoras, vejiga vacía, no líquido libre peritoneal, no derrame pleural, ni adenopatías intraabdominales y no presencia de imagen en falso riñón.
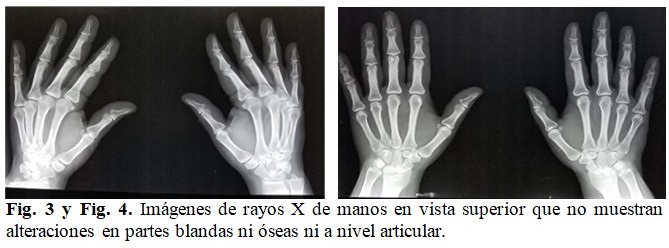
Al igual, se le realizó rayos X de ambas manos, para descartar artritis reumatoide, el cual reveló que no existían alteraciones de partes blandas, ni erosiones óseas, así como tampoco osteoporosis yuxtaarticular. (Fig. 3 y Fig. 4).
Finalmente, la paciente tuvo una interconsulta con oftalmología para descartar la posibilidad de la presencia de una uveítis como manifestación extraarticular y de las más importantes de la enfermedad en estudio. No se observaron alteraciones por espondiloartropatía; en el ojo izquierdo aparecieron cambios vasculares que comprometen la luz del vaso y microhemorragias en periferia, producto de la hipertensión arterial.
El tratamiento no farmacológico de la enfermedad está encaminado a la prevención de deformidades. Teniendo en cuenta la etapa de inicio de la enfermedad, se recomendó en un primer momento guardar reposo hasta tanto se controlara la dorsalgia, adoptar posturas adecuadas en posición de sentado, de pie y acostado. En esta última posición se sugirió permanecer en decúbito prono de 2 a 3 horas diarias para evitar flexos de cadera y rodillas. Además, se le enseñó cómo levantarse correctamente de la cama o de un asiento.
Se le prescribió diclofenaco a dosis de 75mg cada 12 horas y salazosulfapiridina de 500 mg. cada 8 horas.
DISCUSIÓN
La EA es más frecuente en hombres que en mujeres, con una proporción 3:1, por lo que la paciente del caso en cuestión rompe con este esquema de prevalencia al ser paciente femenina.
Esta entidad presenta una relación notable con el antígeno de histocompatibilidad HLA-B27 y aparece a nivel mundial en proporción aproximada con la prevalencia de dicho antígeno. La susceptibilidad a presentar AS depende en gran medida de factores genéticos,(4,5) lo cual no se comportó así en la paciente pues en el interrogatorio negó la existencia de antecedentes familiares de este tipo de enfermedades.
La EA suele iniciarse en la tercera década de la vida, con un pico máximo alrededor de los 25 años. Su principal manifestación clínica se produce nivel del esqueleto axial, donde puede afectar cualquiera de los segmentos vertebrales, tórax y pelvis. La artritis periférica, dactilitis y la entesitis completan el cuadro clínico articular de la enfermedad.(1) En la paciente no se presentaron manifestaciones de este tipo en articulaciones periféricas.
En 5 % de los pacientes, los síntomas comienzan después de los 40 años.(4) Dentro de los cuales está incluida la paciente con 46 años de edad.
Al igual que otras enfermedades de su mismo grupo, denominadas espondiloartritis, suele iniciarse de forma insidiosa, lenta y gradual, con episodios de dolor en la región sacrolumbar que irradian hacia los glúteos e incluso por la cara posterior del muslo, simulando una ciática. El dolor mejora con la actividad física ligera y se intensifica durante la noche y en la madrugada. Por ello, no es raro que el enfermo se levante de la cama a primera hora de la mañana y camine unos minutos para aliviarlo, aunque de forma parcial y transitoria. En término de meses, el dolor se torna persistente y bilateral. La exacerbación nocturna del dolor obliga al paciente a ponerse de pie y caminar.(4,6)
La paciente en cuestión presentó dolor lumbar con evolución de más de seis meses, pero sin tomar glúteos, de igual forma mejoraba con la actividad, además de una rigidez matinal de más de 30 minutos.
Las manifestaciones oculares constituyen una de las expresiones clínicas extraarticulares más frecuentes en la espondilitis anquilosante y que surgen antes de esta (EA). Entre el 20 y el 40 % de pacientes desarrollan uno o más episodios de uveítis aguda en el curso de la enfermedad, con dolor ocular de inicio brusco que se acompaña de fotofobia, enrojecimiento ocular y aumento del lagrimeo. La presencia de uveítis es aproximadamente 11 veces más frecuente en pacientes con EA que en los familiares de estos pacientes que también tienen el HLA-B27 positivo.(1,2,7,8)
Al realizar la interconsulta con oftalmología, en la paciente no se observaron indicios de esta afección, a pesar de presentarse con elevada frecuencia antes del diagnóstico de la propia enfermedad.
El diagnóstico temprano de la espondiloartritis es desafiante y se basa en una combinación de hallazgos de la historia clínica, el examen físico, las pruebas de laboratorio y los estudios de imágenes. La radiología convencional es un medio importante y útil para la valoración de los pacientes con este diagnóstico.(9)
Para el diagnóstico de la enfermedad deben hacerse estudios de eritrosedimentación, HLA-B27, proteína C reactiva y hemograma completo. Los estudios de factor reumatoide (FR) y anticuerpos antinucleares son necesarios sólo si la artritis periférica sugiere otros diagnósticos. Es por ello que en la paciente el resultado negativo del factor reumatoideo constituyó solo un complementario que incorporaba más elementos al diagnóstico.
No existen estudios diagnósticos de laboratorio, pero los resultados ayudan a aumentar la sospecha o a descartar otras afecciones similares a la espondilitis anquilosante. Si luego de realizados estos estudios continúa la sospecha de espondilitis anquilosante, debe realizarse una radiografía de la columna lumbosacra y la articulación sacroilíaca; la presencia de sacroileítis en la radiografía apoya el diagnóstico.(10) Este fue el caso de la paciente.
Los criterios de la Assessment of SpondyloArthritis international Society (ASAS) son los que se aplican con mayor frecuencia. Son útiles para diagnosticar más temprano a los pacientes en el proceso de la enfermedad, particularmente aquellos sin espondiloartritis en los estudios de diagnóstico por imágenes.(10)
Para cumplir con los criterios de diagnóstico de la ASAS, los pacientes deben tener evidencia radiológica o de resonancia magnética de sacroileítis más, al menos una, característica de espondiloartritis. (10,4)
En el caso de la paciente el diagnóstico fue clínico y radiológico apoyado en lo visto en la resonancia magnética y teniendo en cuenta lo que plantean los nuevos criterios de ASAS.
El objetivo principal del tratamiento de los pacientes con SpA es conseguir la remisión de la enfermedad o la menor actividad posible en casos evolucionados. Se debe eliminar el dolor lumbar, la rigidez matutina y la astenia, y mejorar la capacidad funcional de los pacientes. Es importante que las personas con espondilitis anquilosante se mantengan en las mejores condiciones de salud posible. Durante la fase inicial suele ser suficiente realizar un programa de entrenamiento aeróbico con las mismas características de los programas recomendables para la población general adulta. En la fase intermedia, además del ejercicio aeróbico, se recomiendan ejercicios específicos para la espondilitis, sobre todo ejercicios de fortalecimiento y a veces, algunos estiramientos. Por último, en la fase avanzada se continúa ejercicio aeróbico y se incorporan ejercicios de fortalecimiento de los grandes grupos musculares, pero evitando los estiramientos, sobre todo si son forzados, ya que pueden ser contraproducentes.(11)
El tratamiento de la EA se basa fundamentalmente en el uso de fármacos antiinflamatorios no esteroideos (AINEs) y terapia física, con una eficacia demostrada sobre todo en el control de los síntomas vertebrales. Los más empleados son indometacina 50 mg. cada 8 horas; naproxeno 550 mg. cada 12 horas y los inhibidores de la ciclooxigenasa 2 (ICOX-2), como celecoxib 200 mg. diarios por vía oral.(12, 6)
En este caso se le prescribió diclofenaco y salazosulfapiridina.
Actualmente se conoce que un número notable de pacientes con distintas formas de espondiloartritis no responde a los AINEs y los FAME (fármacos modificadores de enfermedad). Distintos estudios controlados en pacientes con EA han demostrado el beneficio clínico de los agentes antagonistas del factor de necrosis tumoral alfa (TNFα): el receptor soluble del TNFα, y los anticuerpos monoclonales anti-TNFα, como infliximab y adalimumab. Estos fármacos están registrados actualmente para el tratamiento de EA y artropatías resistentes al tratamiento convencional.(12)
Se puede concluir que la espondilitis anquilosante es la segunda causa de consulta en el servicio de reumatología de un hospital, la evaluación clínica de estos pacientes sigue siendo un reto para los médicos. El objetivo debe ser llegar a un diagnóstico de manera precoz a fin de instaurar un tratamiento eficaz que evite el desarrollo de una discapacidad y/o un daño estructural en las articulaciones afectadas, porque el grupo de presentación es personas jóvenes y productivas, lo cual no descarta la posibilidad de la aparición de la enfermedad en la etapa adulta como pudimos observar en el caso objeto de investigación, por lo que resulta necesario insistir en la preparación del personal de salud para lograr un envejecimiento satisfactorio. Se deben tomar medidas sanitarias y asistenciales para prevenir e identificar tempranamente los síntomas incapacitantes y contribuir así a mitigar los efectos negativos de la discapacidad y reducir el índice de morbilidad.
Conflicto de intereses
No existe conflicto de intereses.
Contribuciones de los autores
Conceptualización: Sandys Mederos Sust
Visualización: Sandys Mederos Sust
Redacción del borrador original: Sandys Mederos Sust
Redacción, revisión y edición: Sandys Mederos Sust
Financiación
Hospital General Universitario Dr. Gustavo Aldereguía Lima. Cienfuegos.