INTRODUCCIÓN
La macrosomía fetal es uno de los problemas hallados comúnmente en la práctica obstétrica; a medida que aumenta el peso para el nacimiento, también se incrementan las anomalías del trabajo de parto.(1) La macrosomía fetal se presenta en el 10 % de los embarazos a nivel internacional; en el 7 % de los embarazos en Estados unidos; y en 11 % de los embarazos en Perú.(2)
Por lo general, la macrosomía fetal está asociada a la diabetes gestacional; sin embargo, existen evidencias de neonatos macrosómicos que nacen de madres no diabéticas.(3)
Entre las complicaciones maternas que trae consigo la macrosomía fetal, se reconocen la rotura prematura de membranas, hemorragia posparto, hematomas, rotura uterina, desgarros cervicales, cesáreas innecesarias, endometritis (en el puerperio); en el caso de los neonatos, distocia de hombros, cefalohematoma, injuria del plexo braquial, fractura de clavícula, dificultad respiratoria, asfixia neonatal, sufrimiento fetal y riesgo de diabetes mellitus.(4,5)
La altura uterina resulta un método no invasivo, de fácil aplicación y bajo costo, con adecuado valor predictivo para la estimación del peso fetal en embarazos a término.(6) Por su parte, los exámenes ecográficos están basados en fórmulas que evalúan la morfología fetal,(7) cuyo cálculo del peso fetal es menos preciso, con error de estimación antes del parto y al momento del nacimiento entre 7,5-10 %; y en macrosómicos alcanza hasta 15 %, tal vez por parámetros de medición inconsistentes.(8)
Diversos estudios demuestran que las mediciones ecográficas que superan el percentil 90 indican la posibilidad de niños macrosómicos,(9) y que este método de diagnóstico es menos preciso.(6)
Ante la carencia de una estimación exacta del peso fetal para predecir macrosomía, se expone al binomio madre niño a situaciones desfavorables, como micro cardiopatía hipertrófica, trombosis vascular, hemorragias obstétricas, desgarros, distocia de hombros, y la práctica de cesáreas innecesarias.(5)
En el Hospital San Juan de Kimbiri, Cusco, Perú, zona conocida como Valle de los ríos Apurímac, Ene y Mantaro (VRAEM), se asiste por parto vaginal a neonatos que superan los 4000g, remitidos durante el periodo expulsivo desde diversos centros alejados de la ciudad, lo cual conlleva en ocasiones a complicaciones materno perinatales. El presente estudio tiene el objetivo de determinar la correlación entre altura uterina versus ecografía obstétrica y el diagnóstico de macrosomía fetal.
MÉTODOS
Se realizó un estudio observacional, retrospectivo y transversal, que incluyó a 91 puérperas con neonatos macrosómicos, atendidos en el Hospital San Juan de Kimbiri, Cusco – Perú (VRAEM) durante los años 2019 y 2020, que cumplieron los criterios de elegibilidad: partos vaginales con fetos únicos, a término, con registro de la altura uterina durante la labor de parto, y contaron con ecografía obstétrica durante la labor de parto o quince días previos a este.
La información necesaria para el estudio se obtuvo a partir de la revisión cuidadosa de las historias clínicas, accesibles en el archivo de la institución hospitalaria. Fue vertida en de un formulario previamente diseñado, que incluía todas las variables de estudio, como edad materna (≤ 19 años, 20 a 35 años, ≥ 35 años); índice de masa corporal (IMC) pregestacional (normal, sobrepeso, obeso); número de embarazos (primigesta, segundigesta, multigesta: de tres a cinco, gran multigesta: más de cinco); edad gestacional al parto (37 semanas, 38, 39, 40, más de 40 semanas); y vía del parto (cesárea, vaginal).
Se realizó una revisión periódica de los registros, con la finalidad de verificar la calidad de la información obtenida del establecimiento de salud, cuya administración autorizó a la realización del estudio por no entrañar riesgo alguno para los pacientes.
Las fichas de recolección de datos se clasificaron, ordenaron y fueron ingresadas al programa estadístico SPSS. Para el análisis estadístico se empleó el coeficiente de correlación Rho de Spearman, con el cual se valoró el grado de asociación entre las características sociodemográficas de las puérperas y la macrosomía fetal; así como el de correlación de Pearson, para la asociación entre la altura uterina, ecografía obstétrica y el peso neonatal, todos con intervalos de confianza al 95 % y error del 5 %.
RESULTADOS
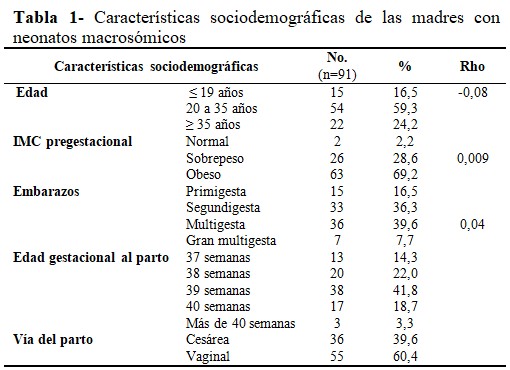
La edad materna predominante fue de 20-35 años (59,3 %), seguidas de las mayores de 35 años (24,2 %). El índice de masa corporal pregestacional indicó obesidad en la mayoría de ellas (69,2 %). El 39,6 % clasificaron como multigesta; el 41,8 % fueron partos a las 39 semanas; y fue más frecuente el parto vaginal (60,4 %). y las características maternas asociadas a la macrosomía fetal resultaron el IMC pregestacional (Rho = 0,009; IC, 95%) y la multiparidad (Rho = 0,006; IC, 95%). (Tabla 1).
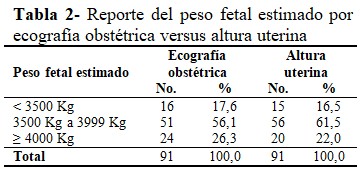
El peso fetal estimado mayor a 4000g por ecografía obstétrica, fue detectado en pocos embarazos (26,3 %), similar a los identificados por altura uterina (22,0 %). La mayoría de las estimaciones de peso fetal, por ambos métodos, mostraron hallazgos dentro de los parámetros normales (56,1 % versus 61,5 %). (Tabla 2).
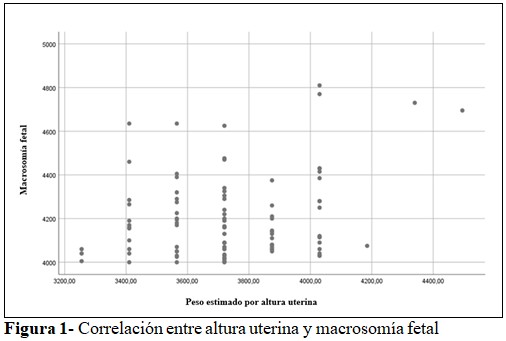
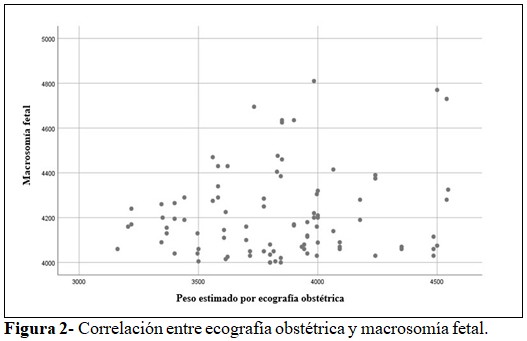
La estimación del peso fetal con la macrosomía se correlacionó a través de la altura uterina (R Pearson = 0,25; p-valor = 0,01; IC 95%) (Figura 1); sin embargo, no existió correlación con la ecografía obstétrica (R Pearson = 0,13; p-valor = 0,21; IC 95 %). (Figura 2).
DISCUSIÓN
La macrosomía fetal se asocia a complicaciones maternas y fetales,(10) por ello son necesarias las estimaciones del ponderado fetal de la forma más exacta posible, más aún si provienen de madres no diabéticas, como una medida preventiva en la asistencia clínica.
El neonato macrosómico de las madres no diabéticas de esta serie tuvo un peso promedio de 4208 gramos, mayormente de partos a las 39 semanas de gestación (41,8 %). Al-farsi y colaboradores(11) identificaron el 3,6 % de macrosomía fetal, pero considerando pesos mayores a 4500 g; situación que no es común en Perú.
Entre las características maternas de mayor frecuencia se encontraron edades de 20 a 35 años (59,3 %), con IMC pregestacional de obesidad (69,2 %), multigestas (39,6%), todas con partos a término y por vía vaginal (60,4 %). La obesidad y multigesta mostraron asociación con la macrosomía fetal. La mayoría de estos resultados concuerdan con el estudio de Chen y colaboradores,(12) en el suroeste de China, reportando que el sobrepeso u obesidad antes del embarazo tienen un mayor riesgo de resultados adversos, entre ellos la macrosomía fetal, mientras que el bajo peso antes del embarazo resulta un factor protector, y las madres más jóvenes son más susceptibles a la macrosomía, mientras mayores son más propensas a problemas cardiovasculares. Así mismo, en Chile, Valenzuela y colaboradores(13) reportan que la multiparidad y obesidad enfrentan cierto riesgo de tener un hijo macrosómico; y Mella y colaboradores(14) hallaron el 66 % de las madres malnutridas por exceso, y al sobrepeso (36 %) y la obesidad (30 %) asociados a la macrosomía.
Una limitación del estudio fue abordar a la población obesa, la cual no se excluyó porque la mayoría de las mujeres en este contexto del VRAEM tienen el problema de alimentación por exceso; y la muestra habría disminuido notablemente.
El peso fetal estimado por altura uterina y por ecografía obstétrica evidenció valores cercanos (22,0 % y 26,3 % cada uno), encontrándose a la mayoría con estimaciones dentro de lo normal (56,1 % versus 61,5 %).
Los documentos revisados muestran estimaciones del peso fetal normal que concluyen en nacimientos vaginales de neonatos macrosómicos a término, aclarando que no es una situación común en la asistencia clínica, mas, por el contrario, es un dilema debido a la alta probabilidad de morbilidad neonatal y materna; por otro lado, es interesante identificar a la obesidad preconcepcional y la multiparidad con mayor riesgo, además de los contextos sociodemográficos de difícil accesibilidad a una atención sanitaria oportuna en etapa prenatal y preconcepcional.
Así mismo, se halló baja correlación entre la estimación de peso fetal por altura uterina y la macrosomía fetal, precisando la altura de presentación a través de la fórmula de Jhonson. En el estudio de Galván(15) la altura uterina tuvo eficacia para el diagnóstico de macrosomía fetal. Por otro lado, la estimación por ecografía obstétrica para macrosomía no expresó correlación. En tal sentido, se coincide con Sheron,(16) en cuyo análisis no existió concordancia entre la ecografía obstétrica y el peso fetal; sin embargo, estudios realizados en países desarrollados(17,18,19) afirman que la ecografía obstétrica es un mecanismo para predecir macrosomía fetal con exactitud, porque aplican tecnología de punta. Finalmente, el estudio de Borrego y colaboradores(20) señala diferencias e inexactitud en la estimación del peso fetal por ecografía en los últimos trimestres de gestación, y en oposición a los resultados, Román(21) afirma que ninguno es eficaz para predecir macrosomía fetal.
Los hospitales públicos del Perú presentan deficiencias para cubrir las necesidades de la población; así mismo, el personal de salud es responsable sobre las estimaciones fetales calculadas por diversos métodos, entre los cuales la altura uterina resulta de fácil uso, bajo costo y adecuada precisión; sin embargo, la diversidad geográfica de las gestantes, cuya atención prenatal se desarrolla muchas veces de forma ambulatoria, para luego ser referidas a este nosocomio del VRAEM solo para asistirlas en el parto, son elementos que afectan la precisión al calcular el peso. Por estas razones, y a pesar de que en el estudio solo la altura uterina tiene correlación con estimación del peso fetal para macrosomía, la ecografía obstétrica presenta otros indicadores de la salud integral del feto, por ello, ambos métodos son necesarios y válidos.
Se concluye que la altura uterina tiene baja correlación con el diagnóstico de macrosomía fetal en este hospital público del Perú ubicado en la zona VRAEM, y las características maternas asociadas a esta patología fueron la obesidad pregestacional y la multiparidad.
Conflicto de interés:
No existe conflicto de interés.
Contribución de los autores:
Conceptualización: Tania Bendezú Rivero
Curación de datos: Edwin Jony Toral Santillán
Análisis formal: Edwin Jony Toral Santillán
Investigación: Charo Jacqueline Jauregui Sueldo
Metodología: Rossibel Juana Muñoz De la Torre
Validación: Apoyo de expertos en ginecología y obstetricia.
Redacción – borrador original: Charo Jacqueline Jauregui Sueldo
Redacción – revisión y edición: Rossibel Juana Muñoz De la torre
Financiación:
Autofinanciado