INTRODUCCIÓN
Los marcapasos (MP) son dispositivos electrónicos generadores de impulsos, que estimulan el corazón cuando el MP fisiológico (nodo sinusal) no puede mantener el ritmo y la frecuencia adecuada. Son cada vez más utilizados. Se calcula que se han puesto más de 3,5 millones en el mundo. En Cuba se implantan más de 2500 cada año; una de las razones fundamentales de la longevidad.(1)
Durante los últimos veinte años se han descrito varias indicaciones para su uso, entre ellas, los bloqueos auriculoventriculares (BAV) crónicos, BAV postinfarto, disfunción sinusal, hipersensibilidad del seno carotídeo, fibrilación auricular con respuesta ventricular lenta, bradicardias extremas sintomáticas, entre otras. Su implantación puede traer consigo una serie de complicaciones, que pueden ser transoperatorias: dificultades con el abordaje venoso o sangrados, arritmias, insuficiencia cardíaca aguda, perforaciones cardíacas, lesiones valvulares, etc.; o postoperatorias: sepsis de la herida quirúrgica y la del bolsillo, necrosis aséptica de la piel, edema del miembro superior, trombosis, migración del generador, estimulación muscular, alergias, granuloma de la herida quirúrgica, parestesias, dolor persistente, endocarditis infecciosa, síndrome del MP u otras relacionadas con fallo de estimulación o detección de este.(2,3)
Sumado a esto, se encuentra el daño provocado por la exposición a radiaciones, pues resulta un procedimiento que se auxilia del sistema de fluoroscopio con intensificador de imagen y tubo rotatorio, que proporcione un campo visual de un diámetro mínimo de 18 centímetros.(4)
La estimulación cardíaca permanente, con cable electrodo, generador y fuente de energía implantable, fue iniciada el 8 de octubre de 1958 en Estocolmo, por Ake Senning, cirujano cardíaco del Hospital Karolinska, quien utilizó un diseño de R. Elmqvist, ingeniero de Elema Schonander, provisto de una batería de níquel-cadmio recargable por inducción. Los dos electrodos, solidarios con el generador, fueron suturados al epicardio, a través de una toracotomía al paciente Arne Larsson, quien tuvo una supervivencia de más de cuatro décadas, después de 26 reemplazos.(5,6)
En Cuba, el primer implante de MP se realizó el 6 de julio de 1964, por el Dr. Noel González Jiménez, entonces jefe del Servicio de Cirugía del Instituto de Cardiología y Cirugía Cardiovascular (ICCCV), en conjunto con los cirujanos Julio Taín y Felipe Rodiles. Se colocó un electrodo epimiocárdico del ventrículo izquierdo (VI) a través de toracotomía, el cual funcionó aproximadamente dos años.(7)
En Cienfuegos se iniciaron los implantes de MP permanentes en 1979, por un grupo de profesionales del Hospital Dr. Gustavo Aldereguía Lima, liderados por el Dr. Francisco Riverón Mena, quien durante más de diez años se mantuvo al frente de la estimulación cardíaca. Más adelante, tomaría la responsabilidad otro equipo, encabezado por los doctores Francisco Valladares y Claudio González, momento en que predominó la estimulación monocameral en ventrículo derecho (VD). Ya por el año 2000, el Dr. Brandy Viera introdujo la estimulación bicameral. En 2016, un nuevo grupo a cargo del Dr. Magdiel Echazabal ha continuado la labor de la estimulación cardíaca, haciendo nuevos aportes, como el implante de desfibriladores automáticos internos (DAI).(8)
La utilización de estos equipos fluoroscópicos para la realización del procedimiento implica la disponibilidad de sistema de protección pasiva para las personas presentes (elementos de protección personal que incluyen delantales plomados, anteojos plomados, protector de tiroides y guantes), así como el control periódico de exposición y dosis acumulada recibida. La cantidad de daño que cause la exposición depende de varios factores, como la dosis (cantidad), el modo de exposición, distancia, tiempo de exposición, y el grado de sensibilidad del organismo a la radiación (los niños, personas mayores, mujeres embarazadas y aquellos con problemas del sistema inmunitario son los más vulnerables).(9,10)
El objetivo del estudio describir el método para el implante de marcapasos permanente aplicado en el Hospital Dr. Gustavo Aldereguía Lima, introducido por el Dr. Riverón, como alternativa al modo convencional.
DESARROLLO
Aunque nació en Güines, en la antes provincia de La Habana, el Dr. Riverón se traslada a Cienfuegos en 1979, siendo ya especialista de Cardiología; y en diciembre de ese mismo año, fue implantado por primera vez un MP en el "Dr. Gustavo Aldereguía Lima". En el transcurso de su carrera implantaría más de 600.
El autor de este esquema, afirma que, si bien la idea surgió de un imprevisto al colocar un dispositivo (el equipo de Rayos X tuvo una avería durante el proceder), a posteriori esta se estructuró mejor, paso a paso, con el fin de responder a las dificultades por las que transitaba el hospital en aquel momento. Este método fue acogido por el resto de los especialistas, y empleado por más de diez años en la institución; incluso llegó a registrarse legalmente (Registro profesional 0083). A mediados de la primera década del presente siglo, fue adquirido un nuevo equipo de fluoroscopio, con lo cual se retornó al método convencional del implante de MP, lo cual facilitaba el trabajo y acortaba la duración del procedimiento, pero aumentaba nuevamente el riesgo relacionado con las radiaciones.
La utilización de vías venosas superiores es muy frecuente para la implantación de MP. En ocasiones resulta difícil el acceso por la presencia de malformaciones de este sistema venoso, sin embargo, la vena cava superior izquierda persistente, asociada o no a la presencia de vena cava superior derecha, si bien es la anomalía más frecuente del sistema venoso sistémico, resulta un trastorno inusual derivado de la complejidad embriológica en la formación de dicho sistema. Se hace la aclaración pues en caso de estar presente dificultaría la utilidad de este método, ya que sería necesario emplear el fluoroscopio.(11)
Se pasa el catéter-electrodo preferiblemente por abordaje venoso de la cefálica derecha, ya que la izquierda no es la más adecuada debido al inconveniente anatómico del gran giro en la trayectoria a recorrer, y que casi dibuja un semicírculo hasta llegar al plano tricúspideo y luego a punta de VD, siendo precisamente este el motivo por el que se trata de evitar la vía izquierda. Con el algoritmo detallado a continuación se aprovecha esta situación, al darle forma curva en “C” en toda su extensión a la guía metálica.
Con el predominio del uso de la vía cefálica se busca evitar la punción a ciegas de la vena subclavia y la consecuente introducción de una o más vainas introductoras autoextraíbles, sin dejar de mencionar el riesgo de neumotórax, hemoneumotórax, punción de arteria subclavia, lesión del nervio braquial, del conducto torácico y lesión del electrodo en el desfiladero subclavio.(12)
A continuación, se expone el esquema simplificado, según las vías de acceso, pasos y modificaciones de guías preformadas, los cuales son útiles en caso de rotura del equipo.
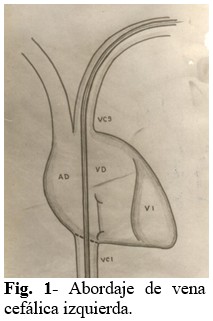
Paso 1: Abordaje de la vena cefálica izquierda (Fig. 1). Se introduce electrodo con una guía metálica recta, ambas en toda su extensión, infiriendo que se llega a la punta del electrodo a nivel de la vena cava inferior. Se ha podido comprobar que iniciar esta maniobra con la guía en “C” dificulta su introducción en la luz del vaso, así como cuando se moviliza hacia VD, para alojarse muchas veces en vasos del cuello o el hombro, además de ofrecer resistencia en su avance.
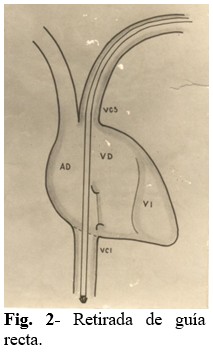
Paso 2: Se retira totalmente la guía recta del electrodo. (Fig. 2).
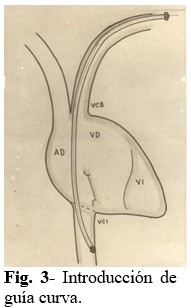
Paso 3: Se introduce la guía curva en “C” en el electrodo en toda su extensión (se sustituye la guía sin mover el electrodo). (Fig. 3).
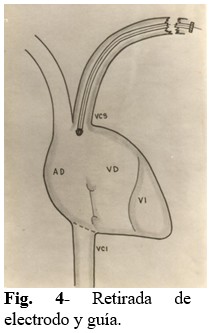
Paso 4: Se retira electrodo y guía de la luz del vaso en aproximadamente 2/3 de su extensión, para lograr que la punta del electrodo esté por encima del plano tricuspídeo. (Fig. 4).
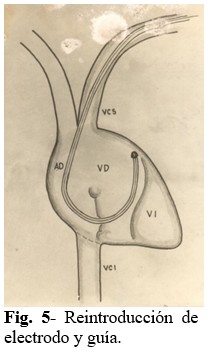
Paso 5: Se introduce nuevamente el electrodo y guía para lograr su pase a través del plano tricuspídeo y llegar al ventrículo derecho, a “ciegas” (TV desconectado). Al final se procede a comprobar por imagen de TV si el electrodo está en VD, luego se desconecta nuevamente el monitor. (Fig. 5).
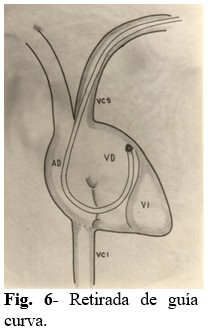
Paso 6: Se retira la guía curva del interior del electrodo, el cual queda doblado en el interior de VD. (Fig. 6).
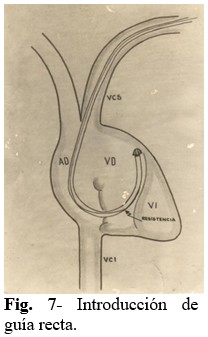
Paso 7: Se introduce la guía recta, tratando de mejorar su posición con ligeros movimientos del electrodo, y comprobando una resistencia que se opone a su completa introducción en la luz del electrodo, lo cual sirve para su ubicación en VD. (Fig. 7).
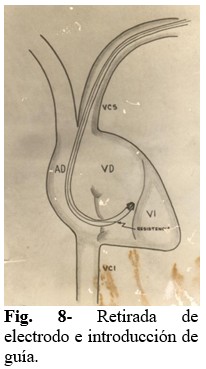
Paso 8: Se procede a retirar suavemente el electrodo, y a la vez, introducir la guía hasta que esté completamente en su interior. Luego se introduce el electrodo y la guía, con el objetivo de llegar a la punta de VD. Se utiliza el auxilio de la TV solo al final, para garantizar la correcta posición. (Fig. 8).
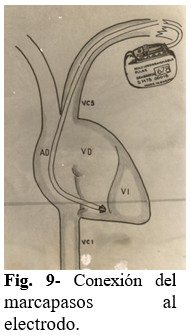
Paso 9: Comprobación del funcionamiento del MP y posición de la punta del electrodo. Conectar el MP al electrodo, comprobando por monitor y electrocardiograma su funcionamiento. (Fig. 9). Si funciona adecuadamente, se procede a realizar Rayos X de tórax en apnea y espiración, para visualizar la punta del electrodo y evaluar si es adecuada o no su posición. Si es adecuada la posición del electrodo, continuar la implantación del MP según lo establecido de forma convencional. En caso de que la posición del electrodo no sea adecuada, debe procederse a introducir de nuevo la guía recta en el electrodo y proceder a su rectificación acorde a lo que se haya visualizado en el Rayos X de tórax.
Como aspectos positivos de la técnica, pueden citarse los siguientes:
1. Menor tiempo quirúrgico siempre que la vía venosa sea adecuada.
2. Menor exposición a los Rayos X, tanto del paciente como del personal del salón, ya que cuando se conecta el equipo de TV, en la mayoría de los casos ya la punta del electrodo estaba en VD.
3. Permite una mejor función del miembro superior derecho, al ser mucho más frecuente el predominio del hemisferio cerebral izquierdo entre la población.
4. Menor deterioro del equipo de TV.
5. En casos de rotura del equipo de TV se puede implantar el MP a “ciegas”, con técnica adicional para esta eventualidad.
Si no es útil la vena cefálica izquierda, puede utilizarse la derecha, y en esta situación la guía preformada es en “S”, lo cual permite llegar fácilmente a la punta de VD.
CONCLUSIONES
El método descrito, introducido en la década de los 90 en el hospital cienfueguero, minimiza la utilización de radiaciones ionizantes en el procedimiento de implante de MP permanente. Aunque en la actualidad no se pone en práctica, durante la etapa en que se aplicó resultó eficaz y brindó seguridad a pacientes y personal de salud, por lo que debería considerarse como una alternativa viable para este tipo de implante. Sirva también este estudio como un merecido homenaje a la labor y trayectoria del Dr. Francisco Riverón Mena, como principal exponente de este método en la provincia.
Conflicto de intereses:
No existen.
Financiación:
Hospital General Universitario Dr. Gustavo Aldereguía Lima. Cienfuegos