Introducción
La sífilis es una enfermedad de transmisión sexual, infectocontagiosa, sistémica, causada por el Treponema pallidum. En su evolución aguda o crónica puede afectar prácticamente todo el organismo; se caracteriza por manifestaciones cutáneo mucosas, anexiales y generales. Cursa con períodos de latencia los cuales son asintomáticos y períodos sintomáticos (sífilis primaria, secundaria y terciaria) donde el cuadro clínico es florido.(1, 2)
La sífilis primaria se manifiesta por un chancro único en el sitio de inoculación, el cual es indoloro, por lo que en ocasiones puede pasar desapercibido. En pacientes con VIH se reporta, con mayor frecuencia que en pacientes inmunocompetentes, la presencia de múltiples chancros profundos y dolorosos, por sobreinfección con bacterias o virus del herpes simple.(1, 2, 3) La variante secundaria se caracteriza por manifestaciones en piel, mucosas, pelo, uñas y sistémicas (cefalea, malestar general, anorexia, pérdida de peso, fiebre, mialgias, artralgias, faringitis, dolores óseos nocturnos conocidos como osteócopos, linfadenopatías generalizadas y otras); es por ello que se le ha llamado en muchas ocasiones “la gran simuladora”.(3)
Las lesiones cutáneas de la sífilis secundaria aparecen súbitamente, al inicio son máculas (roséola sifilítica), y luego aparecen las sifílides: papulosas, papuloescamosas, corimbiformes, papulocostrosas y psoriasiformes, entre otras. Estas se localizan en el tronco, raíces de los miembros, palmas, plantas, son simétricas, muy numerosas, pueden sumar cientos.(4)
Existen tres criterios diagnósticos: el epidemiológico (conducta sexual de riesgo), el clínico (manifestaciones de la enfermedad) y el de laboratorio (pruebas treponémicas y no treponémicas positivas). Con dos de ellos positivos se puede arribar al diagnóstico de la enfermedad, pero uno de ellos tiene que ser inexorablemente el de laboratorio.(5, 6, 7, 8)
A pesar de ser la sífilis una infección de transmisión sexual (ITS) considerada como evitable, diagnosticable y curable, tiene en la actualidad una incidencia ascendente y es considerada un problema de salud pública mundial.(4, 5)
Estimaciones de la OMS plantean que anualmente se presentan cerca de 250 millones de casos nuevos de ITS y que de ese total 3,5 millones son por sífilis. Se plantea que, sin tratamiento, una de cada 25 personas queda lisiada, una de cada 44 demente y una de cada 200 queda ciega.(4, 5, 6)
Resulta paradójico que, aunque se conoce que la práctica de una relación sexual responsable y segura puede prevenir su ocurrencia, en pleno siglo XXI, las ITS lejos de disminuir se encuentran en ascenso.(5)
El aumento de los casos de sífilis en la última década se ha asociado a diferentes factores de riesgo, sobre todo en hombres que tienen sexo con otros hombres (HSH). Un factor de riesgo que se ha descrito en múltiples estudios es el VIH positivo, asociándose a mayor riesgo de padecer sífilis. Entre el 20 y el 50 % de los HSH diagnosticados de sífilis están coinfectados con el VIH, y hay estudios donde se observa que en los cinco años posteriores al diagnóstico de sífilis, el 10 % adquiere el VIH, siendo la sífilis un predictor de posible infección de VIH, además de tener mayor riesgo de reinfección de sífilis.(7) Esta asociación obedece a diversas razones, una de ellas es que los pacientes VIH positivos, al realizarse controles analíticos periódicamente, se diagnostiquen con mayor frecuencia por serologías (en estado de latencia).(6)
Desafortunadamente, el uso del tratamiento antirretroviral se ha descrito como posible causa del incremento de las conductas de riesgo (sexo anal desprotegido) por disminución de percepción de riesgo de transmisión, o adquisición del VIH con cargas virales indetectables, objetivándose disminución del uso del condón, y en consecuencia un incremento de casos de ITS.(7)
El aumento de la incidencia de esta entidad asociada al VIH/sida, las manifestaciones atípicas en pacientes seropositivos y su repercusión en la calidad de vida de estos pacientes motivaron a la presentación de este caso clínico, con el fin de describir el curso de dicha asociación en un paciente.
Presentación del caso
Se presenta el caso de un paciente masculino, de 38 años de edad, piel blanca, heterosexual, seropositivo al VIH desde hacía cinco años, quien acudió a la consulta de Dermatología de su área de salud por tener múltiples lesiones cutáneas eritemato-escamosas blanco nacaradas, poliestratificadas, localizadas en región glútea izquierda; de aparición súbita, y asintomáticas. Este cuadro cutáneo de dos semanas de evolución se acompañó de fiebre de 38˚C, mialgias, artralgias, odinofagia, astenia y anorexia. El paciente se encontraba realizando la terapia antirretroviral (TARV).
Como antecedentes patológicos personales, la ya mencionada infección por VIH, tratada con TARV por cinco años. No refirió antecedentes patológicos familiares, ni alergia medicamentosa. Hábitos tóxicos: dos tazas de café al día; alcohol: solo ocasionalmente. Ocupación: taxista.
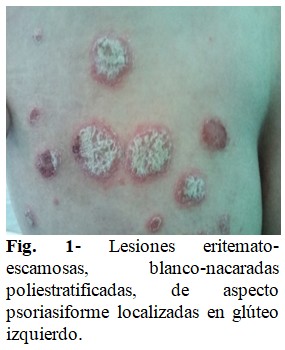
Datos positivos al examen físico: Presencia de placas eritematoescamosas blanco nacaradas, poliestratificadas, múltiples, asintomáticas, localizadas en región glútea izquierda. (Fig. 1) Sin lesiones visibles ni palpables en mucosas ni en anexos cutáneos. Sistema hemolinfopoyético: linfadenopatías móviles, no dolorosas, en axilas y ambas regiones inguinales.
Se indicaron exámenes complementarios, los cuales mostraron los siguientes resultados:
hemoglobina: 11,8 g/L y hematocrito: 0,32 L/L (ambos discretamente disminuidos); leucocitos: 5,2 x 109/L; eritrosedimentación: 77 mm/h; Glucemia: 4,6 mmol/L, creatinina: 76 mmol/L; TGP: 21 UI; y TGO: 15 UI (dentro de límites normales). Antígeno de superficie para hepatitis B: negativo; anticuerpo para hepatitis C: negativo; VIH: positivo; conteo de CD4: 700 cél/ml; carga viral: 15 mil copias/mm3. El ultrasonido abdominal no evidenció alteraciones; tampoco el rayos X de tórax mostró alteraciones pleuropulmonares. Las pruebas treponémicas (TPHA) resultaron positivas; y las treponémicas (VDRL): 1.64 diluciones. Estas dos últimas permitieron arribar al diagnóstico positivo de sífilis secundaria.
Debido al aspecto psoriasiforme de las lesiones se decidió realizar biopsia de piel, la cual mostró: epidermis con hiperqueratosis paraqueratósica, con pequeños focos de polimorfonucleares y fibrina, áreas con ausencia de capa granulosa y acantosis regular moderada, a expensas de los procesos interpapilares.
En la dermis superficial se observó papilomatosis y edema de las fibras colágenas, así como moderados infiltrados linfohistiocitarios que rodeaban a vasos dilatados y congestionados.
De esta forma fueron excluidas algunas dermatosis eritemato-escamosas tales como psoriasis, parapsoriasis, micosis fungoide, micosis superficiales y subcutáneas; y enfermedad de Bowen, entre otras.
Diagnóstico definitivo: sífilis secundaria atípica (sifílides psoriasiforme).
El manejo de este paciente se realizó de acuerdo a los protocolos establecidos en el programa estratégico nacional de prevención y control de las ITS. Se notificó el caso, por tratarse de una enfermedad de declaración obligatoria. Se brindó consejería: educación sanitaria sobre esta ITS (se promovió el uso del condón, enfatizando en su rol preventivo de esta y otras ITS). Se indicaron exámenes complementarios en busca de otras ITS (antígeno de superficie para hepatitis B y anticuerpo para hepatitis C). Se estudiaron y trataron los contactos y se cumplió con el tratamiento medicamentoso, según los criterios en pacientes seropositivos al VIH: penicilina benzatínica (bb 1 200 000 UI) 1 bulbo IM en cada glúteo una vez a la semana por tres semanas; por lo que el tratamiento fue administrado en tres dosis como sigue: primer día, octavo día y decimoquinto día.
Se orientó al paciente sobre el seguimiento clínico y serológico por el dermatólogo de su área de salud por un período de dos años, cada tres meses en el primer año, y cada seis meses en el segundo año. Además, se tuvo en cuenta durante el seguimiento serológico que las pruebas reagínicas en los seropositivos pueden persistir positivas durante un tiempo más prolongado que en pacientes seronegativos, incluso dos años posteriores al tratamiento.
Se mantuvo TARV y cuidados paliativos. La evolución fue favorable, con excelente respuesta al tratamiento, sin recaídas infectantes.
Discusión
Llamada la “gran simuladora” por sus múltiples formas de presentación y manifestaciones clínicas, la sífilis afecta todos los sistemas. La severidad de los síntomas, así como su variabilidad tienen una expresión clínica dependiente del estado inmunológico del paciente.(1, 2, 3, 4, 5)
La coinfección de sífilis con VIH es frecuente, porque comparten la misma forma de transmisión. En casos de coinfección, la evolución natural de la sífilis suele verse notablemente afectada; se puede presentar el paso de una fase a la siguiente de forma rápida, pudiendo concomitar manifestaciones de sífilis primaria y secundaria, así como rápida progresión a la sífilis tardía, principalmente neurosífilis.(8)
En estos casos de coexistencia de ambas afecciones, las manifestaciones cutáneas del secundarismo sifilítico suelen ser atípicas y la afectación visceral es de expresión variable: afectaciones renales como síndrome nefrótico; gastrointestinales como hepatitis y gastroenteritis; osteomioarticulares, como poliartritis y osteítis; pulmonares, como neumonitis y derrame pleural.(9) En el paciente presentado no se observó ninguna complicación de este tipo.
Se ha descrito que en seropositivos existe un retraso en el diagnóstico, pues generalmente muestran manifestaciones dermatológicas con patrones atípicos,(8, 9) como sucedió en este caso ya que el diagnóstico presuntivo inicial fue una psoriasis vulgar, por las características de las lesiones muy similares a las de esta dermatosis inflamatoria. Sin embargo, al realizar los exámenes de laboratorio y resultar las pruebas treponémicas y no treponémicas positivas (TPHA y VDRL respectivamente) se arribó al diagnóstico de sífilis secundaria, en este caso variedad psoriasiforme.
Por lo atípica de esta presentación, fue necesario realizar la biopsia cutánea para descartar la presencia de otras dermatosis eritematoescamosas y confirmar que se trataba de un secundarismo atípico (sífilis secundaria psoriasiforme). El estudio histopatológico evidenció un patrón psoriasiforme de estas lesiones, pero no fueron visualizados signos histológicos patognomónicos de la psoriasis (microabscesos de Munro, y las pústulas espongiformes de Kogoj).(10)
La causa de esta variedad psoriasiforme, con escama abundante, es desconocida; pero se propone que la vasculitis observada durante el periodo del secundarismo es el mecanismo fisiopatogénico central, que a través de daño vascular inicia una reacción inflamatoria semejante al fenómeno de Koebner característico de la psoriasis.(11)
La sífilis secundaria con expresión psoriasiforme es una forma de presentación inusual o atípica de esta ITS, y no existen datos específicos de incidencia o prevalencia de esta en pacientes inmunosuprimidos; solamente hay algunos reportes de casos publicados en EE. UU. y Europa, concluyéndose que la coexistencia de psoriasis y sífilis secundaria es excepcional.(9)
La mayoría de los autores sostiene que en pacientes seropositivos al VIH el cuadro clínico se expresa de un modo más severo que en población seronegativa; sin embargo, el cuadro de este paciente no tuvo la severidad descrita en la literatura consultada.(6)
Se considera que la cifra de linfocitos T CD4 del paciente se encuentra en el rango de 750-500 cél/ml, cifra que no condiciona la aparición de complicaciones clínicas. Bien es sabido que la severidad y extensión de las enfermedades cutáneas en pacientes seropositivos al VIH está correlacionada con la reducción periférica del conteo de células T CD4, que no es el caso del paciente que se presenta. Por otra parte, el paciente ha mantenido un adecuado cumplimiento de la TARV, lo que ha permitido mantener una carga viral baja, por debajo de las 20 mil copias/mm3.
La sífilis psoriasiforme a pesar de tener una incidencia excepcional es un ejemplo claro de las manifestaciones clínicas atípicas de la sífilis en pacientes con VIH; por lo que en todo paciente seropositivo con manifestaciones cutáneas psoriasiformes debe sospecharse sífilis atípica. En este caso el estudio histopatológico tuvo un papel excluyente para otras dermatosis eritemato escamosas y las pruebas treponémicas y no treponémicas corroboraron el diagnóstico positivo de secundarismo sifilítico. La respuesta al tratamiento con penicilina benzatínica y antirretrovirales fue favorable.
Conflicto de intereses:
Los autores declaran que no existe conflicto de intereses en la elaboración de este documento.
Contribución de los autores:
Conceptualización: Julio Cesar Camero,
Curación de datos: Julio Cesar Camero, Roxana Rivadulla, Grecia M Giniebra
Análisis formal: Julio Cesar Camero, Roxana Rivadulla, Grecia M Giniebra
Investigación: Roxana Rivadulla, Julio Cesar Camero, Grecia M Giniebra
Metodología: Julio Cesar Camero, Roxana Rivadulla,
Visualización: Julio Cesar Camero
Redacción – borrador original: Julio Cesar Camero, Roxana Rivadulla, Grecia M Giniebra
Redacción – revisión y edición: Julio Cesar Camero, Roxana Rivadulla,
Financiación:
Hospital Provincial Docente Clínico Quirúrgico Dr. León Cuervo Rubio. Pinar del Río, Cuba