INTRODUCCIÓN
Durante miles de años, la única fuente de luz que el hombre podía controlar era el fuego, ya sea en forma de candiles, velas u otras mechas encendidas. Posteriormente apareció la iluminación con gas y también se trataba de una llama, que generaba a la vez luz y calor.1
Más tarde aparecieron las bombillas incandescentes a mediados del siglo XIX, con lo cual se alcanzaron niveles de iluminación como de pleno día, a cualquier hora del día o de la noche; ya con la llegada de los bombillos fluorescentes a mediados de los años 40 se lograron niveles de iluminación elevados sin generar gran cantidad de calor pero a su vez, a diferencia de las bombillas incandescentes que emitían luz hacia el espectro rojo, ya las fluorescentes se situaban en la zona del azul y el ultravioleta, comenzaron así los grandes problemas que este tipo de espectro puede causar en la salud ocular.1 En la actualidad el mercado ofrece luces LED y fluorocompactas pero que también emiten luz azul y ultravioleta.1
Cada día la retina absorbe millones de millares de fotones, y este número podría aumentar con nuestra exposición creciente a la luz. Día tras día, este flujo intenso de fotones puede provocar lesiones irreversibles a nivel del ojo y contribuir a la aparición o agravamiento de enfermedades oculares incapacitantes.
Este fenómeno se ha visto agravado por el envejecimiento acelerado de la poblacion mundial, ya que la senectud del ojo lo hace más sensible a la luz y debilita sus defensas.
Es necesario entender mejor la patogénesis de las enfermedades oculares graves, analizar a fondo las interacciones luz/ojo y establecer un perfil de riesgo individual con el fin de ofrecer soluciones de fotoprotección ocular adaptadas y personalizadas, empezando por las gafas, para una mejor prevención eficaz a largo plazo.2
Motivados por el alza de las enfermedades oculares, el número creciente de discapacitados visuales y el aumento del coste de los servicios de salud hacia esta población se realizó esta revisón con el objetivo de ofrecer una actualización de los temas, encaminados a la docencia médica tanto en el nivel primario de salud como a nivel de hospitales.
DESARROLLO
Aunque la luz es necesaria y beneficiosa para numerosas funciones visuales y no visuales, cualquier rayo óptico es potencialmente nocivo para los ojos si es recibido y absorbido por los tejidos oculares en cantidad suficiente como para provocar reacciones fotomecánicas, fototérmicas o fotoquímicas.
Una exposición breve a una luz intensa puede provocar rápidamente lesiones mecánicas o térmicas al ojo mientras que una exposición moderada durante un periodo de tiempo prolongado puede acasionar modificaciones bioquímicas progresivas que desemboquen en la muerte celular.
La especificidad del espectro luminoso, en particular los rayos ultravioletas y la luz de alta energía visible se consideran bandas espectrales de alto riesgo para el segmento anterior del ojo y para la retina progresivamente.2
El extremo rojo del espectro visible (hasta los infrarrojos) genera calor mientras que los fotones de longitudes cortas aceleran el proceso de envejecimiento del ojo ya que se acompañan de fotones de alta energía. Para mantener nuestro equilibrio biológico y evitar trastornos afectivos estacionales es necesaria cierta exposición a la luz azul turquesa, de mayores longitudes de ondas.1
Fototoxicidad en los tejidos oculares
En presencia de oxígeno los fotones de alta energía generan derivados del oxígeno muy peligrosos para las células. Las células que recubren el interior del ojo, en este caso la retina, al ser una prolongación del cerebro no tienen la capacidad de dividirse, los conos y bastones han de absorber la luz encontrándose en grandes cantidades de oxígeno, lo que ha hecho posible que renueven a diario una parte de la célula sensible a la luz. Cada hora del día se fabrican entre tres y cinco nuevas membranas sensibles a la luz, por lo que los bastones a diario pierden alrededor de 30 membranas senescentes fagocitadas por la capa del epitelio pigmentario de la retina.1
A lo largo de la vida la capa del epitelio pigmentario de la retina procesa considerable material biológico degradado, por consiguiente esta se va obstruyendo por productos tóxicos con alteración a nivel del riego sanguíneo subyacente.
A mayor estrés luminoso mayor cantidad de residuos que aceleran el envejecimiento.1
Consecuencias de la exposición a la luz ultravioleta a nivel del segmento anterior del ojo
Numerosos estudios in vitro, in vivo y epidemiológicos han demostrado el papel perjudicial a la exposición de la luz ultravioleta en el segmento anterior del ojo, relacionándolo con una mayor incidencia de enfermedades corneales, pingueculas, pterigion, cataratas, queratitis actínicas.3-5
Consecuencias de la exposición a la luz ultravioleta a nivel de la retina y nervio óptico
Otros estudios relacionados con la acción de la luz ultravioleta sobre la retina han salido a relucir desde el primer estudio reportado hace ya un siglo por Noell,6 que ponen en evidencia la fototoxicidad de la retina ante el espectro azul, donde se señala que las lesiones fotoquímicas de la retina presentan unos umbrales más bajos para el azul que para el verde y el rojo.7
Se produce una apoptosis celular con activación de las caspasas 3 y de la proteína p-53.8
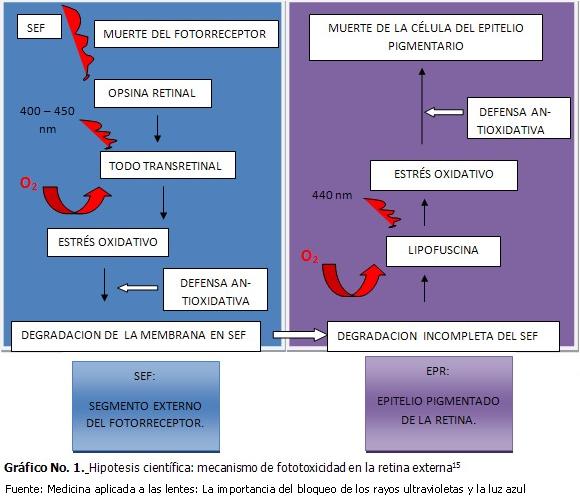
La franja espectral estrecha de 415 nm a 455 nm se ha identificado como la de mayor riesgo de fototoxicidad para las células del epitelio pigmentario al provocar un estrés oxidativo, que generalmente se compensa con enzimas y antioxidantes retinianos, pero con la edad y algunos factores genéticos y medioambientales (tabaco, alimentación baja en antioxidantes) las defensas se ven reducidas y no consiguen compensar el focoestrés.
El segmento externo de los fotorreceptores se va oxidando progresivamente y su renovación cuesta cada vez más trabajo, quedando la digestión intracelular incompleta lo que genera la acumulación de cuerpos granulares residuales en forma de lipofuscina a nivel del epitelio pigmentario de la retina, esta, al ser sensible a la acción de la luz azul, genera especies reactivas del oxígeno, cuando el número de especies supera la capacidad de defensa de las células, las células de la capa del epitelio pigmentario mueren por apoptosis contribuyendo a la perdida de la visión.9 Esta teoría se asocia a la génesis de la degeneración macular relacionada con la edad.10,11
Actualmente algunos fotobiólogos comienzan a relacionar el daño de la luz de alta energía visible sobre las células de las capas más internas de la retina, en este caso la capa de células ganglionares donde la luz puede ser absorbida por los cromóforos situados en las mitocondrias y como estas están presentes en abundancia en las células ganglionares, se sospecha que la luz azul también puede ser un factor de riesgo para la aparición del glaucoma.12
En el caso de retinas ya envejecidas donde la cantidad de mitocondrias funcionales es menor y no se encuentran en un estado homeostático óptimo, la luz azul puede acelerar la aparición de glaucoma.13
Los riesgos ante la exposición excesiva a la luz azul se pueden resumir en tres aspectos:14
- Riesgos de patología macular.
- Fatiga ocular debido a uso de tecnologías digitales.
- Alteración del sueño en los adolescentes a causa de un uso excesivo de las pantallas digitales durante la noche. (Gráfico 1).
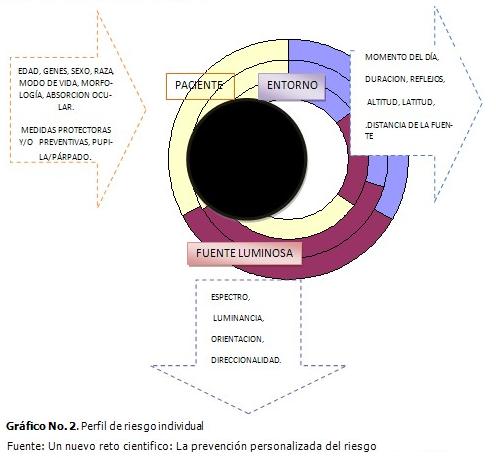
Perfil de riesgo individual
Este se basa en la correlación de múltiples factores relacionados con las fuentes luminosas, el sujeto y su entorno. (Gráfico 2).
La luminancia solar es la más peligrosa, es 100 veces superior a la iluminación estándar artificial, la luz del día es rica en rayos ultravioletas y en rayos azules, el entorno físico es capaz de modificar la cantidad de luz que recibe el ojo, por ejemplo cada 1000 metros de altitud el ojo recibe 10 % más de luminancia, es por ello que aquellas poblaciones que viven en zonas montañosas o planicies muy soleadas presentan una incidencia mayor de afecciones oculares relacionadas con el espectro azul y rayos ultravioletas.
El entorno físico (reflejos en el suelo, altitud, latitud, etc.) modifica considerablemente la cantidad de luz que recibe el ojo.2
Hoy, la mayoría de la poblacion mundial se ilumina con fuentes de luz LED, esta presenta una gama variada para su uso desde teléfonos móviles, tabletas, juguetes, ropa, emitiendo más luz azul que las lámparas incandescentes.16-18
Por otra parte cada individuo es único y reaccionamos de forma diferente ante una exposición luminosa, en ello juega un papel importante la genética, la raza, el sexo, y a eso se le suman los factores de riesgo como son la edad, los hábitos tóxicos (el tabaquismo) y no todos los seres humanos tenemos conciencia de este riesgo y unos nos protejemos más que otros con el uso de gorras, viseras, sombreros, gafas oscuras, etc.
Con la edad el número de fotosensibilizadores aumenta rápidamente en la retina, en particular a nivel del epitelio pigmentario, donde encontramos concentraciones elevadas de lipofuscina, que es el pigmento del envejecimiento.
La edad, conjuntamente a la exposición a la luz azul, altera de forma irreversible el ciclo visual clásico en la retina externa conduciendo a enfermedades como la degeneración macular relacionada con la edad, en los que aparece una degeneración precoz de los bastones.19
La evaluación completa del perfil de riesgo permite informar correctamente a la persona interesada, adoptar una aproximación de autovigilancia y seguimiento médico más frecuente y profundo para la detección precoz, evolución y tomar las medidas de protección necesarias.
La protección contra la luz debería formar parte de un programa de prevención personalizado, elaborado por profesionales de la visión.
Epidemiologia20
Existen un grupo de pacientes que tienen más riesgo al efecto de la fototoxicidad, como son:
- Niños: ya que tienen una pupila más grande y un cristalino más transparente.
- Pacientes con antecedentes familiares de degeneración macular relacionada con la edad: todavía existen muchos pacientes que salen sin la protección adecuada.
- Personas que trabajan al aire libre expuestos al sol: trabajadores agrícolas, constructores, pescadores, pilotos, guías de senderismos.
- Los pacientes con tez clara y los que tienen tendencia a la fotofobia (iris o coroides hipopigmentadas).
- Los que están en contacto con fuentes de rayos y calor: soldadores, cristaleros, usuarios de terapias de luz ultravioletas e investigadores que están en contacto con LED. El tiempo expuesto ante una pantalla de un ordenador.
- Personas operadas de cataratas.
- Hipermétropes: cuyas lentes convexas actúan a modo de lupa, concentrando los rayos sobre la retina.
- Personas longevas donde se encuentra mayor concentración de lipofuscina, el pigmento de la vejez, la cual actúa sobre el epitelio pigmentario de la retina agregando moléculas degradadas con la liberación de radicales libres.
Prevención
Los ojos han sido siempre un capital valioso, pero dada su fragilidad, es algo que hay que preservar a lo largo de toda la vida.21
Como reza el dicho portugués: melhor prevenir que remediar, es decir más vale prevenir que curar. Del latín praevenire (prae= “antes”, venire= “venir”), el termino prevención significa literalmente “anticipar, percibir con antelación”.
En medicina, el reto principal de los programas de salud consiste precisamente en prevenir las enfermedades o diagnosticarlas lo antes posible. La prevención de las enfermedades oculares tiene un peso cada vez mayor en el ámbito de la oftalmología.
La prevención y el diagnostico precoz permiten disponer de mejores indicadores económicos-financieros en los presupuestos de sanidad, lo que reduce los gastos y favorece un mejor uso de los recursos.22
En cuestiones de salud ocular, se observa una falta de información que hace que la función de los profesionales de la vista se perciba como focalizada en soluciones correctivas o terapéuticas, y no preventivas. Cuanto antes se tomen las medidas preventivas, mayores y más beneficiosos serán sus efectos.
Actualmente, se puede acceder mucho más a información preventiva que en épocas anteriores, no obstante cabe preguntarse si en esta época de sobreinformación, todos ponemos en práctica la prevención de la salud ocular, ¿cuáles son actualmente las prácticas más extendidas?, ¿se reparten de igual modo entre todos los sectores de la población?, ¿cómo sensibilizar más sobre los riesgos inherentes a la exposición crónica a la luz nociva?21
Estos temas son cada vez más importantes en el contexto actual de una “sociedad de pantallas”, puesto que los jóvenes pasan actualmente una media de 6,50 horas al día delante de una pantalla, tendencia que al parecer ira en progresión.23
Se pueden realizar una serie de cuestionamientos, cuya respuesta por sí sola no implica si realmente estamos haciendo algo por prevenir enfermedades visuales.21
- ¿Habitualmente usas gafas de sol cuando estás en el exterior?
- ¿Acudes con regularidad al especialista para controlar tu visión y tus ojos?
- ¿Comes determinados alimentos porque sabes que son buenos para la salud de tus ojos( frutas, verduras, pescado)
- ¿Utilizas gafas recomendadas para ver o trabajar con pantallas?
- ¿Hidratas tus ojos a menudo con lágrimas artificiales, solución salina fisiológica o lubricantes?
- ¿Utilizas gafas que protegen tus ojos en actividades específicas ( soldaduras, deportes, trabajo de laboratorio)
- ¿Tomas suplementos nutricionales especiales para tus ojos?
- ¿Tomas medicamentos específicos para enfermedades diagnosticadas (glaucomas, u otras)?
¿Existe una edad determinada para hablar de prevención?
¡Lo antes posible!, hay que sensibilizar a los padres de niños de corta edad sobre los riesgos que corren y su mayor vulnerabilidad.20
Los ojos de los bebes son muy sensibles al resplandor y sus medios oculares son permeables a los rayos ultravioletas y a la luz azul, debido a que su pigmentación aún no es completa. Los niños pasan tres veces más tiempo en el exterior que los adultos, lo que aumenta a su vez la exposición más potente de luz ultravioleta y de luz azul: el sol.24
Se recomienda el uso de gafas de sol en los niños lo antes posible para su comodidad y salud ocular.20
Prevención primaria:
La prevención primaria se basa en luchar contra los factores de riesgo, se recomiendan medidas preventivas higiénico-dietéticas, tales como: luchar contra el sobrepeso, los desajustes lipídicos y la hipertensión arterial, practicar actividades físicas con regularidad y adoptar un régimen alimenticio rico en los pigmentos maculares, luteína y xeaxantina (presentes en frutas y verduras) y omega 3(pescado azul tipo salmón, atún).25
Gracias a las investigaciones sobre la fototoxicidad de la luz azul-violeta y a la colaboración de fabricantes de lentes oftálmicas se ha podido desarrollar unas lentes (Crisal R o PrevenciaR) capaces de reflejar parte de esta radiación tóxica y limitar así su penetración intraocular, estas son capaces de reducir en un 25 % la muerte de las células retinianas, por ello resulta lógico recomendar el uso de este tipo de protección fotoselectiva a la mayoría de las personas, especialmente aquellos que se acompañan de factores de riesgo, en particular genéticos.26
Ya en algunos países se usa el implante de lentes intraoculares capaces de absorber la luz azul como son los lentes de filtro amarillo.27
El uso de suplementos alimenticios, suplementación con antioxidantes (zinc y vitamina C y E) las cuales son capaces de reducir en un 25 % el riesgo de progresión de enfermedades como la degeneración macular relacionada con la edad.
Se sugiere una suplementación a base de 10 mg de Luteína y 2 mg de Xeaxantina, también se aborda el tema con el uso de Omega 3 aunque la cantidad eficaz aún no está del todo establecida.28
Perspectivas terapéuticas25
Están en fase de estudio algunas medidas terapéuticas para los pacientes portadores de una degeneración macular relacionada con la edad, como son el uso de:
- Moléculas en asociación con los anti VEGF, incluyendo agentes anti-PDG, que es un factor de crecimiento derivado de plaquetas administrados por vía intraocular.
- Inhibidores del factor de complemento y anti TNF (Factor de necrosis tumoral).
- Terapia genética con el fin de producir un agente anti-VEGF directamente en la retina a través de la introducción de un gen en las células retinianas por medio de un vector viral.
- Terapia celular que consiste en el implante en la retina de células madres o células del epitelio pigmentario autólogas capaces de renovar el suministro de células funcionales y detener el proceso degenerativo.
- Desarrollo de una retina artificial colocando un implante en la retina que recibirá imágenes a través de una cámara montada en unas gafas.
En Cuba existe experiencia en el uso de moléculas en asociación con los anti VEGF, el más usado es el Avastin y ya se comienzan los primeros pasos en el implante de células madres.
Prevención del trauma ocular
Es innegable la importancia de legislar por medio de políticas públicas de salud con respecto al trauma ocular, más aún si tenemos claro que más del 90 % de las lesiones oculares pueden prevenirse con medidas básicas de cuidado como implementos de seguridad, antiparras y otros en el trabajo, uso de cinturón de seguridad, evitar el uso de armas blancas y de fuego por parte de la comunidad, supervisar con mayor rigidez el consumo de alcohol y drogas y su relación con la conducción de automóviles, mejorar el acceso a los centros asistenciales, aumentar el número de especialistas.29 Deben prevenirse las lesiones oculares también in útero, durante el parto y después del nacimiento. In útero ocurren lesiones con aguja durante amniocentesis, durante el parto cuando se realiza con fórceps.30Para reducir la incidencia del trauma ocular la legislación debe ir acompañada además de educación e implementación de diferentes programas haciendo partícipe distintas instancias como la radio, TV, periódicos, revistas, profesores, médicos, trabajo con la comunidad y la familia.31Para esto será necesario identificar los factores de riesgo para poder determinar los métodos más efectivos para reducir su incidencia.32,33
CONCLUSIONES
Las enfermedades oculares incapacitantes están aumentando, constituyen un problema de salud en la actualidad ya que limitan la calidad de vida de los pacientes y aumentan el coste de los cuidados sanitarios.
Las investigaciones fotobiológicas han ido identificando a la luz como un factor de riesgo debido a su efecto fototóxico sobre las estructuras oculares, este peligro se ve agravado por el fenómeno de envejecimiento poblacional a escala mundial y por la evolución de los factores referidos al entorno y el estilo de vida de la poblacion.
En cuestiones de salud ocular, se observa una falta de información que hace que la función de los profesionales de la vista se perciba como focalizada en soluciones correctivas o terapéuticas, y no preventivas.
Cuanto antes se tomen las medidas preventivas, mayores y más beneficiosos serán sus efectos, comenzando desde la infancia.
La prevención primaria se basa en luchar contra los factores de riesgo, en un mundo digital dotado de gran cantidad de herramientas técnicas. El personalizar los factores de riesgo cobra cada día mayor importancia, por otro lado los continuos avances tecnológicos en el sector de la óptica oftálmica brindan nuevas soluciones en el diseño de lentes fotoselectivas y fotoprotectoras personalizadas y eficaces.