INTRODUCCIÓN
La diabetes mellitus tipo 1 es una enfermedad autoinmune en la cual la insulinodependencia es el resultado de la destrucción de las células beta pancreáticas, debido a una respuesta inmunológica específica contra estas células a consecuencia de la interacción entre la susceptibilidad genética (poligénica) y factores ambientales desconocidos. (1-2)
En esta forma de diabetes el ritmo de destrucción de las células beta es bastante variable, siendo más rápido en niños y jóvenes; en todos los casos es necesario el uso de la terapia con insulina para que el paciente sobreviva. (1)
Al debut de la diabetes, las necesidades diarias de insulina son elevadas, pero una vez iniciado el tratamiento y conseguida la reducción de la hiperglucemia, estas disminuyen. El período que sigue se caracteriza por necesidades reducidas e incluso nulas de insulina, con niveles de glucemia prácticamente normales y con glucosurias negativas; este se conoce como “período de luna de miel” o período de remisión. (2)
La remisión puede ser completa o parcial; se considera “completa” cuando sin tratamiento con insulina no existen síntomas y el metabolismo es normal y se considera “parcial” cuando los requerimientos de insulina para mantener una situación metabólica normal son bajos (<0,5 UI/kg/día); la primera es poco frecuente, mientras que la segunda es casi habitual. Esta situación es siempre transitoria, con una duración variable de semanas, meses y algunos autores hablan que puede extenderse hasta tres años. Invariablemente la enfermedad reaparece; ya sea de forma progresiva o bruscamente; las glucemias pospandriales suben excesivamente y es necesario reanudar el tratamiento con insulina. Se considera entonces que esta en la fase de “diabetes total”. (3,4)
Períodos de remisión tardía o en etapas avanzadas del diagnóstico y tratamiento, no se describen en la literatura revisada.
PRESENTACIÓN DE CASO
Paciente NTR, de 22 años de edad, sexo femenino, raza blanca, con diagnóstico de diabetes mellitus tipo 1, desde los 2 años, e ingresada en mayo del 2004 en el Hospital Pediátrico del Cerro a la edad de 21 años, por cuadros de hipoglucemia que la llevaron a la suspensión del tratamiento.
De la historia clínica se obtuvo que no había presentado antecedentes de alteraciones pre ni perinatales, y que no tenía familiares con enfermedades autoinmunes, endocrinopatías, ni enfermedades sistémicas crónicas ni transmisibles de otro tipo.
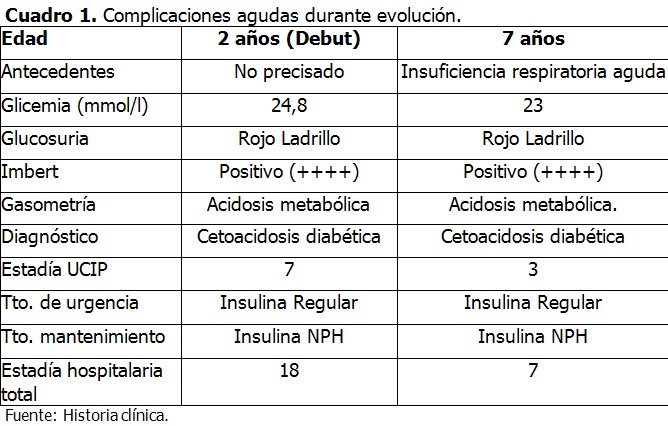
El debut de su enfermedad, se manifestó a través de un en cuadro de cetoacidosis grave, que requirió ingreso en la Unidad de Cuidados Intensivos Pediátricos (UCIP) de su provincia. Posterior al tratamiento de urgencia y compensación del estado metabólico, se inició tratamiento de mantenimiento con esquema de 2 dosis diarias de insulina intermedia (NPH) (2/3 de la dosis a las 7:00 am y 1/3 a las 7:00 pm). Presentó otro cuadro de cetoacidosis diabética, similar al inicial, a los 7 años de edad, precedido de un cuadro respiratorio infeccioso. (Cuadro 1)
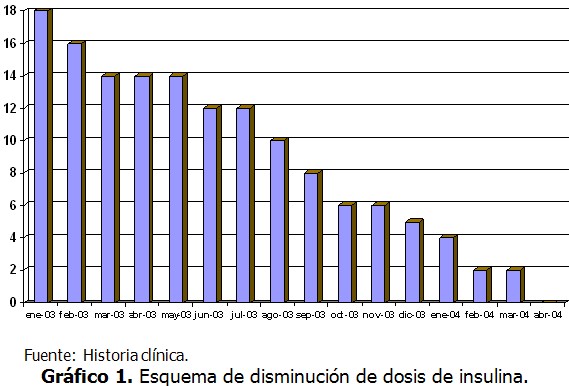
La paciente se mantuvo evolucionando de forma estable, con dosis de insulina que oscilaban entre 0,5-0,6 UI/kg/día, hasta finales del año 2003, cuando comenzó a padecer episodios de hipoglucemias, lo que demandó la disminución progresiva de la insulinoterapia, hasta su total suspensión en abril del 2004. (Gráfico 1)
Durante el ingreso, mediante examen físico cuyos resultados fueron normales, se constató que la paciente tenía un buen estado general; se realizaron exámenes complementarios, y los resultados fueron los siguientes:
- Hemoglobina: 120 g/l.
- Hematocrito: 0,40.
- Eritrosedimentación: 7mm/h.
- Glucosurias: 31/5 – 7/6: Azules.
- PTG oral midiendo glicemia:Ayuna 3,8 mmol/l; 2 horas 4,0 mmol/l.
- PTG oral midiendo insulinemia: Ayuna 6,6 mU/ml (VN: 5 – 25 mU/ml); 2 horas 14 mU/ml
- Test de glucagón midiendo glicemia: 0' 4,72 mmol/l; 5' 4,63 mmol/l, 10' 6,77 mmol/l; 20' 6,57 mmol/l, 30' 6,51 mmol/l; 40' 4,29 mmol/l; 50' 4,81 mmol/l; 60' 4,84 mmol/l; 90' 4,09 mmol/l.
- Test de glucagón midiendo insulinemia: 0' 10,4 ųml/ml; 5' 124,8 ųml/ml; 10' 63,2 ųml/ml; 20' 75,8 ųml/ml; 30' 25,0 ųml/ml; 40' 14,1 ųml/ml; 50' 10,9 ųml/ml; 60' 10,2 ųml/ml; 90' 10,0 ųml/ml.
- Anticuerpo anticélulas β pancreáticas: Negativo.
- Péptido C: 1,32 ng/ml (VN: 1,07-3,51 ng/ml).
- Fondo de ojo: Normal.
- Creatinina: 92 ųmol/l (VN: < 132 µmol/ml).
- Ácido úrico: 392,3 ųmol/l (VN: 331 µmol/ml).
- Microalbuminuria (24 horas): menos de 10mg/l (VN: < 20 mg/l).
- TGO: 2,7 UI/l.
- TGP: 2,1 UI/l (VN: < 12 UI/l).
- Ultrasonido renal: riñones normales.
- Ultrasonido abdominal: hígado, bazo y páncreas sin alteraciones.
Se asentó en historia clínica el diagnóstico presuntivo de remisión tardía en diabetes mellitus tipo 1, orientando seguimiento trimestral.
Posterior al ingreso la paciente se mantuvo asintomática, libre de hipoglucemias, con glucemias y glucosurias normales. No acudió a consulta desde el mes de octubre del 2004, hasta el mes de abril del 2005, en que acudió refiriendo estar embarazada. Se decidió hacer nueva reevaluación clínica que tuvo los siguientes resultados:
- Edad gestacional: 26 semanas (fecha de última menstruación: 1 de noviembre de 2004, 7 meses después de la suspensión del tratamiento con insulina).
- Ganancia de peso durante la gestación (hasta ese momento 7 Kg)
- Tensión arterial (TA): normal (oscilando entre 100 -120 de sistólica y 60 – 80 de diastólica).
- Altura uterina según edad gestacional: valores adecuados.
- Glucemia ayuna: 3,96 mmol/l; Pp 2 horas: 4.2 mmol/l.
- Perfil glucémico: 10:00 am 3,9 mmol/l; 2:00 pm 4,2 mmol/l; 8:00 pm 4,3 mmo/l; 12:00 am 4,4 mmo/l.
- Anticuerpo anticélulas β pancreáticas: Débil positivo.
- Péptido C: 0,56 ng/ml (VN: 1,07 -3,52 ng/ml).
- Insulinemias Ayuna: 24,5 mU/ml (VN: 5 – 25 mU/ml); Pp 2 horas: 33.6 mU/ml.
- Lipidograma: colesterol: 4,25 mmol/l (VN<5,70 mmol/l); triglicéridos: 0,83 mmol/l (VN<1,70 mmol/l); HDL: 1,42 mmol/l (VN>0,90 mmol/l), LDL: 2,45 mmol/l.
- Creatinina: 87,1 µmol/l (VN<132 µmol/l).
- Filtrado glomerular: 117,8 ml/min.
- Albuminuria:0,03 g/24 horas.
- Glucosuria: benedit azules.
- Ultrasonido renal: riñones sin alteraciones.
- Ultrasonido ginecológico: embarazo de 25–26 semanas, feto único, cavidades cardiacas presentes. No alteraciones.
Al término de la gestación (37 semanas), se decidió hacer una nueva reevaluación, para conocer el estado metabólico de la paciente y durante el ingreso en servicio de obstetricia, se detectó lo siguiente:
- Glucemias normales con valores en perfil glucémico: 6:00 am 3,4 mmol/l; 8:00 am 4,5 mmol/l; 2:00 pm 4,4 mmol/l; 10:00 pm 4,7 mmol/l.
- Glucosuria: benedit azules.
- Tensión arterial: 110/60 (en 4 tomas de TA).
- Ganancia de peso: 12 kg (promedio de aumento de peso normal en la gestación:12 kg)
- Ultrasonido fetal: presentación cefálica, placenta madura, diámetro biparietal (DBP) de 98 mm, circunferencia abdominal (CA) de 24 mm, latidos presentes.
Pese a la gestación, la paciente se mantuvo metabólicamente compensada, con función renal y hepática normales, por lo que se sostuvo el diagnóstico de remisión tardía en diabetes mellitus tipo 1.
DISCUSIÓN
Se presenta el caso de una paciente con diagnóstico de diabetes mellitus tipo 1, de 19 años de evolución, en la que se produjo una disminución de los requerimientos de insulina, lo que indujo a pensar en la posibilidad de varias afecciones que provocan disminución de las necesidades de insulina; tal es el caso de la nefropatía diabética, la nesidioblastosis y los tumores productores de insulina.
La nefropatía diabética es una complicación muy severa de la diabetes mellitus tipo 1, tanto por su frecuencia como por sus consecuencias. El riesgo de presentarla se inicia a los cinco años de declararse la diabetes, y aumenta el 2,5 % cada año hasta la segunda década de vida. En sus inicios aparece hiperfiltración glomerular y microalbuminuria, así como alteraciones estructurales a nivel glomerular que conducen a un deterioro progresivo de la función renal, e incluso a una insuficiencia renal crónica terminal, en la cual existe disminución de las necesidades de insulina por disminución del catabolismo renal de esta.(5-7) Teniendo en cuenta el tiempo de evolución de la diabetes en esta paciente, se pensó en esta posibilidad diagnóstica, pero quedó descartada con los estudios de función renal que se le realizaron (ácido úrico, urea, creatinina, filtrado glomerular y microalbuminuria normales) y con el hecho de que desde el punto de vista clínico, no se encontraron hallazgos que se asociaran a esta enfermedad.
La nesidioblastosis constituye la causa más importante de hipoglucemias hiperinsulinémicas persistentes en el recién nacido y el lactante, pero que puede presentarse en el adulto (0,5-5 % de casos). Para el planteamiento de esta enfermedad es necesario tener en cuenta la presencia de determinados síntomas (confusión, cefalea, falta de aire, síncope y pérdida de conciencia), los cuales se exacerban en ayunas, provocando requerimientos frecuentes de continuas infusiones de glucosa y/o alimentos para mantener niveles adecuados de glucemias. En estas situaciones, son frecuentes los hallazgos de cifras disminuidas de glucemias, valores elevados de insulinemia, así como de cambios pancreáticos, los cuales según consideran algunos investigadores dependen de un déficit de maduración y desarrollo de las células secretoras de insulina (8-11). No encontramos en las revisiones realizadas por diferentes autores asociación entre la nesidioblastosis y la diabetes mellitus; por otro lado, no contamos con cuadro clínico, ni resultados de laboratorios compatibles con esta enfermedad como para plantearla en nuestra paciente.
Existen tumores productores de insulina como los apudomas, que generalmente producen cuadros de hipoglucemias con hiperinsulinemia; son tumoraciones pancreáticas responsables de la secreción inadecuada de insulina, como consecuencia de una inmadurez o migración anormal de las células del sistema APUD, (Amine Precursor Uptake & Decarboxylation) que provoca su desorganización estructural y funcional, además de migrar hacia el intestino delgado, lo que ejerce una actividad secretora exógena específica(12). Los insulinomas son otra variante de dichos tumores y la causa más frecuente de hiperinsulinismo endógeno en el adulto. En el 80 % de los casos se trata de un adenoma único, de localización predominante en cuerpo y cola del páncreas, en el 10 % son adenomas múltiples y entre el 5 y el 10 % corresponde a carcinomas.
Presentan un ligero predominio en el sexo femenino. Los pacientes (75 %) desarrollan signos y síntomas de hipoglucemia. La determinación de glucemia e insulinemia a intervalos regulares y de forma obligada cuando aparece la sintomatología, se confirma en la disminución de la glucosa plasmática (menos de 50 mg/dLm 2,8 mmol/L) y en el aumento en la secreción de insulina (más de 5 µU/mL 35 pmol/L). La relación insulina/glucosa plasmáticas inferior a 0,4 suele tener valor diagnóstico. En la actualidad, la palpación (externa) cuidadosa del páncreas por un cirujano experto y la ecografía intraoperatoria, se consideran los elementos de máxima sensibilidad en la localización del tumor. Tampoco se encontró ningún hallazgo concluyente que remitiera a la paciente a esta entidad.
No nos cabe duda del diagnóstico inicial de diabetes mellitus tipo 1; por otra parte, ninguna de las entidades anteriormente descritas guardan relación con la evolución que ha tenido la paciente, por lo que continuamos planteando una remisión tardía de su diabetes, aún cuando no hayamos encontrado en la literatura revisada, ningún reporte de remisión después de 19 años de evolución. Decidimos publicar este caso para compartir con otros colegas la interesante evolución de esta paciente. No podemos dar en estos momentos una explicación científica bien argumentada, por lo que creemos es un tema de interés para el colectivo médico.