INTRODUCCIÓN
La salud mental, como parte indivisible de la salud, contribuye de manera significativa a la calidad de vida y a una plena participación social. Los trastornos mentales constituyen una importante carga económica y social, tanto por su frecuencia, coexistencia y comorbilidad, como por la discapacidad que producen. La enfermedad mental es la segunda causa de carga por enfermedad en las sociedades, sin que haya perspectiva de control de estas cifras, por pronosticarse un aumento considerable.
Entre los problemas de salud mental, los trastornos de ansiedad se asocian con sustanciales niveles de incapacidad. Esta disfuncionalidad tiene un impacto considerable en el bienestar personal, en las relaciones sociales y en la productividad en el trabajo, con el agravante de que su alta prevalencia y el curso recurrente o incluso crónico de muchos de ellos, los puede hacer tan inhabilitantes como cualquier otra enfermedad física crónica.
Los trastornos de ansiedad son, junto con los trastornos del ánimo, los que más contribuyen a la morbi-mortalidad a través del sufrimiento que generan y los que más repercuten en las economías nacionales.
Todos enfrentamos ansiedad personal y miedos que son parte de nuestra vida cotidiana, pero si la ansiedad y los miedos son permanentes y abrumadores e interfieren de forma drástica en la vida cotidiana de forma desproporcionada y demasiado prolongada, constituye una ansiedad patológica o anormal.
La ansiedad es la más común y universal de las emociones, reacción de tensión sin causa aparente, más difusa y menos focalizada que los miedos. Es importante entender la ansiedad como una sensación o un estado emocional normal ante determinadas situaciones y que constituye una respuesta habitual a diferentes situaciones cotidianas estresantes. Así, cierto grado de ansiedad es incluso deseable para el manejo normal de las exigencias del día a día. Tan solo cuando sobrepasa cierta intensidad o supera la capacidad adaptativa de la persona, es cuando la ansiedad se convierte en patológica, provocando malestar significativo con síntomas que afectan tanto al plano físico, como al psicológico y conductual.
La prevalencia internacional de los trastornos de ansiedad varía ampliamente entre los diferentes estudios epidemiológicos publicados, aunque la variabilidad asociada con los trastornos de ansiedad considerados de manera global es bastante más pequeña que la asociada con los trastornos considerados individualmente.
Son más frecuentes que cualquier otro tipo de alteración psiquiátrica. No obstante, a menudo pasan desapercibidos y, por tanto, no se tratan.
I. CONSIDERACIONES GENERALES. CONCEPTOS
Todos los seres humanos tienen experiencia de miedo y ansiedad. La ansiedad es un estado emocional displacentero cuyas causas resultan menos claras; a menudo se acompaña de alteraciones fisiológicas y de comportamientos similares a los causados por el miedo.
Miedo: es una respuesta emocional, fisiológica y conductual normal ante situaciones que implican peligro para el sujeto. Es una respuesta diferenciada ante un objeto o situación específica. Es un fenómeno evolutivo y transitorio, frente a una amenaza exterior conocida (p. ej., un intruso, un coche sin frenos).
Ansiedad normal: es adaptativa a las circunstancias de la vida. Es una emoción humana básica presente en la mayoría de los trastornos mentales y médicos, como una legítima respuesta frente a una amenaza o peligro. Ayuda a las personas a prepararse, practicar y ensayar de forma que mejore su actividad ayudándoles a adoptar las oportunas medidas de prudencia frente a situaciones potencialmente peligrosas.
Clínicamente la ansiedad es el miedo sin saber a qué. El miedo normal es una reacción con componentes psicológicos y corporales. Ambos forman parte de la respuesta normal del individuo, con reacciones necesarias para la supervivencia.
Ansiedad patológica: temor vago difuso, inmotivado externamente, centrado en “la expectación ansiosa” en que se está a la espera de la ocurrencia futura de algo negativo y no definido, con apremio físico y psicológico, generando un malestar global del individuo. La ansiedad maladaptativa genera malestar y alteraciones funcionales.
Conforme aumenta la ansiedad se incrementa proporcionalmente la eficacia de la actividad, pero sólo hasta un nivel óptimo, más allá del cual la actividad ve reducida su utilidad, con el consiguiente aumento de la ansiedad.
Fobias: es una forma especial de miedo y reacción desproporcionada, irracional, fuera del control voluntario del sujeto, implica respuestas de evitación de la situación u objeto fobizado y es persistente en el tiempo.
Son trastornos que cursan con una intensa y persistente ansiedad relacionada con situaciones o estímulos externos, pero sin base realista. Las personas que padecen una fobia evitan esos estímulos o situaciones o los soportan con gran malestar. No obstante, conservan su capacidad de juicio y reconocen lo exagerado de su ansiedad. Algunos autores la denominan miedo irracional.
La diferencia entre el miedo y la fobia, es que mientras el primero se produce ante algo peligroso, por ejemplo es normal tener miedo delante de un tigre, el segundo se produce delante de algo que para la mayoría de las personas no produce ningún temor, por ejemplo frente a una paloma.
Crisis de pánicos o angustia: consiste en la aparición repentina de la ansiedad en su máxima intensidad. La típica crisis se presenta generalmente de modo repentino, sin síntomas previos de aviso. No es raro que se desencadene durante el sueño, despertándose el paciente con los síntomas en toda su intensidad.
Estas crisis se viven por el paciente como una señal de muerte inminente, la intensidad de sufrimiento es equivalente a la de alguien que nota que lo van a matar. Se acompaña de síntomas corporales de pánico: taquicardia, palpitaciones, respiración acelerada, sensación de ahogo o falta de aliento, náuseas o molestias abdominales, mareo, desmayo o aturdimiento, palidez, manos y pies fríos, sensación de opresión precordial que en ocasiones llega a ser dolor precordial, sudoración, parestesias (sensación de entumecimiento u hormigueo), miedo a perder el control o "volverse loco" y miedo a morir.
La crisis suele durar unos minutos, pero puede persistir durante horas. Es tan viva la sensación de peligro para la vida durante la crisis (sobre todo por el dolor precordial), que el paciente acude a varios médicos, sin que quede tranquilo aun cuando se le afirme que no tiene nada del corazón, pues no le parece posible que síntomas tan alarmantes como los suyos no tengan una causa orgánica grave.
II. PACIENTE ANSIOSO
Es fundamental recordar que, para llegar al diagnóstico correcto, hay que:
- Realizar entrevista psiquiátrica profunda.
- Prestar especial atención a la psicopatología básica.
- Usar las técnicas, habilidades y las herramientas necesarias para llevar a la práctica un diagnóstico eficaz y certero del paciente.
- Identificar los determinantes biológicos, psicológicos y sociales que están actuando como precipitantes, predisponentes o perpetuantes en cada paciente.
- Confeccionar una buena historia clínica que oriente el diagnóstico diferencial tanto de afecciones orgánicas subyacentes, como diferentes cuadros psiquiátricos donde la ansiedad es un síntoma relevante (ej. ansiedad simple, pánico o angustia, ansiedad fóbica, entre otros).
- Realizar diagnóstico de afecciones comórbidas.
- Saber identificar inicialmente las situaciones de riesgo para el paciente o para terceros.
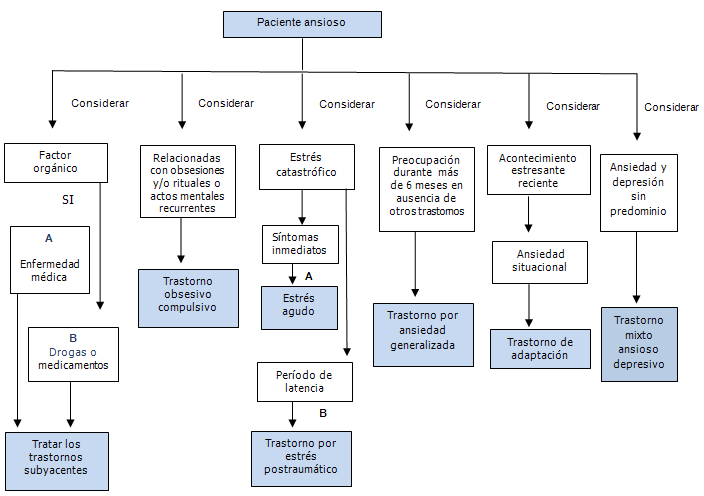
IV. CRITERIOS DIAGNÓSTICOS
1. Considerar el papel de una enfermedad médica o el consumo de sustancias
A. Considerar el papel de las enfermedades médicas
Trastorno de ansiedad debido a enfermedad médica.
Problemas orgánicos que pueden agravar o presentar síntomas de ansiedad:
1. Endocrinológicos: hipo o hipertiroidismo, hipoglucemia, insuficiencia adrenal, hiperadrenocorticismo, feocromocitoma, menopausia.
2. Cardiovasculares: insuficiencia cardiaca, insuficiencia coronaria, arritmias, prolapso mitral.
3. Respiratorio: asma, EPOC, neumonías, trastornos de ventilación.
4. Alteraciones metabólicas: diabetes mellitus, porfiria, hipoxia, hipocapnia, hipoglucemia, hiperpotasemia, hipercapnia, hiponatremia.
5. Neurológico: neoplasia, encefalitis, disfunción vestibular, epilepsia temporal, migrañas.
6. Intoxicaciones: por plomo.
7. Hematológicas: anemia, déficit de B12.
8. Otras: infección urinaria en ancianos, síndrome de fatiga crónica, cáncer.
Los síntomas físicos que predominan en su presentación, a partir de la historia clínica, de la exploración física o de las pruebas de laboratorio demuestran que las alteraciones son la consecuencia fisiológica directa de una enfermedad médica.
Estas alteraciones no pueden explicarse mejor por la presencia de otro trastorno mental (p. ej., trastorno adaptativo con ansiedad en el que el agente estresante es una enfermedad médica grave).
Estrategias terapéuticas:
Derivación a atención especializada según enfermedad médica.
El tratamiento debe dirigirse a las causas primarias más que a los síntomas secundarios de ansiedad. Pero, si a pesar de tratar la enfermedad de fondo con todos los medios disponibles o después de haber suprimido la sustancia causante del trastorno, la ansiedad continúa más allá del síndrome de deprivación, el tratamiento sintomático se hará con los fármacos oportunos, o bien mediante terapia de conducta o psicoterapia, si está indicada.
B. Si el sujeto consume una sustancia de abuso o toma medicación, considerar:
Trastorno de ansiedad inducido por sustancias (incluyendo la medicación)
1. Iatrogenia: antidepresivos(inhibidores selectivos de la recaptación de serotonina [ISRS]), anticonvulsivantes(carbamacepina, etosuximida), antimicrobianos (cefalosporinas, ofloxacino, aciclovir, isoniazida), broncodilatadores (teofilinas, beta 2 agonistas) intoxicación digitálica, estrógenos, insulina en hipoglucemias, AINES (indometacina), antihistamínicos, antagonistas del canal del calcio, dopamina, inotrópicos (adrenalina, noradrenalina), levodopa, corticosteroides, tiroxina.
2. Drogas: diferenciar intoxicación o abstinencia
Cafeína y nicotina: intoxicación y abstinencia.
Anfetaminas, cocaína, éxtasis (estimulantes): intoxicación
Cannabis: intoxicación.
Alcohol y opiáceos (sedantes): abstinencia
A partir de la historia clínica, de la exploración física o de las pruebas de laboratorio se demuestra que (1) o (2):
(1) El consumo del medicamento está relacionado etiológicamente con la alteración.
(2) Los síntomas del criterio aparecen durante la intoxicación o abstinencia o en el primer mes siguiente.
Estrategias terapéuticas:
Si (1) El consumo del medicamento está relacionado etiológicamente con la alteración.
La sintomatología ansiosa producida por ingestión de los fármacos suele ser transitoria y remite después de ser metabolizada la sustancia, entonces se reestablece el equilibrio fisiológico del organismo.
Si (2) Los síntomas del criterio aparecen durante la intoxicación o abstinencia o en el primer mes siguiente.
Las sustancias que más producen la aparición de un trastorno de ansiedad son: alcohol, anfetaminas y derivados, alucinógenos, cafeína, cannabis, cocaína, fenciclidina y derivados, inhalantes, y otras sustancias desconocidas. En el caso de la abstinencia, las sustancias que pueden desarrollar un cuadro similar son el alcohol, cocaína, sedantes, hipnóticos y ansiolíticos. También se incluirían las sustancias volátiles como la gasolina, las pinturas, insecticidas, etc.
Ante la ingestión de opiáceos se debe indicar naloxona por vía intravenosa a 0,3; 0,6 ; 1,2 mg cada diez minutos.
En los casos de adicción al meprobamato o a las benzodiacepinas es importante prevenir las convulsiones con la carbamazepina en dosis de 600 mg al día.
En la abstinencia alcohólica la prevención del delirium y de las convulsiones se hace con carbamazepina 600 mg y piracetam 2,4 g.
La diferenciación actual entre trastornos primarios o “debidos” a enfermedad médica, dará paso a “asociados a patología somática”. Del mismo modo que ocurre en la enfermedad depresiva o bipolar, la coexistencia de patología autoinmune tiroidea, asma, migraña, etc. potencializa progresivamente la probabilidad de que se trate de manifestaciones distintas de un mismo origen sistémico. En el caso de los pacientes con el diagnóstico de trastornos de ansiedad, varios estudios han constatado una mayor prevalencia de trastornos gastrointestinales, genitourinarios, osteomusculares, tiroideos, alérgicos, así como migraña, cardiopatías e hiperlaxitud articular, comparados con pacientes sin trastornos de ansiedad.
2. Si la preocupación o la ansiedad están relacionadas con pensamientos persistentes (obsesiones) y/o rituales o actos mentales recurrentes (compulsiones), considerar:
Trastorno obsesivo-compulsivo:
La característica esencial de este trastorno es la presencia de pensamientos obsesivos o actos compulsivos recurrentes. Los pensamientos obsesivos son ideas, imágenes o impulsos mentales que irrumpen una y otra vez en la actividad mental del individuo, de una forma estereotipada. Suelen ser siempre desagradables (por su contenido violento u obsceno, o simplemente porque son percibidos como carentes de sentido) y el que los padece suele intentar, por lo general sin éxito, resistirse a ellos. Son, sin embargo, percibidos como pensamientos propios, a pesar de que son involuntarios y a menudo repulsivos. Los actos o rituales compulsivos son formas de conducta estereotipadas que se repiten una y otra vez. No son por sí mismos placenteros, ni dan lugar a actividades útiles por sí mismas. Para el enfermo tienen la función de prevenir que tenga lugar algún hecho objetivamente improbable. Suele tratarse de rituales para conjurar el que uno mismo reciba daño de alguien o se lo pueda producir a otros. A menudo, aunque no siempre, este comportamiento es reconocido por el enfermo como carente de sentido o de eficacia, y hace reiterados intentos para resistirse a ella. En casos de larga evolución, la resistencia puede haber quedado reducida a un nivel mínimo. Casi siempre está presente un cierto grado de ansiedad.
Existe una íntima relación entre los síntomas obsesivos, en especial pensamientos obsesivos y la depresión. Los enfermos con trastornos obsesivo-compulsivos tienen a menudo síntomas depresivos y en enfermos que sufren un trastorno depresivo recurrente a menudo se presentan pensamientos obsesivos durante sus episodios de depresión. En ambas situaciones el incremento o la disminución en la gravedad de los síntomas depresivos se acompaña por lo general de cambios paralelos en la gravedad de los síntomas obsesivos.
Epidemiología:
Su prevalencia es entre 1,1 y 1,6 y es mayor en las mujeres. La edad mediana de inicio se encuentra en los 19 años, se instala en el 81 % de los casos, cursa dos tercios de modo continuo y el resto de forma gradual o episódica.
Estrategias terapéuticas:
- Fármacos.
ISRS: sertralina 100 mg/día en tabletas de 50 mg. Además fluoxetina, fluvoxamina, paroxetina. Algunos autores plantean dosis: 40-80 mg por años.
Tricíclicos: clomipramina dosis 150-300 mg en tabletas de 25 mg.
Intervenciones psicológicas
Resulta eficaz la terapia de exposición, concretamente, a las situaciones o personas que estimulan las obsesiones, los rituales o el malestar. Con la exposición se logra ir retrasando o incluso evitar los rituales, pues la ansiedad que aquella despierta va disminuyendo en un proceso de habituación y el paciente aprende que los rituales son innecesarios para disminuir el malestar. La mejoría suele durar años, probablemente porque los pacientes que han logrado dominar este tipo de autoayuda siguen usándola sin demasiado esfuerzo como algo incluido en su vida diaria, aun después de acabado formalmente el tratamiento.
Muchos expertos opinan que el mejor tratamiento es una combinación de terapia conductual y fármacoterapia.
3. Si los síntomas se relacionan con la re experimentación de acontecimientos altamente traumáticos:
A. Si los síntomas persisten al menos 2 semanas, pero no más de 4 semanas, considerar:
Trastorno de estrés agudo:
Se trata de un trastorno transitorio de una gravedad importante que aparece en un individuo sin otro trastorno mental aparente, como respuesta a un estrés físico o psicológico excepcional y que por lo general remite en horas o días. El agente estresante puede ser una experiencia traumática devastadora que implica una amenaza seria a la seguridad o integridad física del enfermo o de persona o personas queridas (por ejemplo catástrofes naturales, accidentes, batallas, atracos, violaciones) o un cambio brusco y amenazador del rango o del entorno social del individuo (por ejemplo pérdidas de varios seres queridos, incendio de la vivienda, etc.). El riesgo de que se presente un trastorno así aumenta si están presentes además un agotamiento físico o factores orgánicos (por ejemplo en el anciano).
También juegan un papel en la aparición y en la gravedad de las reacciones a estrés agudo, la vulnerabilidad y la capacidad de adaptación individuales, como se deduce del hecho de que no todas las personas expuestas a un estrés excepcional presentan este trastorno. Los síntomas tienen una gran variabilidad, pero lo más característico es que entre ellos se incluya, en un período inicial, un estado de "embotamiento" con alguna reducción del campo de la conciencia, estrechamiento de la atención, incapacidad para asimilar estímulos y desorientación. A este estado puede suceder, algunas veces, un grado mayor de alejamiento de la circunstancia (incluso hasta el grado de estupor disociativo) o bien una agitación e hiperactividad (reacción de lucha o de huida). Por lo general están presentes también los signos vegetativos de las crisis de pánico (taquicardia, sudoración y rubor). Los síntomas suelen aparecer a los pocos minutos de la presentación del acontecimiento o estímulo estresante y desaparecen en dos o tres días (a menudo en el curso de pocas horas). Puede existir amnesia completa o parcial para el episodio.
Estrategias terapéuticas:
- Fármacos.
Sedación cada 8 horas con faustan (10 mg) y benadrilina (20 mg) por vía intramuscular. Benzodiacepinas
Prolongada:
30-100 horas, ejemplos: clorodiazepóxido, diacepam
Intervenciones psicológicas:
Muchas personas se recuperan al apartarlos de la situación traumática y proporcionarles el apoyo adecuado en forma de compresión, empatía por su sufrimiento y la oportunidad de describir lo que les ocurrió y cuáles fueron sus reacciones. En muchos casos, resulta beneficioso contar la propia experiencia varias veces.
B. Si los síntomas se relacionan con la reexperimentación de acontecimientos altamente traumáticos y los síntomas duran hasta 6 meses considerar:
Trastorno de estrés postraumático
Se trata de un trastorno que surge como respuesta tardía o diferida a un acontecimiento estresante o a una situación (breve o duradera) de naturaleza excepcionalmente amenazante o catastrófica, que causarían por sí mismos malestar generalizado en casi todo el mundo (por ejemplo catástrofes naturales o producidas por el hombre, combates, accidentes graves, el ser testigo de la muerte violenta de alguien, el ser víctima de tortura, terrorismo, de una violación o de otro crimen).
Ciertos rasgos de personalidad (por ejemplo, compulsivos o asténicos) o antecedentes de enfermedad neurótica, si están presentes, pueden ser factores predisponentes y hacer que descienda el umbral para la aparición del síndrome o para agravar su curso, pero estos factores no son necesarios ni suficientes para explicar su aparición.
Las características típicas del trastorno de estrés postraumático son: episodios reiterados de volver a vivenciar el trauma en forma de reviviscencias o sueños que tienen lugar sobre un fondo persistente de una sensación de "entumecimiento" y embotamiento emocional, de despego de los demás, de falta de capacidad de respuesta al medio, anhedonia (falta de placer) y de evitación de actividades y situaciones evocadoras del trauma. Suelen temerse, e incluso evitarse, las situaciones que recuerdan o sugieren el trauma. En raras ocasiones pueden presentarse estallidos dramáticos y agudos de miedo, pánico o agresividad, desencadenados por estímulos que evocan un repentino recuerdo, una actualización o ambos a la vez, del trauma o de la reacción original frente a él. Por lo general hay un estado de hiperactividad vegetativa con hipervigilancia, un incremento de la reacción de sobresalto e insomnio. Los síntomas se acompañan de ansiedad y de depresión y no son raras las ideaciones suicidas. El consumo excesivo de sustancias psicotrópicas o alcohol puede ser un factor agravante.
El comienzo sigue al trauma con un período de latencia cuya duración varía desde unas pocas semanas hasta meses (pero rara vez supera los seis meses). El curso es fluctuante, pero se puede esperar la recuperación en la mayoría de los casos. En una pequeña proporción de los enfermos, el trastorno puede tener durante muchos años un curso crónico y evolución hacia una transformación persistente de la personalidad.
Epidemiología:
La prevalencia a lo largo de la vida es de al menos el 1 %, mientras que en poblaciones de alto riesgo, como veteranos de guerra o víctimas de actos criminales, se registra una prevalencia del 3 al 58 %.
Estrategias terapéuticas:
- Fármacos.
Las benzodazepinas (alprazolam, bromazepam, lorazepam, diacepam) pueden ser empleadas en cualquier momento si la ansiedad o la agitación son severas. Debido a sus efectos secundarios (sedación, deterioro cognitivo o ataxia, particularmente en geriatría), dependencia y síndromes de discontinuación, solo se recomienda su utilización a corto plazo.
Antidepresivos
Los inhibidores selectivos de la recaptación de serotonina (sertralina, prozac, paroxetina) deberían contemplarse como la primera línea fármaco terapéutica en el tratamiento del estrés postraumático.
Anticonvulsivos
Se ha examinado un conjunto de agentes anticonvulsivos como posible terapia de base y adyuvante, con el objetivo de explorar el empleo de estos fármacos, basado en sus conocidos efectos sobre la estabilización del estado de ánimo, la modulación de la ira/agresión. La carbamazepina y el valproato fueron los primeros agentes de esta categoría que recibieron atención como posibles tratamientos y más recientemente, han habido estudios que indican posibles papeles para la lamotrigina y gabapentina.
El tratamiento inicial probablemente debería ser una combinación de benzodazepinas y antidepresivos. Las dosis de benzodiacepinas se deberían reducir a las 2-3 semanas, al tiempo que los antidepresivos empiezan a ser efectivos.
Intervenciones psicológicas:Exposición a situaciones seguras que, no obstante, la persona evita porque podrían despertar la reviviscencia del trauma. La exposición reiterada en la fantasía a la experiencia traumática en sí misma suele amortiguar el malestar tras un aumento inicial de la ansiedad. También puede ser útil prevenir ciertas conductas rituales, como por ejemplo: lavarse excesivamente para sentirse limpia después de un ataque sexual. Puesto que la ansiedad asociada a los recuerdos traumáticos a menudo es extremadamente intensa, la psicoterapia de apoyo desempeña un importante papel en el tratamiento. El terapeuta debe mostrarse abiertamente empático y comprensivo con el dolor psicológico del paciente y debe validar la realidad de las experiencias traumáticas; al mismo tiempo, alentará al paciente a enfrentarse a sus recuerdos mediante el ejercicio de la desensibilización conductual y el aprendizaje de técnicas para controlar la ansiedad, a fin de poder modular e integrar los recuerdos en la más amplia organización de su personalidad.
4. Si los síntomas de ansiedad y preocupación intensas se relacionan con una variedad de acontecimientos o situaciones, considerar:
Trastorno de ansiedad generalizada:
La característica esencial de este trastorno es una ansiedad generalizada y persistente, que no está limitada y ni siquiera predomina en ninguna circunstancia ambiental en particular (es decir, se trata de una "angustia libre flotante"). Como en el caso de otros trastornos de ansiedad, los síntomas predominantes son muy variables, pero lo más frecuente son quejas de sentirse constantemente nervioso, con temblores, tensión muscular, sudoración, mareos, palpitaciones, vértigos y molestias epigástricas. A menudo se ponen de manifiesto temores a que uno mismo o un familiar aparezca enfermo o a tener un accidente, junto con otras preocupaciones y presentimientos muy diversos. Este trastorno es más frecuente en mujeres y está a menudo relacionado con estrés ambiental crónico. Su curso es variable, pero tiende a ser fluctuante y crónico.
Epidemiología
La prevalencia anual de trastorno de ansiedad generalizada en la población general es elevada. Según lo hallado en estudios poblacionales, dicha prevalencia alcanza el 3,1 %, en tanto que la prevalencia de la enfermedad a lo largo de la vida es del 5, 7 %. La frecuencia del trastorno de ansiedad generalizada es doble en la población femenina en comparación con la población masculina y su diagnóstico es más frecuente en el grupo etario de 45 a 55 años. También se informó que el trastorno de ansiedad generalizada es el trastorno de ansiedad más frecuente en la población anciana. En este caso alcanzaría una prevalencia del 10, 2 %.
Estrategias terapéuticas:
El tratamiento del trastorno de ansiedad generalizada incluye la utilización de medicación o formas específicas de psicoterapia, el tratamiento más efectivo suele combinar psicoterapia y medicación. Los medicamentos son muy efectivos para mitigar los síntomas de ansiedad.
- Fármacos:
Los agentes de segunda línea incluyen las benzodiazepinas(alprazolam, bromazepam, lorazepam, diacepam), en nuestro país se utilizan en primera línea.
Los inhibidores selectivos de la recaptación de serotonina son mejor tolerados y más seguros en caso de sobredosis: sertralina, escitalopram.
Intervenciones psicológicas:
Técnicas de reestructuración cognitiva.
Técnicas de autocontrol.
Técnicas de relajación
5. Si los síntomas se dan en respuesta a un estresante psicosocial específico, considerar:
Trastornos de adaptación:
Se trata de estados de malestar subjetivo acompañados de alteraciones emocionales que por lo general interfieren con la actividad social y que aparecen en el período de adaptación a un cambio biográfico significativo o a un acontecimiento vital estresante. El agente estresante puede afectar la integridad de la trama social de la persona (experiencias de duelo, de separación) o al sistema más amplio de los soportes y valores sociales (emigración, condición de refugiado). El agente estresante puede afectar solo al individuo o también al grupo al que pertenece o a la comunidad.
El riesgo de aparición y la forma de expresión de las manifestaciones de los trastornos de adaptación están determinados de un modo importante, más que en el caso de otros trastornos, por una predisposición o vulnerabilidad individual. Sin embargo, hay que aceptar que el trastorno no se habría presentado en ausencia del agente estresante.
Sus manifestaciones clínicas son muy variadas e incluyen: humor depresivo, ansiedad, preocupación (o una mezcla de todas ellas); sentimiento de incapacidad para afrontar los problemas, de planificar el futuro o de poder continuar en la situación presente y un cierto grado de deterioro del cómo se lleva a cabo la rutina diaria.
6. Si la ansiedad está presente con síntomas de depresión, pero ninguno de ellos predomina considerar:
Trastorno mixto ansioso-depresivo:
Esta categoría debe usarse cuando están presentes síntomas de ansiedad y de depresión, pero ninguno de ellos predomina claramente ni tiene la intensidad suficiente como para justificar un diagnóstico por separado. Una ansiedad grave, acompañada de depresión de intensidad más leve hace que deba utilizarse cualquiera de las categorías de trastorno de ansiedad o de ansiedad fóbica. Cuando ambas series de síntomas, depresivos y ansiosos estén presentes y sean tan graves como para justificar un diagnóstico individual deben recogerse ambos trastornos y no debería usarse esta categoría. Si por razones prácticas de codificación sólo puede hacerse un diagnóstico, debe darse prioridad al de depresión. Algunos síntomas vegetativos (temblor, palpitaciones, sequedad de boca, molestias epigástricas, etc.) deben estar presentes aunque sólo sea de un modo intermitente. No debe utilizarse esta categoría si solo aparecen preocupaciones respecto a estos síntomas vegetativos.
Si los síntomas que satisfacen las pautas de este trastorno se presentan estrechamente relacionados con cambios biográficos significativos o acontecimientos vitales estresantes, el diagnóstico es de trastorno adaptativo.
Este tipo de enfermos con una mezcla de síntomas comparativamente leves se ve con frecuencia en atención primaria y su prevalencia es aún mayor en la población general, pero la mayoría de los afectados rara vez demandan cuidados médicos o psiquiátricos.
V. Conducta ante un ataque de pánico:
Características de la entrevista:
- El paciente con ataque de pánico se muestra generalmente asustado y fuera de control. La actitud del profesional debe ser terapéutica y ayudar a tranquilizar al paciente.
- Hay que animarle a que manifieste sus miedos y preocupaciones.
- Se realizará la valoración del deterioro y gravedad del cuadro y se explicará al paciente el origen de sus síntomas lo que le ayudará a entender que ni va a volverse loco ni va a tener un ataque al corazón.
- Nunca se le debe decir que no tiene nada ya que esto aumentará su nivel de ansiedad.
- Se hará una evaluación y movilización de recursos sociales y familiares para apoyar al paciente.
- Pueden ser útiles sencillas técnicas de relajación como: una respiración tranquila y lenta, abdominal en vez de torácica, en la propia consulta.
Aparece de repente, dicho ataque puede surgir durante el día o la noche.
Síntomas autonómicos:
- Palpitaciones.
- Sudoración.
- Temblores o sacudidas de los hombros.
- Sequedad de boca.
Síntomas de tensión:
- Tensión muscular o dolores y parestesias.
- Inquietud y dificultad para relajarse.
- Sentimiento de estar "al límite" o bajo presión o de tensión mental.
- Sensación de nudo en la garganta o dificultad para tragar.
- Sensación de falta de aliento o ahogo.
- Opresión o malestar torácicos
Síntomas generales
- Sofocos o escalofríos.
- Sensación de entumecimiento u hormigueo.
- Náuseas o molestias abdominales
- Inestabilidad o mareo (aturdimiento)
- Desrealización o despersonalización
- Miedo a perder el control o «volverse loco»,
- Miedo a morir
Otros síntomas no específicos
- Respuesta de alarma exagerada a pequeñas sorpresas o sobresaltos.
- Dificultad para concentrarse o sensación de tener la mente en blanco, debido a la preocupación o ansiedad.
- Irritabilidad persistente.
- Dificultad para conciliar el sueño.
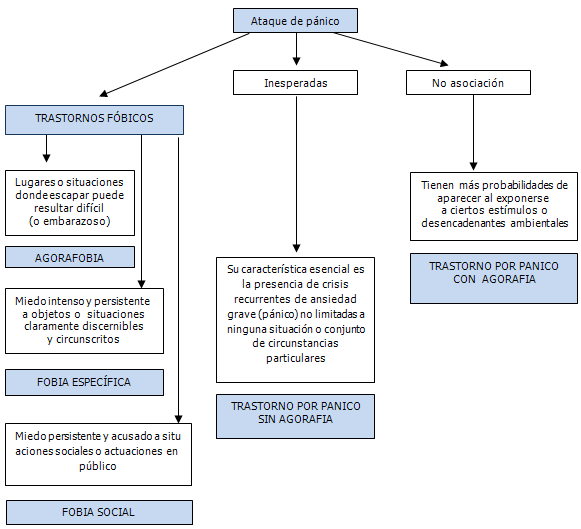
Existen tres tipos característicos de ataques de pánico o crisis de angustia:
- Crisis de angustia situacionales (desencadenadas por estímulos ambientales), donde la crisis de angustia aparece de forma casi exclusiva inmediatamente después de la exposición o anticipación de un estímulo o desencadenante ambiental (p. ej., ver una serpiente o un perro desencadena automáticamente una crisis de angustia).
- Crisis de angustia inesperadas (no relacionadas con estímulos situacionales), en las que el inicio de la crisis de angustia no se asocia a desencadenantes ambientales (es decir, aparecen sin ningún motivo aparente).
- Crisis de angustia más o menos relacionadas con una situación determinada, las cuales tienen simplemente más probabilidades de aparecer al exponerse el individuo a ciertos estímulos o desencadenantes ambientales, aunque no siempre exista asociación con el estímulo ni tampoco el episodio aparezca siempre inmediatamente después de exponerse a la situación ( ejemplo: las crisis tienen más probabilidades de aparecer al conducir, pero a veces el individuo puede llevar su coche sin sufrir ninguna crisis de angustia o bien padecerla a la media hora de estar conduciendo).
Agorafobia sin trastorno de pánico:
El término "agorafobia" se utiliza aquí con un sentido más amplio que el original y que el utilizado aún en algunos países. Se incluyen en él no solo los temores a lugares abiertos, sino también otros relacionados con ellos, como temores a las multitudes y a la dificultad para poder escapar inmediatamente a un lugar seguro (por lo general el hogar). El término abarca un conjunto de fobias relacionadas entre sí, a veces solapadas, entre ellos: temores a salir del hogar, a entrar en tiendas o almacenes, a las multitudes, a los lugares públicos y a viajar solo en trenes, autobuses o aviones. Aunque la gravedad de la ansiedad y la intensidad de la conducta de evitación son variables, este es el más incapacitante de los trastornos fóbicos y algunos individuos llegan a quedar completamente confinados en su casa. A muchos enfermos les aterra pensar en la posibilidad de poder desmayarse o quedarse solos, sin ayuda, en público. La vivencia de la falta de una salida inmediata es uno de los rasgos clave de muchas de las situaciones que inducen la agorafobia. La mayor parte de los afectados son mujeres y el trastorno comienza en general al principio de la vida adulta. Están presentes a menudo síntomas depresivos y obsesivos y fobias sociales, pero no predominan en cuadro clínico. En ausencia de un tratamiento efectivo la agorafobia suele cronificarse, aunque su intensidad puede ser fluctuante.
Epidemiología:
La agorafobia es más corriente que el trastorno de angustia, afecta al 3,8 % de las mujeres y al 1, 8 % de los hombres durante un período de 6 meses. La edad máxima de comienzo es a principio de la veintena, la aparición pasados los 40 años es inusual.
Estrategias terapéuticas:
- Fármacos.
Aquellos pacientes que presenten una depresión pueden necesitar antidepresivos.
Inhibidores selectivos de la recaptación de serotonina (ISRS): sertralina 50 mg/día en tabletas de 50 mg.
Tricíclicos: amitriptilina 75 mg/ día en tabletas de 25 mg.
Intervenciones psicológicas:
Cuando la agorafobia interfiere con la actividad del individuo, el tratamiento usualmente logra aliviar sustancialmente el malestar y la incapacitación. Puesto que las fobias conllevan una conducta evitativa, la terapia de exposición (una forma de terapia conductual) es el tratamiento de elección: con la estructura y el apoyo aportados por un médico, el paciente busca el objeto temido y evitado, se enfrenta a él y permanece en contacto con el mismo hasta que la ansiedad va aliviándose gradualmente mediante el denominado proceso de habituación. La terapia de exposición ayuda a más del 90 % de quienes la siguen fielmente.
Fobias específicas (aisladas)
Se trata de fobias restringidas a situaciones muy específicas tales como a la proximidad de animales determinados, las alturas, los truenos, la oscuridad, a viajar en avión, a los espacios cerrados, a tener que utilizar urinarios públicos, a ingerir ciertos alimentos, a acudir al dentista, a la visión de sangre o de heridas o al contagio de enfermedades concretas.
Aunque la situación desencadenante sea muy específica y concreta, su presencia puede producir ataques de pánico como en la agorafobia y en las fobias sociales. Las fobias específicas suelen presentarse por primera vez en la infancia o al comienzo de la vida adulta y, si no son tratadas, pueden persistir durante décadas. El grado de incapacidad que producen depende de lo fácil que sea para el enfermo evitar la situación fóbica. El temor a la situación fóbica tiende a ser estable, al contrario de lo que sucede en la agorafobia. Son ejemplos de objetos fóbicos el temor a las radiaciones, a las infecciones venéreas y más recientemente al SIDA.
Epidemiología:
Las fobias específicas son los trastornos de ansiedad más corrientes, aunque a menudo son menos incómodos que otros tipos de trastorno. Afectan al 7 % de las mujeres y al 4,3 % de los hombres durante un período dado de 6 meses.
Estrategias terapéuticas:
- Fármacos:
Los fármacos no parecen ser útiles para superar las fobias específicas, aunque las benzodiacepinas, gracias a su efecto reductor de la ansiedad, pueden servir para el tratamiento a corto plazo de algunas fobias, como la fobia a volar, cuando el paciente no quiere seguir una terapia de conducta o de improviso le surge la necesidad de hacer un viaje.
Intervenciones psicológicas:
Técnicas de desensibilización sistemática.
El procedimiento estandarizado de desensibilización sistemática incluye cuatro pasos fundamentales:
1.-Entrenamiento en relajación. Relajación progresiva de Jacobson.
2.-Construcción de la jerarquía de los estímulos generadores de ansiedad.
3.-Evaluación y práctica en la imaginación.
4.- Proceso desensibilización. Aplicación combinada respuestas ansiedad vs relajación.
Fobias sociales
Las fobias sociales suelen comenzar en la adolescencia y giran en torno al miedo a ser enjuiciado por otras personas en el seno de un grupo comparativamente pequeño (a diferencia de las multitudes) y llevan a evitar situaciones sociales determinadas. Al contrario que la mayoría de las fobias, las fobias sociales se presentan con igual frecuencia en varones y en hembras.
Algunas de las fobias sociales son restringidas (por ejemplo a comer en público, a hablar en público o a encuentros con el sexo contrario), otras son difusas y abarcan casi todas las situaciones sociales fuera del círculo familiar. El temor a vomitar en público puede ser importante. El contacto visual directo puede ser particularmente molesto en determinadas culturas. Las fobias sociales suelen acompañarse de una baja autoestima y de miedo a las críticas. Puede manifestarse como preocupación a ruborizarse, a tener temblor de manos, náuseas o necesidad imperiosa de micción y a veces el enfermo está convencido de que el problema primario es alguna de estas manifestaciones secundarias de su ansiedad. Los síntomas pueden desembocar en crisis de pánico. La conducta de evitación suele ser intensa y en los casos extremos puede llevar a un aislamiento social casi absoluto.
Epidemiología:
Las fobias sociales afectan al 1,7 % de mujeres y al 1,3 % de los hombres durante un período dado de 6 meses. No obstante, estudios epidemiológicos más recientes sugieren una prevalencia a lo largo de la vida bastante más alta, de aproximadamente el 13 %. Los hombres tienen más probabilidades que las mujeres de padecer la forma más grave de ansiedad social, el trastorno de personalidad evitativa.
Estrategias terapéuticas:
- Fármacos:
Los inhibidores de la recaptación selectiva de serotonina: sertralina 50 mg/día en tabletas de 50 mg
BenzodiacepinasClonazepam 0,5-4 mg/día en tabletas de 0,5-2 mg
Betabloqueadores, reducen respuesta del Sistema Nervioso AutónomoPropanolol: 20-40 mg.
Intervenciones psicológicas:
Tratamiento de exposición en vivo, de menos a más, en forma progresiva:
La terapia de exposición es eficaz, pero puede ser difícil conseguir una exposición suficientemente prolongada para permitir la habituación. Por ejemplo, si el principal estímulo de ansiedad social de la persona consiste en hablar delante de su supervisor, puede ser difícil acordar con este las sesiones necesarias (cada una con una duración de más de 1 h) para lograr la habituación. Puede recurrirse a situaciones sustitutorias, como integrarse en grupos que permitan a las personas practicar la expresión en público o leer un libro en voz alta ante los ancianos de una residencia; todo ello puede reducir o no la ansiedad al enfrentarse a la situación originaria de hablar con el supervisor.
Para transformar los pensamientos que desembocan en la fobia social también es clave comprender que no es posible agradar a todo el mundo en todo momento. Siempre puede haber alguien que piense mal de nosotros, es necesario aceptar esa situación como algo normal.
Trastorno por pánico:
Su característica esencial es la presencia de crisis recurrentes de ansiedad grave (pánico) no limitadas a ninguna situación o conjunto de circunstancias particulares.
Quienes padecen de trastornos de pánico experimentan sensaciones de terror que les llegan repentina y repetidamente sin previo aviso. No pueden anticipar cuando les va a ocurrir un ataque y muchas personas pueden manifestar ansiedad intensa entre uno y otro, al preocuparse de cuando y dónde les llegará el siguiente. Entre tanto, existe una continua preocupación de que en cualquier momento se va a presentar otro ataque.
Cuando llega un ataque de pánico, lo más probable es que la persona sufra palpitaciones y se sienta sudoroso, débil o mareado. Puede sentir cosquilleo en las manos o sentirlas entumecidas y posiblemente se sienta sofocado o con escalofríos. Puede experimentar dolor en el pecho o sensaciones de ahogo, de irrealidad o tener miedo de que suceda una calamidad o de perder el control. La persona puede, en realidad, creer que está sufriendo un ataque al corazón o de apoplejía, que está perdiendo la razón o que está al borde de la muerte.
Los ataques pueden ocurrir a cualquier hora, incluso durante la noche al estar dormido, aunque no esté soñando. Mientras casi todos los ataques duran aproximadamente dos minutos, en ocasiones pueden durar hasta 10 minutos. En casos raros pueden durar una hora o más.
El paciente puede, en realidad, creer que está sufriendo un ataque al corazón, que está volviéndose loco o que está al borde de la muerte.
Crisis de pánico recurrentes e inesperadas caracterizadas por un periodo discreto de miedo intenso o malestar, en el cual 4 (o más) de los siguientes síntomas se desarrollan rápidamente y alcanzan un máximo en un tiempo de alrededor de 10 minutos:
A. Al menos una de las crisis ha sido seguida, durante al menos un mes, por uno o más de los siguientes síntomas:
- Miedo persistente a tener una nueva crisis.
- Preocupación acerca de las implicaciones de las crisis o de sus consecuencias (perder el control, tener una crisis cardiaca o volverse loco).
- Un cambio significativo en la conducta y relacionado con las crisis.
B. Presencia/Ausencia de agorafobia (para consignar el subtipo).
C. Las crisis de pánico no son debidas a los efectos fisiológicos directos de una sustancia o una enfermedad médica.
D. Las crisis de pánico no son debidas a otra enfermedad mental.
Epidemiología:
Las crisis de angustia son frecuentes, afectando a más de un tercio de la población en un solo año. La mayoría de los individuos se recuperan sin necesidad de tratamiento, mientras que unos cuantos desarrollan un trastorno de pánico. Este último cuadro no es tan corriente, afecta a menos del 1 % de la población en un período de 6 meses. El trastorno de angustia suele comenzar al final de la adolescencia o al principio de la edad adulta y afecta a las mujeres de dos a tres veces más que a los hombres. A menudo el miedo y los síntomas vegetativos del ataque van creciendo de tal manera que los que los padecen terminan por salir, escapar de donde se encuentran.
Si esto tiene lugar en una situación concreta, por ejemplo, en un autobús o en una multitud, el enfermo puede, como consecuencia, tratar de evitar esa situación en el futuro.
Del mismo modo, frecuentes e imprevisibles ataques de pánico llevan a tener miedo a estar sólo o a ir a sitios públicos. Un ataque de pánico a menudo se sigue de un miedo persistente a tener otro ataque de pánico.
Trastorno de pánico con agorafobia
A. Se cumplen (1) y (2):
1. Crisis de angustia inesperadas recidivantes.
2. Al menos una de las crisis se ha seguido durante un mes (o más) por uno (o más) de los siguientes síntomas:
(a) Inquietud persistente por la posibilidad de tener más crisis.
(b) Preocupación por las implicaciones de la crisis o sus consecuencias (p. ej., perder el control, sufrir un infarto de miocardio, “volverse loco”).
(c) Cambio significativo del comportamiento relacionado con las crisis.
B. Presencia de agorafobia:
Los criterios para el diagnóstico de agorafobia son:
1. Aparición de ansiedad al encontrarse en lugares o situaciones donde escapar puede resultar difícil (o embarazoso) o donde, en el caso de aparecer una crisis de angustia inesperada o más o menos relacionada con una situación, o bien síntomas similares a la angustia, puede no disponerse de ayuda. Los temores agorafóbicos suelen estar relacionados con un conjunto de situaciones características, entre las que se incluyen estar solo fuera de casa, mezclarse con la gente o hacer cola, pasar por un puente, o viajar en autobús, tren o automóvil.
2. Estas situaciones se evitan (p. ej., se limita el número de viajes), se resisten a costa de un malestar o ansiedad significativos por temor a que aparezca una crisis de angustia o síntomas similares a la angustia, o se hace indispensable la presencia de un conocido para soportarlas.
3. Esta ansiedad o comportamiento de evitación no puede explicarse mejor por la presencia de otro trastorno mental como fobia social (p. ej. evitación limitada a situaciones sociales por miedo a ruborizarse), fobia específica (p. ej. evitación limitada a situaciones aisladas como los ascensores), trastorno obsesivo-compulsivo (p. ej. evitación de todo lo que pueda ensuciar, en un individuo con ideas obsesivas de contaminación), trastorno por estrés postraumático (p. ej. evitación de estímulos relacionados con una situación altamente estresante o traumática) o trastorno de ansiedad por separación (p. ej., evitación de abandonar el hogar o la familia).
C. Las crisis de angustia no se deben a los efectos fisiológicos directos de una sustancia (p. ej., drogas, fármacos) o una enfermedad médica (p. ej. hipertiroidismo).
D. Las crisis de angustia no pueden explicarse mejor por la presencia de otro trastorno mental, como por ejemplo fobia social (p. ej. aparecen al exponerse a situaciones sociales temidas), fobia específica (p. ej. el exponerse a situaciones fóbicas específicas), trastorno obsesivo-compulsivo (p. ej. al exponerse a la suciedad cuando la obsesión versa sobre el tema de la contaminación), trastorno por estrés postraumático (p. ej. en respuesta a estímulos asociados a situaciones altamente estresantes), o trastorno por ansiedad por separación (p. ej. al estar lejos de casa o de los seres queridos).
Trastorno de pánico sin agorafobia
1. A. Se cumple el criterio A del trastorno de angustia con agorafobia.
2. B. Ausencia de agorafobia.
3. C y D. Igual que el trastorno de angustia con agorafobia.
Tratamiento inmediato
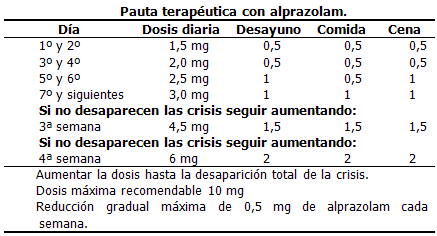
El tratamiento debe ir encaminado a disminuir el nivel de ansiedad, para ello se utiliza alprazolam de 0,5-1 mg sublingual que se puede repetir a los 15-20 minutos si es preciso. Además se usarán medidas de información, conductuales y de apoyo (tranquilizar e informar al paciente en ambiente tranquilo, técnicas de relajación...). El conocimiento del paciente sobre la ausencia de hallazgos orgánicos y la psicogénesis de su trastorno puede aliviar su temor a padecer una enfermedad grave y por lo tanto a una muerte inminente.
Tratamiento de mantenimiento
Incluye dos grandes campos: farmacoterapia y psicoterapia. A corto plazo, el tratamiento combinado es más efectivo, pero a largo plazo, es tan efectivo como la psicoterapia sola y más efectivo que el tratamiento con antidepresivos solos. Se debe elegir por tanto como tratamiento de primera línea el tratamiento combinado o la terapia cognitivo-conductual, en función de las preferencias del paciente.
Fármacoterapia.
- Benzodiacepinas (BZD):
No son fármacos de primera línea.
Se usan en la fase aguda por su rapidez de acción y en las primeras semanas del tratamiento conjuntamente con antidepresivos. Deben usarse con precaución por su alto riesgo de dependencia.
Reducirlos gradualmente para evitar el síndrome de abstinencia.
No usar en pacientes con historia de abuso de sustancias.
Las más utilizadas: alprazolam (preferentemente en su presentación depósito para el tratamiento de mantenimiento).
Clonazepam [inicio: 0,25-0,5 mg/8 horas; mantenimiento: 1-3 mg/día], lorazepam [inicio: 0,5-1 mg/8 horas; mantenimiento: 2-6 mg/día].
Reducción gradual: 20 % cada 15 días
- Inhibidores selectivos de la recaptación de serotonina (ISRS):
Fármacos de primera elección.
Tienen importantes efectos antidepresivos y acciones ansiolíticas, por tanto mejoran los síntomas y disminuyen la frecuencia de las crisis.
Fluoxetina 20 20 - 80
Sertralina 25 50 -100
Citalopram 10 10 – 30
- Inhibidores selectivos de la recaptación de serotonina y noradrenalina (alternativo)
Venlafaxina. 18,75-37,5 150-300
Aunque no está registrada dicha indicación en la ficha técnica de este fármaco, existen diversos estudios que recomiendan su uso cuando el tratamiento inicial con ISRS no ha sido efectivo.
- Antidepresivos tricíclicos (ADT):
Imipramina 10 50 - 300
Clormipramina 10 25 - 250
Amitriptilina 10 10 -150
Similar eficacia a los anteriores.
Menor uso por sus efectos secundarios cardiovasculares y anticolinérgicos. En los últimos años su uso es muy poco frecuente por este motivo.
El tratamiento se debe mantener entre seis meses y dos años después de la desaparición de las crisis de pánico con la dosis con la que se obtuvo la respuesta y reducir la dosis de forma progresiva. Son frecuentes las recidivas en estos pacientes. Si reaparece la sintomatología debe realizarse tratamiento de nuevo durante seis a doce meses (Bernad JM, 1999). Es aconsejable utilizar el tratamiento que había sido eficaz anteriormente.
Psicoterapia:
Establecer y mantener una confianza terapéutica. Ofertar una disponibilidad por parte de los profesionales ya que en estos pacientes es frecuente el miedo a ser abandonados y las recaídas.
1. Tranquilizar al paciente. Es muy importante que el paciente comprenda que sus sentimientos de miedo no son peligrosos y además son pasajeros. Podemos complementar nuestra actuación entregando consejos de actuación por escrito.
2. Asegurar el cumplimiento del tratamiento.
3. Trabajar con los pacientes para conocer los signos precoces de la recaída.
4. Educar a los miembros de la familia sobre actuación en futuras crisis.
VI. CONDUCTA A SEGUIR ANTE LOS TRASTORNOS ANSIOSOS
Indicar tratamiento ambulatorio.
Si el paciente presenta manifestaciones psicopatológicas que:
- Significan un riesgo notable e inminente para la integridad física del paciente u otras personas.
- Pueden aparecer serías complicaciones si se pospone su asistencia.
- Implican un riesgo notable e inminente de comportamientos sociales reprobables.
- Provocan un sufrimiento notable para el paciente y sus familiares.
Remitir con transferencia o contratransferencia al psiquiatra de su área de salud.
Ingreso en unidad de intervención en crisis (UIC) por 7 días; si es la primera vez o tiene riesgo suicida.
Ingreso en corta estadía (CE) si no cumple el criterio anterior.
- Estrategia conductual que incluye los siguientes componentes de terapia:
1.-Explicación común, basada en el modelo de habilidades de afrontamiento.
2.-La terapia cognitiva conductual, por medio de la cual se abordan las creencias, las actitudes y las expectativas que mantienen la ansiedad.
3.-El entrenamiento en relajación, con el fin de controlar los síntomas somáticos y la ansiedad.