INTRODUCCIÓN
Los trastornos respiratorios del sueño en los niños incluyen un amplio grupo de enfermedades que encierran, desde el niño roncador, con escasa dificultad para el paso de aire por la vía aérea superior e inocuidad aparente (roncador simple), hasta el niño con manifestaciones clínicas del síndrome de apnea obstructiva del sueño (SAOS), entidad caracterizada por alteraciones ventilatorias, hipoxemia, hipercapnia, variaciones en la estructura normal del sueño con la consiguiente repercusión somática y neurocognoscitiva. (1,2)
La primera descripción clínica del SAOS, fue realizada por Osler cuyo registro en la literatura médica data del año 1892, pero no fue hasta después de 1976 cuando Guilleminault comunicó la primera serie de ocho niños diagnosticados mediante polisomnografía. (2,3)
Para muchos autores la prevalencia actual del SAOS es imprecisa y afecta aproximadamente al 2 % de los niños, al observarse por igual en ambos sexos, es más común entre los 2 y 8 años de edad. La causa más frecuente en la infancia es la obstrucción mecánica de las vías aéreas superiores secundaria a la hiperplasia de las amígdalas palatinas y adenoides. (1, 2, 4,5)
El diagnóstico precoz y tratamiento adecuado del SAOS constituye en estos momentos un reto para todo el personal médico vinculado con la atención del infante, por considerarse una enfermedad de alta prevalencia, que cruza la frontera de múltiples especialistas (pediatras, neurólogos, neumólogos, otorrinolaringólogos, psiquiatras, psicólogos, odontoestomatólogos y ortodoncistas...). (1,6)
La evolución clínica y progresión de este trastorno no solo reduce la calidad del sueño y altera el comportamiento diurno del niño, sino que compromete de forma sistémica al organismo, al desencadenar complicaciones a corto y largo plazo. Las alteraciones del desarrollo maxilofacial y de la oclusión ocupan un lugar cimero dentro de estas expresiones, y se comporta como causa y efecto del fenómeno. El SAOS se considera una entidad compleja, que ha sido tratada por diferentes especialidades clínicas y quirúrgicas en la que es necesaria la concurrencia de la ortodoncia para una adecuada evaluación diagnóstica y terapéutica. (1, 7,8)
DESARROLLO
Etiología y factores predisponentes
En la etiología del SAOS infantil influyen factores anatómicos y funcionales, de forma tal que es el resultado de la combinación de estos, depende principalmente de un problema mecánico, el cual determina que se produzca un desequilibrio entre las fuerzas constrictoras y dilatadoras de la vía aérea superior durante el sueño. (1, 6,8)
La causa más frecuente del SAOS en el niño, es la obstrucción secundaria a la hiperplasia de las amígdalas palatinas y adenoides, su incidencia máxima se precisa entre los 3 y 6 años de edad, y se sugiere que la hiperplasia adenoamigdalar probablemente no actúa como única causa de las alteraciones respiratorias observadas durante el sueño, sino que precipita la enfermedad en aquellos niños con previas alteraciones funcionales de las vías aéreas. (1, 8-10)
Otras causas predisponentes de SAOS en la infancia son: las anomalías craneofaciales (la micrognatia, la retrognatia) y diversos síndromes dismorfogenéticos como el de Pierre-Robin, el de Crouzon, el de Treacher-Collins y el de Apert. (7,10) (Tabla 1).
Patogénesis
La faringe es colapsable fisiológicamente para permitir la fonación y la deglución, fenómeno logrado por la acción de varios grupos musculares que actúan de forma coordinada. Durante la inspiración se produce una presión negativa intensa que tiende al colapso de los tejidos, esta se contrarresta por la acción de los músculos dilatadores de la faringe, al existir condiciones normales un equilibrio entre la presión que cierra la vía aérea superior (presión negativa durante la inspiración) y la presión de apertura de dicha vía, ejercida por la acción de la musculatura de la faringe. La apnea o hipopnea, aparece cuando el balance entre las fuerzas que mantienen abierta la vía aérea y las que tienden a cerrarla, se decanta hacia esas últimas. (7)
La alteración de la función faríngea se considera uno de los factores determinantes en la aparición del SAOS, además se involucran los siguientes factores:
- Alteraciones en el calibre de la vía aérea superior: responsables del aumento en la resistencia de la vía respiratoria superior al disminuir su calibre (hipertrofia adenoamigdalar, micrognatia o retrognatia, macroglosia, obesidad, etc.)
- Alteraciones del tono/distensibilidad de la musculatura faríngea: el tono muscular se encuentra disminuido durante el sueño, más marcadamente en la fase de movimientos oculares rápidos (MOR) y especialmente en niños que padecen de enfermedades que cursan con atrofia muscular progresiva.
- Descoordinación neurológica: existe una descoordinación entre la abducción de los músculos faríngeos y los músculos inspiratorios, especialmente del diafragma, al producirse una incapacidad para permitir el paso del flujo aéreo durante la inspiración por la no apertura de la faringe. (1,5)
El sueño es considerado el factor funcional que predispone de forma más evidente al SAOS. El paso del estado de vigilia al sueño trae consigo una atenuación de los mecanismos de apertura de la faringe. Durante la fase MOR del sueño se produce una relajación muscular profunda que evita que el sujeto actúe sus sueños, la cual es muy intensa al quedar exceptuados de ella solamente el diafragma y los músculos extraoculares, la reducción de la actividad de los músculos que mantienen las vías respiratorias permeables es tan marcada, que el SAOS pediátrico podría considerarse una enfermedad de la fase MOR del sueño. (1,11)
Comportamiento clínico
La sintomatología clínica para fines prácticos se divide en: nocturna y diurna. Los pacientes en edad pediátrica con SAOS son roncadores habituales y presentan dificultad respiratorias al dormir, los padres suelen describir respiración paradójica y episodios de esfuerzo respiratorio seguidos de respiración asfixiante, movimientos y despertares breves. El sueño es inquieto, adoptan posiciones inusuales, se observa frecuentemente sudoración y ocasionalmente episodios de cianosis.
La somnolencia diurna no es un síntoma relevante en contraposición con lo observado en el adulto, sin embargo el retardo en el crecimiento, el pobre rendimiento escolar, la hiperactividad, el déficit de atención y la actitud agresiva constituyen expresiones clínicas frecuentes asociadas a los episodios de apneas en el niño. (1,11-14)
Alteraciones maxilofaciales y de la oclusión
El niño con SAOS suele ser un respirador oral crítico, determinado por la hiperplasia adenoidal y/o amigdalar, se observa la típica facie adenoidea o cara de cansancio, que incluye: cara larga y estrecha, nariz pequeña y respingona, boca abierta, retrognatia, maloclusión dentaria, incisivos superiores a la vista, labio superior corto, labio inferior grueso y revertido, hipoplasia de senos maxilares, del maxilar superior y de la mandíbula. (7)
Para muchos autores, la hipertrofia adenoidal constituye el principal condicionamiento para la respiración oral, al verse el paciente obligado a mantener la boca abierta de forma permanente para poder respirar, lo que determina que adopte tres cambios posturales significativos: el descenso de la mandíbula, la extensión de la cabeza y el posicionamiento de la lengua hacia abajo. De esta forma la mandíbula quedará colocada hacia abajo y hacia atrás. (7,15)
Estos cambios determinan que los incisivos inferiores, al no establecer contacto con los superiores, sufran un desplazamiento vertical hacia arriba (egresión) y hacia atrás (distoclusión), movimiento que es seguido por el labio inferior, el cual se coloca entre los incisivos superiores e inferiores, y empuja por la cara lingual los incisivos superiores hacia delante (vestibuloversión). El labio superior se vuelve hipotónico, fláccido y se inclina hacia adelante (proquelia) y se torna más visible su mucosa.
Estas modificaciones repercuten sobre los incisivos superiores los cuales al cubrir más de la mitad de la corona de los incisivos inferiores (sobremordida) se desplaza hacia el interior de la boca (linguoversión), y se estrecha en sentido transversal el maxilar superior (paladar ojival). (7, 16)
El obstáculo respiratorio amigdalar ocasiona prognatismo mandibular (en contraste a lo citado anteriormente), debido a que el niño con hiperplasia amigdalar sufre molestias al deglutir, al desplazar la mandíbula hacia adelante la separa de las amígdalas, y se adapta así a empujar los incisivos inferiores (vestibulooclusión) de esta forma se establece la anomalía, este prognatismo funcional (maloclusión clase III funcional), tiene buen pronóstico tras el tratamiento (reducción amigdalar, adenoidectomía y ortodoncia) por ser una anomalía de posición. (7,17)
En la oclusión normal (relación entre los dientes de la arcada superior e inferior) se observa que la cúspide mesial del primer molar superior, encaja en el surco vestibular del primer molar inferior, y se encuentra el maxilar superior y la mandíbula en posición correcta según la clasificación de Angle. (7,11) (Figura 1).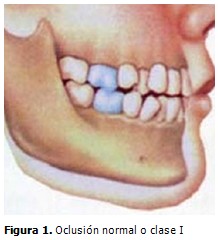
La maloclusión clase II es muy frecuente en el SAOS infantil y se caracteriza por la posición del primer molar inferior por detrás del primer molar superior. Los incisivos superiores están vestibulizados y los inferiores lingualizados. El maxilar superior se desplaza hacia adelante y la mandíbula hacia atrás (retrognatia). (Figura 2). 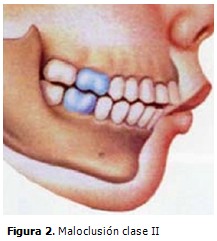
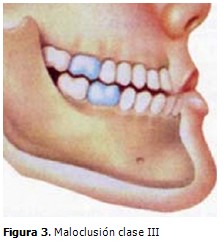
La malaoclusión clase III se caracteriza por ubicarse el primer molar inferior por delante del primer molar superior. El maxilar superior se desplaza hacia atrás y la mandíbula hacia delante (prognatismo). La retrognatia tiene una especial importancia, en el SAOS ya que una mandíbula de situación posterior provoca que la lengua también lo sea, y predispone a una mayor obstrucción durante el sueño. (7) (Figura 3).
Para obtener una idea de la posición de la mandíbula y el maxilar se observa al paciente de perfil, se aprecia en muchos casos una retrognatia, propia del respirador bucal, raramente hay un prognatismo, debido al empuje ejercido por las amígdalas sobre la lengua, que se desplaza hacia adelante. (7)
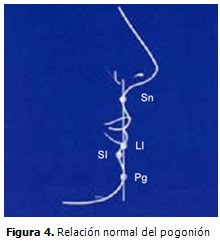
La relación normal del pogonión se determina trazando una línea vertical imaginaria que pasa por el surco subnasal (Sn), el borde del labio inferior (LI), el surco mentolabial (SI) y el pogonión de tejidos blandos (Pg) (prominencia anterior del mentón), lo cual permite orientar hacia la existencia de una retrognatia mandibular, cuando el pogonión está por detrás de esta línea y si el desplazamiento es en sentido inverso habla a favor de un prognatismo. (Figura 4).
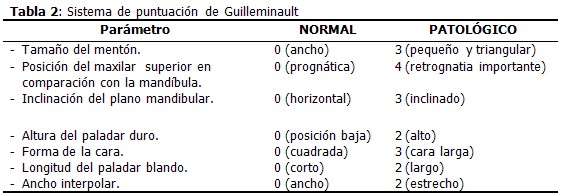
Para valorar el grado de las alteraciones bucocraneofaciales antes descritas es de gran utilidad el sistema de puntuación creado por Guilleminault y colaboradores, aplicable a todos los niños con alteraciones maxilofaciales, al considerarse las puntaciones por encima de 13 (puntuación máxima 19) como altas. Los niños con puntuaciones altas tienen las mayores tasas de incidencia de SAOS. (7)
Singer y Seanger, demostraron en su estudio la recuperación de estas manifestaciones o expresiones al mejorar la capacidad respiratoria nasal (tras la extirpación quirúrgica del adenoides), y lograron revertir la mayoría de las anomalías del esqueleto facial y de la oclusión dentaria. (7,12) (Tabla 2).
Estudios Imagenológicos
La cefalometría y la radiograpfía cefalométrica lateral posibilitan realizar una valoración objetiva del esqueleto facial. Son baratas, fácilmente accesibles y útiles para evaluar y medir:
- La retrognatia.
- El espacio posterior de la vía respiratoria (PAS) o distancia desde la lengua a la pared faríngea posterior.
- El grosor del paladar blando, que generalmente es mayor en individuos con SAOS
Su principal inconveniente es que la imagen que se observa es bidimensional y las estructuras evaluadas son realmente tridimensionales, además no proporciona información sobre los tejidos blandos (adenoides). (7)
La cefalometría permite observar y evaluar el ángulo interincisivo (1) el cual varía al igual que la posición de los labios en dependencia del grado de desplazamiento hacia adelante de los incisivos superiores (vestibuloversión) y hacia atrás de los inferiores (linguoversión y extrusión). La altura facial posterior (2) aumenta generalmente por rotación posterior de la mandíbula, la longitud del paladar blando (3) se prolonga y la anchura de la vía aérea (4) se estrecha por la hiperplasia adenoidea, que además empuja la lengua hacia adelante. (7)
Los puntos utilizados como referencia para las diferentes mediciones son: el punto central cervical de la corona del incisivo central superior (uic), el eje incisal del incisivo central superior (uie), el punto del paladar duro óseo (pns), el límite del paladar blando (u), el punto de intersección del borde inferior del agujero redondo con la pared posterior de la fisura pterigomaxilar (pt) y el punto de intersección entre las tangentes al borde inferior del cuerpo mandibular y el borde de la rama posterior ascendente (go). (Figura 5).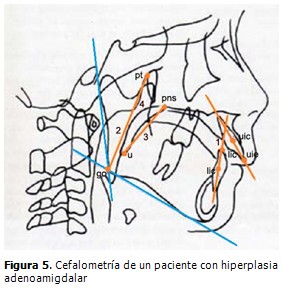
Las técnicas de fluoroscopia, resonancia nuclear magnética y la tomografía axial computarizada ultrarrápida o Cine-TC permiten reproducir con precisión las vías respiratorias durante las fases de la respiración y los periodos de apnea, y permiten apreciar las estructuras faciales en sus tres dimensiones y valorar las características de las partes blandas y del flujo aéreo pero tienen un uso limitado en ortodoncia por su alto coste. (7,15)
Tratamiento
Tras la adenoidectomía en edad precoz y el tratamiento ortodóncico-ortopédico durante el crecimiento hay evidencias que precisan que la mayoría de las anomalías maxilofaciales y de la oclusión pueden resolverse. Por lo tanto el primer paso a seguir en todo niño con diagnóstico de SAOS es: definir si presenta hiperplasia adenoamigdalar, la cual debe resolverse quirúrgicamente. Si luego de este procedimiento persisten las manifestaciones clínicas, se debe comprobar la existencia de retrognatia o micrognatia, para definir si la obstrucción hipofaringea es secundaria a ellas. (1, 18,19)
En estos pacientes el tratamiento quirúrgico maxilofacial, realizado por un equipo multidisciplinar compuesto por un especialista en otorrinolaringología, un cirujano maxilofacial y un ortodoncista resulta ser actualmente el más eficaz.
Este defecto se puede solucionar mediante:
- Empleo de dispositivos orales para corregir las malposiciones dentarias.
- Cirugía ortognática tradicional: permite solucionar severas deformaciones faciales y maxilares, en las que las malposiciones dentarias adoptan una especial relevancia. Es necesario un tratamiento ortodóncico pre-quirúrgico, con una duración de entre seis a doce meses, mediante el cual el ortodoncista sitúa los dientes en posiciones predeterminadas, para corregir así las compensaciones fisiológicas. Posteriormente se movilizan las estructuras óseas pertinentes mediante osteotomías o fracturas de los huesos (maxilar superior, mandíbula o ambos) hasta lograr una oclusión adecuada. (7, 20, 21)
- Cirugía ortognática por distracción curvilínea u osteogénesis por distracción mandibular: constituye un tipo de cirugía ortognática que se basa en formar gradualmente hueso nuevo, mediante el alargamiento de huesos ya existentes. Esta técnica se aplica a los huesos del macizo craneofacial y en especial a la mandíbula. Durante la osteogénesis por distracción curvilínea, el cirujano maxilofacial, realiza una osteotomía oblicua o fractura simple del hueso y coloca un dispositivo interno distractor de tipo curvilíneo el cual va a producir gradualmente un alargamiento natural de dicho hueso en esa dirección, al ocupar así el espacio vacío que se ha creado. (7, 22, 23)
- Avance bimaxilar: cuando existe una obstrucción hipofarígea, con una vía aérea superior muy estrecha, se puede solucionar mediante un avance bimaxilar, que consiste en realizar al mismo tiempo: osteotomía del maxilar superior o cirugía Le Fort I o osteogénesis por distracción curvilínea de la mandíbula. (7, 24, 25)
- Osteotomía del mentón: se realiza una tracción de la base de la lengua, mediante el avance de los músculos geniogloso y geniohioideo o técnica de Riley. Esta técnica se empleará siempre en último lugar, una vez que se hayan realizado otras cirugías y se compruebe que el paciente todavía no ha mejorado lo suficiente. (7)
CONCLUSIONES
Las alteraciones del desarrollo maxilofacial y de la oclusión dentaria constituyen manifestaciones clínicas frecuentes en los infantes con SAOS, se considera el sistema de puntuación de Guilleminault una herramienta muy útil para evaluar la severidad de estas anomalías. El diagnostico precoz y la terapéutica adecuada revierten las alteraciones bucocraneofaciales en la mayoría de los casos.