INTRODUCCIÓN
La bronquiolitis se define como el primer episodio de sibilancias en niños menores de dos años, precedidos de un cuadro infeccioso respiratorio alto (fiebre, tos, secreciones nasales, obstrucción nasal) con presencia de disnea, tiraje y estertores húmedos, principalmente crepitantes con o sin sibilancias.(1)
Haciendo un recorrido histórico, probablemente la primera definición de bronquiolitis fue la llevada a cabo por Holt en 1898. Se refería a una forma grave de bronquitis catarral en niños, que afectaba a la pequeña vía respiratoria a la cual llamó “bronquitis capilar”. También se aplicaron otros nombres como bronconeumonía intersticial, bronquiolitis obstructiva aguda, bronquiolitis asmática o neumonitis intersticial.(2)
La bronquiolitis aguda supone una importante demanda asistencial, no sólo en el ámbito de la atención primaria, sino también a nivel hospitalario, con grandes requerimientos de asistencia en el área de urgencias e importante número de ingresos en época epidémica, lo que ocasiona grandes costos económicos.
El objetivo de este trabajo es presentar consideraciones generales, elaboradas por consenso, que resaltan los aspectos clínico-terapéuticos de la enfermedad y facilitarán el manejo de esta afección a nivel primario y hospitalario.
DESARROLLO
Se estima que a causa de la bronquiolitis, anualmente, se producen 3,4 millones de admisiones hospitalarias y 199 000 muertes en los países en vía de desarrollo. La incidencia mundial del virus respiratorio sincitial (VSR) es de 33 millones en niños menores de cinco años. En los Estados Unidos hay aproximadamente 800 000 niños que requieren manejo ambulatorio por el VSR y 172 000 hospitalizaciones anuales con diagnóstico de bronquiolitis. Se reporta que de un 5-16 % de estos pacientes requerirán ingreso en la Unidad de Cuidados Intensivos Pediátricos (UCIP).(3,4)
El virus respiratorio sincitial (VRS) es el principal agente responsable, causante del 20-40 % de los casos. Los rinovirus, coronavirus, adenovirus, producen en algunos pacientes bronquiolitis severa con alta mortalidad y secuelas respiratorias importantes. Otros virus causantes de bronquiolitis son: influenza A, parainfluenza 1 y 3, bocavirus, metapneumovirus. Menos frecuentemente se reporta el Micoplasma pneumoniae como causante de esta enfermedad. Algunas evidencias sugieren que en más del 30 % de los niños con bronquiolitis se ha hallado una coinfeccion con otros virus, particularmente virus sincitial respiratorio en combinación con rinovirus o metapneumovirus, puede asociarse con una enfermedad más severa comparado con la infección simple.(2,5)
Diagnóstico
El diagnóstico se determina fundamentalmente por el cuadro clínico, debiéndose cumplir algunos requisitos:
- Edad: menor de dos años, especialmente en el menor de seis meses.
- Ser el primer episodio de disnea con crepitación y sibilancias espiratorias (criterio preponderante).(6,7)
Clasificación de la severidad
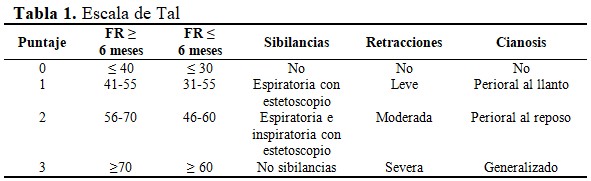
Para clasificar la gravedad de la bronquiolitis, se han utilizado tradicionalmente diferentes parámetros como la sibilancia y retracciones costales, la frecuencia cardiaca y respiratoria, la presencia o no de cianosis, la concentración de gases y el pH sanguíneos una de las escalas es la de Tal, más utilizada por nuestros galenos por su carácter práctico y fácil manejo.(8,9)
La escala de Tal, cuenta con cuatro incisos, valorados de manera independiente de 0 a 3. La frecuencia respiratoria, las sibilancias, la cianosis, las retracciones intercostales, se puntúan desde 0: ausencia, hasta 3: severa. Interpretación de la escala: Leve: <4 Puntos - Moderado: 5-8 Puntos - Grave: 9-12 Puntos. (Tabla 1).
Factores de riesgo
Existen factores de riesgo que aumentan el peligro de una evolución desfavorable, tales como:(7,8,9,10,11,12,13,14)
- Factores sociales: medio urbano, vivienda en mal estado, hacinamiento, padres fumadores, hermanos en edad escolar, bajo nivel socioeconómico, difícil accesibilidad a los servicios médicos.
- Factores del huésped: sexo masculino, edad menor de tres meses, prematuridad, desnutrición, comorbilidades (cardiopatía congénita, displasia broncopulmonar, enfermedad pulmonar crónica, inmunodeficiencia, fibrosis quística, síndrome de Down), no lactancia materna exclusiva.
Cómo debemos proceder
No son necesarios los exámenes complementarios puesto que no definen el diagnóstico ni el uso de antimicrobianos, solo en infecciones asociadas. La radiología es necesaria solo si se sospecha alguna complicación: neumonía, atelectasia o neumotórax. La oximetría de pulso, gasometría e ionograma se indican en dependencia de la severidad (forma moderada y severa).(2, 6,7,13,14)
Criterios de ingreso hospitalario:
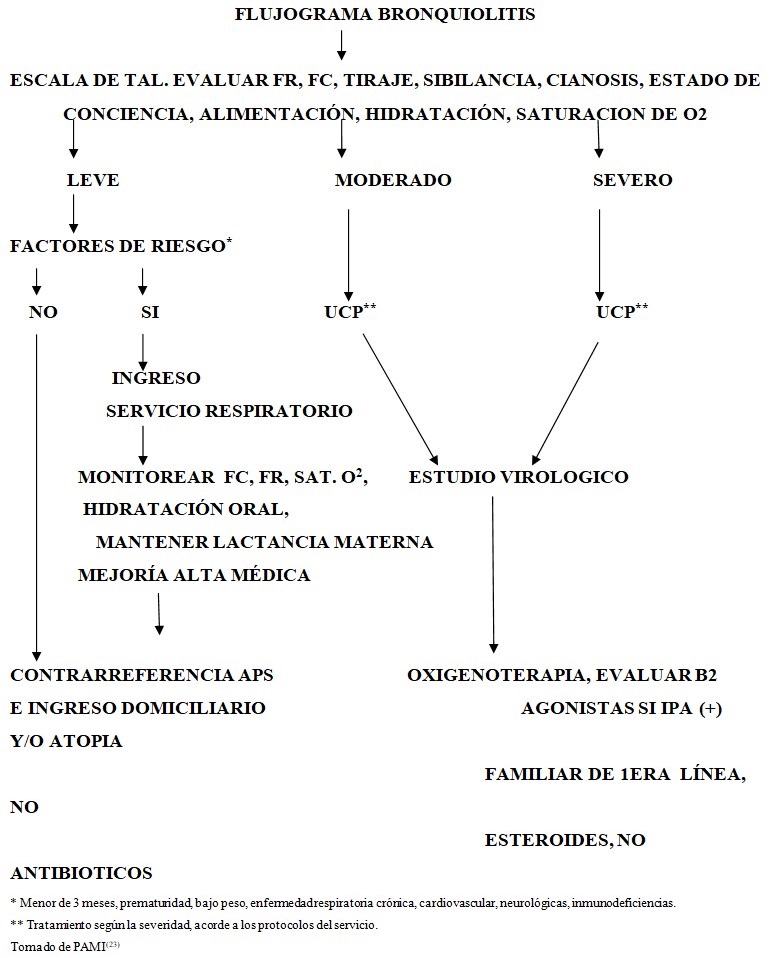
- Se recomienda ingresar a todos los pacientes clasificados de leves que tengan factores de riesgo.(3,7,13,14)
- Los pacientes con bronquiolitis moderada o severa se ingresan en UCIP. (Saturación de O2 < 90 % o PaO2 < 60 mmHg con FiO2 al 40 %, PaCO2 > 65 mmHg, pH <7.2 de origen respiratorio o mixto, pausas o apneas con bradicardia y/o cianosis y los pacientes < 3 meses de edad con factores de riesgo).
Se debe señalar que los pacientes que ingresan en UCIP no lo hacen solo por un criterio de gravedad, sino también por alto riesgo de evolucionar desfavorablemente y la necesidad de una buena monitorización y un buen control del tratamiento de soporte.
La práctica clínica en el hospital Pediátrico de Cienfuegos recomienda una hidratación correcta por vía oral, el uso de oxigenoterapia y una adecuada nutrición teniendo en cuenta lo anteriormente descrito.
Bronquiolitis leve:
- Alimentación fraccionada.
- Hidratación oral o parenteral de ser necesario.
- Fisioterapia respiratoria.
Bronquiolitis moderada y severa (paciente en UCIP):
- Oxigenoterapia 1-3 L/min por catéter nasal o mascarilla.
- B2 agonista inhalado: salbutamol (0,15 mg/Kg/dosis, cada 20 minutos hasta 3 dosis si hay respuesta, después cada 4 horas).
- Monitorización cardiorespiratoria.
- Ventilación mecánica si presenta insuficiencia respiratoria.
- Tratamiento de las complicaciones.
Tratamiento
Tratamiento en la comunidad (paciente con bronquiolitis mayor de tres meses y sin riesgos) o posterior al alta hospitalaria: podrá realizarse con el paciente alimentándose sin dificultad, buen descanso, luego de retirar oxigenoterapia durante 12 a 24 horas, manteniendo saturación estable de 92 % o más. Con FR de 60 o menos. Con FC que no aumente más del 30 % luego de su retirada. Estos pacientes pueden ser seguidos en sus hogares, con ingreso domiciliario y seguimiento por parte del médico y la enfermera de la familia.
Se indican las medidas generales: mantener una alimentación e hidratación adecuada, mantener al paciente semisentado, habitación ventilada y limpia. Así como las recomendaciones sobre la vigilancia del paciente para detectar signos de empeoramiento del cuadro clínico: aumento de la frecuencia respiratoria por encima de 60 respiraciones por minuto.(7, 8, 13,14)
Tratamiento hospitalario
Existen diversas guías y protocolos de manejo, que han sido propuestas desde múltiples ámbitos médicos y académicos, sin lograr unificar estrategias de diagnóstico y tratamiento para la enfermedad, estos se han modificado poco a lo largo de los años. La mayoría de los algoritmos de tratamiento, tienen como punto común el uso de oxígeno, por sus efectos broncodilatadores y corrección de la hipoxemia, el uso adecuado de líquidos, con el objetivo de mantener una adecuada hidratación, principalmente en la enfermedad moderada y grave, junto con una apropiada nutrición de los pacientes y la permeabilización de la vía aérea superior de los pacientes, son otros pilares fundamentales del manejo.(7,15)
Los broncodilatadores β2 agonistas han sido frecuentemente utilizados en patologías obstructivas del tracto respiratorio, por su efecto relajante en el músculo bronquial pues mejoran el fenómeno obstructivo; en la bronquiolitis, la limitación al paso del aire está dada por la presencia de secreciones y detritos celulares en la luz del bronquiolo.
El uso de salbutamol no modifica la necesidad de hospitalización, ni acorta la duración de la enfermedad o la estancia hospitalaria, la mayor parte de los autores no recomiendan su uso rutinario, se sugiere su utilización teniendo en cuenta los antecedentes patológicos familiares de alergia y/o asma, además si el paciente mejora con su uso, mantenerlos, de lo contrario suspenderlos. Deben tenerse en cuenta los costos y los efectos adversos.(3,7,8,9,10,11,12,13,14,15)
La utilización de aerosoles de adrenalina, por su efecto alfa y beta adrenérgico, es señalada por muchos como efecto beneficioso al producir vasoconstricción pulmonar y disminuir el edema, sin embargo, en la bronquiolitis no ha mostrado eficacia en la disminución del tiempo de estancia hospitalaria ni mejoría en la saturación de oxígeno, su uso solo se restringe a los casos en que la clínica de dificultad respiratoria sea moderada a grave, y se debe utilizar a nivel intrahospitalario debido a los reportes de efectos adversos.(3,7, 8,9,10,11,12,13,14,15)
La solución salina hipertónica al 3 %, 5 %, incluso hasta el 7 % nebulizada (en estos hay un poco más de adeptos a su uso) ha mostrado resultados contradictorios a la hora de disminuir las hospitalizaciones o la duración de éstas. Se administra 2-3cc por aerosol. Esta solución se prepara con 8,7 ml. de dextrosa al 5 % y 1,3 ml. de clorosodio (NaCl) al 20 %.(7,8,9,10,11,12,13,14,15,16)
Los glucocorticoides, los anticolinérgicos, las metilxantinas en los estudios de metanálisis han mostrado resultados inconsistentes.(3,14,17)
Se han usado otras terapias en la bronquiolitis, pero ninguna de ellas con resultados completamente satisfactorios, por lo que su uso es controversial; la utilización de una mezcla de oxígeno con helio (Heliox), el uso de antileucotrienos, medicamentos antivirales como la ribavirina (agente antiviral de amplio espectro, aprobado para el tratamiento de la infección por VRS, el único antiviral estudiado en niños con BQL), sin embargo, su uso, es controvertido por las dudas existentes acerca de su eficacia, seguridad y alto costo.(3,7,9,12,13,14,17)
Fisioterapia respiratoria: dentro de la fisiopatología de la BQL, la acumulación y dificultad para la eliminación de secreciones mucosas espesas en el tracto respiratorio, es uno de los blancos terapéuticos, que se han intentado abordar para su tratamiento. La terapia respiratoria persigue ayudar en la movilización y expulsión de tales secreciones, ayudando así a despejar la vía aérea y mejorar los síntomas, esta no modifica la duración de la enfermedad, ni mejora los “scores” clínicos o reduce la estancia hospitalaria.(6,7,8,9,15,17)
El efecto del surfactante pulmonar de origen animal o sintético en la mecánica ventilatoria de los pacientes críticamente enfermos con BQL fue estimada en pacientes con afección severa, encontrándose reducción en la duración de la ventilación mecánica y la estancia en la unidad de cuidados intensivos, sin reportarse efectos adversos, pero no hay pruebas suficientes disponibles con poder estadístico para evaluar la efectividad del tratamiento.(7,9,11,12,13,14,18)
En la prevención, no existe una vacuna eficaz, dado que incluso padecer la infección por VSR, no produce una inmunidad duradera. Se ha recomendado el uso de inmunoglobulina específica contra el VSR, esta se administra por vía endovenosa mensualmente; también se han usado los anticuerpos monoclonales (Palivizumad) por vía intramuscular durante la etapa de alza epidémica, ambos productos tienen un costo económico muy alto y pocos beneficios, solo son utilizados en casos de muy alto riesgo, como los niños prematuros o con comorbilidades.(3,7,14,15,19)
El uso de medidas de control de las infecciones respiratorias agudas puede reducir la trasmisión de infecciones por el virus sincitial respiratorio tales como el lavado frecuente de las manos, uso de nasobucos, el aislamiento de los enfermos, educación para la salud y saneamiento ambiental.
Ventilación no invasiva y oxigenoterapia de alto flujo: el soporte respiratorio en lactantes con bronquiolitis grave, clásicamente, se ha realizado mediante la administración de oxígeno a través de dispositivos de ventilación no invasiva(CPAP/BiPAP), han demostrado ampliamente que mejoran las escalas clínicas de gravedad. La ventilación con alto flujo consigue una mejoría significativa de frecuencia cardiaca y respiratoria sin asociar efectos adversos, disminuyendo los ingresos o la estadía en la UCIP, además de reducir la necesidad de intubación y ventilación invasiva y sus complicaciones.(20,21,22)
CONCLUSIONES
La bronquiolitis es común en el menor de dos años y más frecuente en el menor de seis meses. El conocimiento de los factores de riesgo es importante para definir el ingreso. La clasificación según la severidad nos ayuda a ir evaluando al paciente progresivamente y unificar criterios. En el tratamiento, los pilares fundamentales son la hidratación, nutrición adecuada y la oxigenoterapia.
Conflicto de intereses
Los autores declaran que no tienen conflicto de intereses.
Contribuciones de los autores
Conceptualización de ideas: Juan Carlos Yanes Macías, Mercedes Fonseca Hernandez.
Investigación: Juan Carlos Yanes Macías, Juan Camilo Díaz Ceballos.
Supervisión: Juan Carlos Yanes Macías, Mercedes Fonseca Hernandez, Ileana García Rodríguez, Daimy Tio González.
Redacción del artículo: Juan Carlos Yanes Macías, Juan Camilo Díaz Ceballos.
Redacción, revisión y edición: Mercedes Fonseca Hernandez, Caridad Llul Tombo, Ileana Garcia Rodriguez.
Financiación
Hospital Pediátrico Universitario Paquito González Cueto. Cienfuegos. Cuba.