INTRODUCCIÓN
La tuberculosis (TB) es una de las enfermedades infecciosas de más amplia distribución en el mundo y constituye una de las primeras causas de muerte en pacientes con el síndrome de inmunodeficiencia adquirida (SIDA), especialmente en países pobres.
En la actualidad es una enfermedad curable, cuya frecuencia ha disminuido después de la introducción de la estreptomicina y la quimioterapia; sin embargo, aún no es un problema resuelto totalmente y el médico moderno, ya no muy acostumbrado a su diagnóstico, debe tenerla presente no solo al tratar enfermedades pulmonares, sino también con localización en otros órganos del cuerpo.1
Aproximadamente del 11 al 25 % de todos los casos de TB, son exclusivamente extrapulmonares. Estas formas son, por lo regular, de peor pronóstico que las formas pulmonares y de más difícil diagnóstico, con clínica insidiosa, lo cual puede demorar el diagnóstico, incluso por años. Así, la confirmación bacteriológica se consigue solo en el 60 %. Sin embargo, la ausencia de aislamiento microbiológico no excluye la TB, sobre todo en casos muy sugestivos y con prueba de tuberculina (PT) positiva (reacción de Mantoux mayor de 15mm).2-4
Después de la entrada de la bacteria en el organismo humano por vía respiratoria, la TB puede afectar a diferentes órganos con una evolución lenta. Fuera del aparato respiratorio, la probabilidad de hallazgos de grandes poblaciones bacilares es pequeña, porque dificulta la confirmación bacteriológica de la enfermedad. En individuos con el sistema inmunológico comprometido, debido a diversos factores, la bacteria migra para otros órganos distantes, como riñones, encéfalo, huesos, testículos, ganglios linfáticos y otros; ello conlleva a las tuberculosis renal, meningoencefálica, ósea, testicular y ganglionar respectivamente.5
La linfadenitis tuberculosa es la forma de tuberculosis más grave, debido a su manifestación como enfermedad aislada. En el estudio citológico, a menudo se observan raras células epitelioides, células gigantes, necrosis, así como bacilos ácidos alcohol resistentes (BAAR), muy difíciles de ser visualizados al microscopio óptico, excepto en focos necróticos.6
En Cuba, se ha observado en las últimas dos décadas un marcado descenso de la incidencia de TB, no obstante al término del año 2013 estaban notificados 775 casos, de los cuales 73 presentaron la forma extrapulmonar.7 El objetivo del presente artículo es describir el curso y evolución de una paciente con diagnóstico de adenitis granulomatosa tuberculoide.
PRESENTACIÓN DEL CASO
Paciente femenina de 49 años de edad, mestiza, enfermera con 25 años de experiencia profesional. Acudió al cuerpo de guardia del Hospital León Cuervo Rubio, por presentar manifestaciones generales, dadas por pérdida de peso y astenia desde hacía cinco meses, acompañadas de aumento de volumen en ganglios del cuello. No refirió fiebre ni síntomas respiratorios.
Examen físico
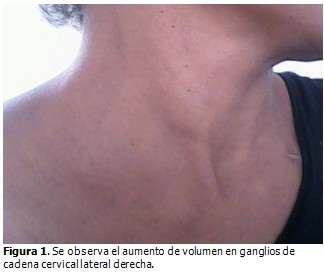
Al examinar el cuello se palpó un aumento de volumen en ganglios de cadena cervical lateral derecha, que formaban masas de aproximadamente dos centímetros, no dolorosas, sin signos inflamatorios asociados. (Figura1).
Se le indicaron varios estudios:
Exámenes complementarios: hematocrito: 0,41L/L; hemoglobina: 12,0g/L; leucócitos: 9,10; linfocitos: 0,38; segmentados: 0,62; eritro: 54mm/H.
Estudios de función hepática y renal: dentro de límites normales.
Prueba de Mantoux: 29mm con presencia de flíctenas (hiperérgico).
Ultrasonido de cuello: en la región lateral derecha del cuello se observó un paquete de adenopatías, la mayor de 16 × 14 mm, hipoecogénica, por detrás del lóbulo derecho del tiroides, próximo a la tráquea.
Ultrasonido abdominal: no se detectaron alteraciones en hemiabdomen superior.
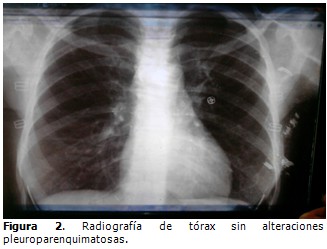
Radiografía de tórax (posteroanterior): sin alteraciones pleuroparenquimatosas. (Figura 2).
Estudio anatomopatológico de ganglio: se realizó extracción del ganglio para biopsia B12-2046. Descripción microscópica: adenitis granulomatosa tuberculoide, altamente sugestiva de tuberculosis. Inmuno histoquímica: CD20: negativo; CD3: negativo; PAS: negativo; BAAR: negativo.
Estudio microbiológico: cultivo en Lowenstein- Jensen: Positivo a Mycobacterium tuberculosis.
Tratamiento
Se inició tratamiento correspondiente a categoría III.
Primera fase: 60 dosis diaria: isoniacida (tabletas 150 mg; 5mg/Kg=2 tabletas); rifampicina (cápsulas 300mg; 10mg/Kg=2 cápsulas); pirazinamida (tabletas 500mg; 15-30mg/kg=3 tabletas).
Segunda fase: isoniacida (tabletas 150 mg; 15mg/kg =5 tabletas) y rifampicina (cápsulas 300mg; 10mg/kg=2 cápsulas) 40 dosis dos veces por semana.
La paciente evolucionó de manera favorable. Al mes desapareció la febrícula y disminuyó el tamaño de las adenopatías, además de que mejoraron los síntomas generales; al tercer mes de tratamiento, la paciente se encontraba asintomática y con ganancia de peso, condición que mantuvo hasta concluir el tratamiento.
DISCUSIÓN
La TB ganglionar se localiza con más frecuencia en ganglios linfáticos cervicales y de la región supraclavicular, siendo la TB cervical su forma de presentación más habitual.8, 9
La presentación clínica depende de la localización de la linfadenopatía y del estado inmunológico del paciente. Un tercio de los pacientes presentará antecedentes familiares de TB. Los ganglios afectados se reportan como masas multilobuladas de consistencia firme, de bordes mal definidos y adheridas a planos profundos que pueden confundirse con procesos malignos. Habitualmente se mantienen asintomáticos, con crecimiento lento y progresivo, y formación de fístulas en ocasiones.8 Con excepción de la última característica, todos los demás elementos se observaron en el caso descrito.
Se desarrolla tras diseminación por vía hematógena o linfática desde un foco distante, aunque puede ser también desde la mucosa orofaríngea y las estructuras relacionadas.9
El cuadro clínico es bastante anodino. Por lo general no suele acompañarse de síntomas constitucionales ni fiebre. Se caracteriza por la aparición de uno o más ganglios aumentados de volumen en cadena cervical pudiendo llegar a constituir verdaderas masas ganglionares y puede permanecer indolente semanas, meses e incluso años, pero por lo general se hace más agresiva y se manifiestan progresivamente los signos inflamatorios: rubor, calor local y dolor, pudiendo sufrir necrosis, fluctuar y fistulizarse con salida de caseum al exterior.9
No son frecuentes la leucocitosis ni las alteraciones bioquímicas.8 La reacción de la PPD es casi siempre positiva. En algunos casos puede confirmarse el diagnóstico con el estudio bacteriológico del pus que fluye de una fistulización ganglionar, pero es necesario insistir en que ante la sospecha de una adenitis tuberculosa, es importante la biopsia de los ganglios afectados y se recomienda la extracción de todos los ganglios palpables, exceptuando las masas ganglionares que obliguen a extender innecesariamente el acto quirúrgico. Todos estos procedimientos se aplicaron en este caso.
Debe destinarse una parte del material para estudio anatomopatológico, en busca de los clásicos granulomas caseosos; también se separará una muestra sin fijar para el estudio microbiológico, porque la regla de oro para el diagnóstico es el aislamiento del bacilo tuberculoso en el cultivo.8, 11
El tratamiento de la TB linfática debe ser el mismo que el de la TB pulmonar. Aunque algunas escuelas defienden el prolongar el tratamiento hasta 9-12 meses, sin embargo, otros grupos defienden el mantener la misma duración del tratamiento. El problema es que los antibióticos llegan con dificultad al terreno linfático.12
Varios estudios han evaluado las recaídas o la aparición de nuevos nódulos durante o tras la finalización del tratamiento. Se trata de una situación frecuente, posiblemente relacionada con las respuestas inmunes subyacentes al tratamiento, y que en la mayoría de los casos no se trata de un fallo terapéutico. Esto motiva que el tamaño de las adenopatías regrese solo muy lentamente (semanas o meses), describiéndose que hasta en un 5-10% mantienen el mismo tamaño al final del tratamiento, sin que esto suponga una mala evolución. Solo los casos con una confirmación microbiológica deben ser considerados como una recaída de la enfermedad.13
Es necesario señalar que las causas más frecuentes de adenopatías cervicales son los procesos agudos de la cavidad faríngea e infecciones inespecíficas de los ganglios, pero cuando se mantiene más allá de los plazos razonables para un proceso agudo, debe realizarse biopsia para descartar afecciones linfáticas de muy diversa significación pronóstica y la TB ganglionar que constituye una de las formas extrapulmonares más frecuentes de esta enfermedad.
En el caso presentado, el diagnóstico de adenitis tuberculosa fue confirmado por estudio anatomopatológico y microbiológico. Tras la extirpación de los ganglios y el tratamiento farmacológico, la paciente evolucionó favorablemente hasta la desaparición de todos los síntomas iniciales. Aunque la tuberculosis es en la actualidad una enfermedad curable, aún no es un problema resuelto. Es importante mantener la vigilancia, y un determinado índice de sospecha no solo ante enfermedades pulmonares, sino aquellas que comprometen a otros órganos sistemas.