INTRODUCCIÓN
Se define como infertilidad a la falta de embarazo luego de 12 meses de relaciones sexuales regulares sin protección anticonceptiva. Aunque en muchos casos no es posible evidenciar algún tipo de enfermedad o patología que la cause, el sufrimiento, angustia y desesperación que aquejan a las parejas imposibilitadas de concebir son situaciones reales que han llegado a considerarse un verdadero y frecuente problema a enfrentar por los profesionales de la salud. (1,2)
La esterilidad puede ser primaria, si la pareja nunca ha logrado un embarazo, o secundaria, si tras haber tenido un hijo o aborto, no logra volver a concebir; también puede ser de causa femenina si es la mujer la que padece la causa de la infertilidad o masculina si es el hombre el que la padece, o de la pareja pues ambos pueden tener dificultades que impidan lograr su objetivo. (2-4)
Aun cuando las estimaciones sobre su incidencia no son muy precisas y varían según la región geográfica, aproximadamente entre el 8,0 % y el 12,0 % de las parejas experimentan algún problema de este tipo durante su vida fértil, lo cual, extrapolado a la población mundial, representa entre 50 y 80 millones de personas. (2) Incluso publicaciones más recientes citan cifras aun mayores y reconocen una tendencia general a la elevación de la incidencia de la infertilidad, que puede llegar al 20 %. (5-7)
Entre el 15,0 y el 20,0 % de los adultos saludables tienen problemas de fertilidad. Muchos de estos problemas, con ayuda, pueden ser solucionados. (2, 5, 7)
La esterilidad ha aumentado a nivel mundial, esto se debe al incremento de las infecciones de transmisión sexual (ITS), de las enfermedades inflamatorias pélvicas (EIPA) que dejan como secuelas obstrucción a nivel de las trompas uterinas, lo que ha incrementado la incidencia de embarazos ectópicos, los que dejan también secuelas importantes. El incremento cada vez mayor de las ITS provoca también en el hombre obstrucciones de las vías seminales, epididimitis que causan infertilidad en este sexo. (4, 8 - 14)
La infección genital es la principal causa de esterilidad en el mundo, no sólo en las afecciones tubáricas, sino que afecta también cada una de las diversas partes de la anatomía genital, tanto masculina como femenina. (4, 8 - 15)
Las causas de infertilidad incluyen en un gran por ciento factores psicológicos y emocionales. (16,17) Aproximadamente del 30,0 al 40,0 % de toda la infertilidad es de factor masculino, debido a eyaculación retrógrada, varicocele, impotencia, deficiencias hormonales, trastornos en el conteo de espermatozoides , ITS, uso de drogas, fumadores inveterados, alcoholismo, prescripciones de medicamentos como la cimetidina, espironolactona, y nitrofurantoina, etc. (2, 10 - 18)
Cuando la pareja no logra en un tiempo determinado su objetivo muchos abandonan la consulta y casi siempre se debe a la disolución definitiva del vínculo matrimonial o consensual, en la esperanza de lograr el hijo anhelado con otra compañera/o. (16, 17,19, 20)
También la edad materna es uno de los factores más importantes para la posibilidad de lograr buenos resultados, puesto que mucho antes de la menopausia la reserva ovárica, determinada por la cantidad y calidad de ovocitos disponibles en el ovario, comienza a decrecer a ritmo acelerado, (1,7,19) siendo el tiempo empleado para la investigación de la pareja un factor decisivo. Es por eso que al revisar la bibliografía relacionada con el tema se apreció que a nivel internacional se han diseñado protocolos ágiles de estudio, de forma tal que se pueda llegar a conclusiones diagnósticas y se decida el tratamiento adecuado para cada pareja en el tiempo más breve posible, a la vez que se racionalicen aquellos métodos invasivos y costosos que no sean absolutamente necesarios. (19,21,22) Esta tendencia tiene, además de un evidente objetivo económico, el de evitar el envejecimiento de la mujer hasta edades con fertilidad disminuida y por lo tanto con menos posibilidades de lograr el éxito deseado.
Por otra parte, no se debe olvidar que la sociedad ha culpado y estigmatizado tradicionalmente a la mujer frente a la imposibilidad de la procreación, donde este "incumplimiento de la norma", genera y auto genera frustraciones que, a su vez, se traducen en presiones para que cualquier proceder médico en este sentido resulte satisfactorio y las expectativas de la pareja ante el recibimiento de un tratamiento se vinculan con la recuperación de un óptimo estado de la fertilidad que, a su vez, les permita tener una descendencia bajo el procedimiento normal, a través de las relaciones coitales entre ambos miembros de la pareja.
En Cienfuegos existe desde hace años una consulta especializada para esta entidad y desde el año 2003 hasta la actualidad se han atendido 2 769 parejas, con un promedio de 692 al año, lo que significa un número considerable. Actualmente se cuenta con un Centro Territorial para la Atención a la Pareja Infértil, con equipamiento adecuado para las técnicas de reproducción asistida de baja tecnología, de reciente comienzo, y resulta importante destacar que las exigencias actuales para el tratamiento médico de las pacientes con infertilidad requieren contar con un profesional altamente preparado, que posea los conocimientos, las habilidades y los valores en el sentido de proporcionar una atención de salud sin riesgos, innovadora e integral.
La siguiente revisión bibliográfica está encaminada a proporcionar un material de estudio para estudiantes, médicos tanto de APS como de ASS, y especialmente a ginecoobstetras para contribuir a elevar la calidad de la atención médica brindada a la pareja infértil.
DESARROLLO
EPIDEMIOLOGÍA DE LA INFERTILIDAD EN CUBA
Es importante que cada país conozca la epidemiología de la infertilidad en su territorio pues el sistema de salud requiere estimados más exactos para poder calcular la demanda real y potencial de servicios donde se evalúen adecuadamente estos trastornos reproductivos. (22)
En Cuba se plantea que existe un estimado de 300 000 parejas susceptibles de atención, que 80 000 tienen factor masculino puro, 70 000 tienen factor combinado de masculino y femenino y 22 000 mujeres tienen 1 o más causas de infertilidad tratable. (1, 7, 21) Se plantea que el 85 % de la infertilidad femenina puede ser resuelta a nivel de servicios municipales y provinciales no complejos.
En Cuba los datos más recientes son los que reportan los resultados de un estudio realizado por el profesor Dr. Rubén Padrón en 1996, en el que se encuestaron 952 parejas de diversos municipios y diferentes provincias, y que arroja que existe entre un 12,0 a un 14,0 % de parejas infértiles, de las cuales entre el 42,0 y el 43,0 % desea el embarazo. (20, 21)
Según los datos obtenidos en el Censo de Población y Viviendas del año 2002, (6) la población femenina cubana en edad fértil, alcanzó la cifra de 2 999 898 y esa misma fuente reportó que 1 934 204 de ellas, mantenían una relación estable de pareja. Al relacionar estos datos con los resultados de la investigación del profesor Padrón antes mencionada, se puede deducir que en Cuba 270 788 parejas presentan trastornos de la fertilidad, y de ellas poco menos de la mitad desean alcanzar la procreación (43,0 %), por lo cual se infiere que 116 439 son susceptibles de atención en consultas especializadas por problemas de infertilidad y aproximadamente 23 287 (el 20,0 %) serían tributarias de métodos de reproducción asistida (RAAT). (6, 7, 19, 21, 23)
Pero en realidad en el momento actual en Cuba, aunque se han trazado estrategias nuevas para dar solución al problema de la pareja infértil, la carencia de recursos y tecnologías ha obstaculizado por muchos años el proceso, actualmente se cuenta con un programa que establece las funciones necesarias para lograrlo, en cada nivel de atención; no obstante no se ha implementado totalmente su uso, por cuanto requiere de una capacitación del personal médico, especialistas en Ginecoobstetricia que lo aplicarán en cada nivel de atención de salud.
La atención primaria de salud (APS), (19) base fundamental del sistema, no cuenta con posibilidad alguna para enfrentar la problemática, solo con vías de remisión establecidas oficialmente para estos casos y las instituciones del segundo nivel que realizan procederes de reproducción asistida de baja tecnología (RABT), son sólo 3 centros a nivel de todo el país, lo que no cubre todas las necesidades crecientes.
En todo este proceso se producen demoras excesivas, tanto en la búsqueda de la posibilidad de recibir el servicio como en el tiempo empleado para alcanzar un diagnóstico y en los intentos de tratamiento de las parejas y por último, los casos que requieren de procedimientos de alta tecnología como las técnicas de reproducción asistida (RAAT) se realizan en el único centro con que cuenta el país, radicado en el Hospital “Hermanos Almeijeiras”, hasta la fecha sólo ha podido trabajar en forma experimental por las mencionadas dificultades económicas que ha enfrentado el país; pero, aun trabajando a plena capacidad, no tendría posibilidades, por sí solo, de dar verdadera cobertura social al problema nacional.
Por otra parte, la población cubana se ha caracterizado por presentar una dinámica demográfica lenta dentro del contexto de los países latinoamericanos. Esto se debe a la influencia de la fecundidad, la cual desde inicios del pasado siglo ha sido relativamente baja. Tuvo un aumento en el primer lustro de la etapa revolucionaria, para luego caer por debajo del nivel de reemplazo demográfico desde 1978. (5, 21)
El caso es que, actualmente, el país atraviesa por una avanzada transición demográfica que se caracteriza por una muy baja tasa de fecundidad y un aumento importante de la supervivencia, lo que conlleva a un envejecimiento poblacional importante que sin duda hará sentir sus efectos en los escenarios nacionales futuros, dada la interrelación existente entre los procesos demográficos, económicos y sociales. Aunque Cuba es un país subdesarrollado económicamente, desde el punto de vista demográfico presenta estos indicadores semejantes a los de los países desarrollados. (20)
INFERTILIDAD. CONCEPTO Y CLASIFICACIÓN
La esterilidad es la incapacidad para la reproducción tanto en el hombre como en la mujer y puede ser: absoluta o permanente, cuando no tiene posibilidad de tratamiento y tampoco de regresión o curación espontanea y que impide totalmente la fecundidad; o la relativa o temporal cuando puede desaparecer espontáneamente o no determina una imposibilidad completa de fecundar. La infertilidad es la incapacidad para quedar embarazada después de 12 meses de relaciones sexuales (coito) sin protección. (2-5)
La infertilidad primaria es el término utilizado para describir a una pareja que nunca ha podido lograr un embarazo después de intentarlo durante al menos un año con relaciones sexuales sin precauciones. (3) La infertilidad secundaria es aquella en que la mujer tiene una historia previa de al menos un embarazo confirmado, aborto, parto y no es capaz de concebir después de un año de relaciones sexuales no protegidas. Existen autores que definen la infertilidad como el aborto habitual y/ o muerte habitual del feto o del recién nacido. (24)
Se denomina aborto habitual a la aparición de tres abortos espontáneos consecutivos o más en la misma mujer. La infertilidad sin causa aparente comprende al grupo de pacientes en las que sin lograr identificar la causa, el embarazo no se logra. (7)
FISIOLOGÍA DE LA OVULACION
Para que se produzca un embarazo es necesario que ocurra una ovulación. La ovulación, por definición, es la ruptura de un folículo maduro con expulsión de líquido folicular y el cúmulo oóforo (o disco prolígero). Depende del crecimiento y del desarrollo, regulado con precisión, de un folículo preovulatorio y es la acumulación de una serie compleja de eventos fisiológicos iniciados por el surgimiento de la hormona luteinizante. (25)
El reclutamiento de una cohorte de folículos dentro del reservorio de folículos en desarrollo, la selección fisiológica del folículo destinado a ovular, el crecimiento preferencial del mismo y la adquisición oportuna folicular óptima son necesarios para una ovulación y una fase luteal normal. El desarrollo del folículo preovulatorio y del ovocito ocurre en concordancia, de manera que este se encuentre en el grado correcto de maduración para que se produzca la fertilización. La ovulación ocurre aproximadamente en el día 14 de un ciclo menstrual de 28 días, sin embargo la misma puede ocurrir en cualquier momento del ciclo. La duración promedio del proceso de la ovulación es de 10 minutos, variando entre 1 y 20 minutos. (25)
Al parecer, disturbios menores en la continuidad de la foliculogénesis, ovulación y lúteo génesis, parecen ser responsables del fallo de la concepción. El desarrollo folicular comienza en la vida embrionaria, deteniéndose el desarrollo de los folículos primordiales en la etapa de diploteno de la primera profase meiótica. En todo momento, incluido el embarazo, hay un continuo proceso y atresia folicular. (25)
En cada ciclo menstrual, bajo la influencia de hormonas endocrinas, autocrinas, y paracrinas, así como de péptidos es reclutada una cohorte de folículos. En el día 5-7 del ciclo un folículo se vuelve dominante, continuando su crecimiento y desarrollo hasta la ovulación. Los folículos restantes se atresian, proceso denominado apoptosis. En los ciclos normales existe correlación entre el diámetro del folículo dominante y los niveles de estradiol. Esto apoya la creencia de que el 90-95 % del estradiol medible en un ciclo normal es producido por el folículo dominante. (25)
Los niveles de estradiol alcanzan su valor máximo 24-36 horas antes de la ovulación, lo que da lugar al surgimiento de la LH, (34-36 horas antes de la ovulación), lo que resulta en una reanudación de la meiosis, y luteinización de las células de la granulosa, con la subsecuente producción de progesterona. (25)
La LH es también responsable de la síntesis de prostaglandinas, y otros eicosanoides necesarios para la digestión de la pared folicular y de la liberación del ovocito. La ovulación se produce a 10- 17 horas después del pico de LH. Es necesario que el estradiol sea 200 pg/ ml durante unas 50 horas y debe estar presente hasta después de que se produzca la oleada de LH. El feed- back positivo del estradiol sobre la hipófisis, que hace que se produzca la oleada de LH, se ve favorecido por los bajos niveles de progesterona. El pico de progesterona se produce 8 días después de la oleada de LH, interviene en la maduración del endometrio secretor y suprime un nuevo crecimiento folicular. (25)
El mecanismo por el cual se produce la ovulación no se conoce con exactitud Se defienden tres teorías para explicar el mecanismo íntimo de la producción de la ovulación: a) aumento de la presión intrafolicular, b) necrobiosis de la pared del folículo por modificaciones del flujo vascular, y c) digestión local del tejido por acción enzimática. (25)
CAUSAS DE LA INFERTILIDAD
I.-Causas más frecuentes de infertilidad en la mujer
Las causas más frecuentes de infertilidad en la mujer son: las obstrucciones tubáricas, (7, 8, 10, 12) el síndrome de ovario poliquístico (26 - 40) la anovulación, (41-43) la hiperprolactinemia, estenosis cervical, la fibromatosis uterina, (42, 44,45) endometriosis, (46 -48) las malformaciones en el aparato genital, (49) etc. y otras que pueden no ser identificadas. (50-55)
En relación con la obstrucción tubárica, la esterilidad se relaciona con el transporte de los ovocitos. Estos se desplazan desde los ovarios a través de las trompas de Falopio para llegar al útero (matriz).(56, 57) Si hay un bloqueo es posible que la mujer no conciba, las infecciones por chlamydia y gonococo no tratadas podrían llevar a una enfermedad inflamatoria pélvica, con daño a nivel de las trompas, e infertilidad de causa tubárica.(57 - 67)
Por su parte, el síndrome de ovario poliquístico (SOPQ) como causa de esterilidad, se caracteriza por anovulación, hiperandrogenismo y resistencia a la insulina y obesidad. (26-40, 67-70) Se sabe que la hiperinsulinemia se asocia con un aumento del riesgo cardiovascular y la aparición de diabetes mellitus. Aproximadamente el 15,0 % de las pacientes con SOPQ no ovulan, presentan trastornos menstruales, ovarios con múltiples quistes y síndrome metabólico. En la poliquistosis ovárica, hay muchos folículos con un desarrollo insuficiente. Los óvulos en estos folículos no maduran y, por lo tanto, no pueden ser liberados desde los ovarios. En lugar de esto, forman quistes allí. (26–40, 67 -70)
Esto puede conducir a infertilidad. La falta de maduración folicular y la incapacidad para liberar un óvulo (ovular) probablemente son ocasionadas por bajos niveles de la hormona folículo estimulante (FSH, por sus siglas en inglés) y por niveles más altos de lo normal de hormonas masculinas (andrógenos), producidas en el ovario. (26 - 40)
A las mujeres usualmente se les hace el diagnóstico a los 20 o 30 años y quienes padecen este trastorno con frecuencia tienen una madre o hermana con síntomas similares de poliquistosis ovárica. (26 - 40)
En relación con el fibroma uterino como causa de trastorno de fertilidad, esta se relaciona con los fibromiomas uterinos, tumores benignos más frecuentes del aparato reproductor femenino. La edad máxima de incidencia es entre los 30 y 50 años, aunque en la actualidad se diagnostican más temprano por el uso tan difundido de la ultrasonografía. Se señala una mayor frecuencia en mujeres negras, mestizas y nulíparas, obesas y perimenopáusicas. Se desconoce su etiopatogenia, aunque tanto los estrógenos como la progesterona aumentan su tamaño. Se reportan mutaciones en dos genes, HMGI(c) y HMGI (y) que parecen ser importantes en el desarrollo de algunos fibromas. Los genes cruciales en el desarrollo del fibroma aún no se han identificado. Tienden a involucionar durante la menopausia. (41-44) La presencia de estos tumores puede producir alteraciones del ciclo menstrual y puede estar asociado con subfertilidad.(45)
Otra de las causas es la endometriosis. Esta es la presencia de glándulas endometriales o estroma en otros sitios que no son la cavidad uterina. Las localizaciones más frecuentes de endometriosis extrauterina son: el ovario uni o bilateralmente, la trompa de Falopio y el peritoneo pélvico sobre todo. La afectación extrapélvica no es rara, se reportan habitualmente a nivel de cicatrices quirúrgicas, generalmente laparotomías por cesáreas o histerectomías, y con menor frecuencia en la región umbilical. Esta enfermedad afecta entre el 15,0 % y el 17,0 % de las mujeres en edad fértil, entre las cuales el 44,0 % permanecen asintomáticas. (44- 46)
La infertilidad sin causa aparente muchas veces se asocia a endometriosis. Los síntomas que la caracterizan son dolor pélvico crónico, dismenorrea adquirida progresiva, dispareunia profunda, pujos, tenesmos, diarreas, y defecación dolorosa, disuria y urgencia al orinar, trastornos menstruales, sobre todo sangramiento post menstrual escaso y oscuro. Las causas de infertilidad en la endometriosis son por disfunción ovárica, afecciones tubáricas, limitación de la captación ovular por adherencias, que fijan la trompa, líquido peritoneal excesivo y anormal, entre otras. (46-52)
La galactorrea, síntoma frecuente como expresión de hiperprolactinemia, que es la elevación de la hormona prolactina circulante en sangre, por encima de 20-25 ng/ ml ó 888-1100 pmol/ l, producida por una alteración hipotálamo hipofisaria, es la más frecuente, se acompaña en la mujer de trastornos menstruales como amenorrea, oligomenorrea, ciclos anovulatorios, fase lútea insuficiente e infertilidad. (53-55)
Otro de los temas a abordar es la problemática del aborto, que tantas secuelas deja en el aparato reproductor. El aborto se institucionalizó en Cuba a fines de la década de los 60. Desde entonces hasta hoy mucho se ha hablado a favor y en contra de esta decisión; como todo problema que se estudia en medicina, tiene aspectos positivos y negativos. Lo ideal sería brindar una educación sexual. Estudios estadísticos, tomando en cuenta datos indirectos, consideran que en Latinoamérica hay cada año alrededor de 1 000 000 de abortos en mujeres menores de 20 años. (56)
La morbilidad y mortalidad relacionadas tienen consecuencias mayormente en la salud materna, así como en los recursos destinados al cuidado de la salud, sobre todo en los países en desarrollo. Las opciones más efectivas para la disminución de la morbilidad y mortalidad están dadas por la prevención de los embarazos no deseados, que se logra a través del desarrollo del acceso a la información y servicios de planificación familiar, así como por la disponibilidad de servicios donde se practique el aborto en las mejores condiciones y con poco tiempo de embarazo. (56,57)
En un estudio realizado en el año 1979 en el Hospital "América Arias", se analizaron los resultados de 405 abortos practicados a mujeres menores de 18 años. La complicación más frecuente fue la enfermedad inflamatoria pélvica, que afectó a 20 pacientes, para 4,8 %; pero se debe resaltar que hubo en dos casos perforaciones uterinas, en uno de las cuales fue necesaria la realización de una histerectomía total en el primer embarazo de la joven, lo que evidencia el alto riesgo del aborto, incluso cuando se practica en las mejores condiciones. (56) El aborto, en cualquiera de sus formas clínicas, deja secuelas importantes que conducen a trastornos de la fertilidad.
La infertilidad genera un importante aumento en los niveles de estrés y ansiedad los cuales pueden ser variables en cada uno de los miembros de la pareja. Estudios realizados en diversas partes del mundo coinciden al referir que las mujeres vivencian mayores niveles de estrés psicológico y ansiedades – antes, durante y después de la realización del estudio y las técnicas de reproducción, que los experimentados y registrados por varones.
Sin embargo, sería justo señalar que estos niveles de estrés y ansiedades, en cuanto a la infertilidad se refiere, están íntimamente ligados a diferentes factores, los cuales no deben ser analizados a espalda de un profundo análisis que tome en consideración a la perspectiva de género. La mujer se somete a la mayoría de los procederes y técnicas, por lo que la exposición a factores condicionantes de los niveles de ansiedad y estrés sobrepasa al varón, quien solo estuvo expuesto físicamente en relación con el proceder de toma de muestra del esperma. (20, 21)
II.- Causas más frecuentes de infertilidad en el hombre
Las causas masculinas capaces de producir esterilidad o infertilidad son muy numerosas. A continuación se enumeran las más importantes:
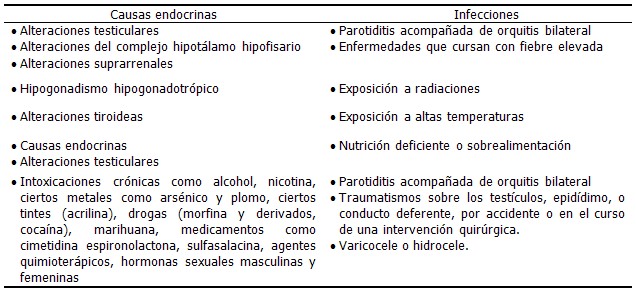
Las infecciones genitourinarias (IGU) en el hombre representan un por ciento importante en la etiología de la infertilidad, y aunque no están claros los mecanismos patogénicos implicados a nivel celular, de alguna forma alteran la calidad espermática y afectan principalmente la cantidad y movilidad de los espermatozoides (pre-requisito esencial para la fertilización). Las infecciones del tracto genital, causadas por ITS provocan inflamación de las glándulas sexuales accesorias y del epidídimo. (58, 59)
Las infecciones seminales en el hombre, con frecuencia, son de poca sintomatología, por lo que permanecen largo tiempo sin ser identificadas y generan secuelas que pueden conducir a la infertilidad. La asociación entre leucocitospermia y defectos morfológicos en los espermatozoides compromete no solo los eventos de fertilización de estos individuos, sino la implantación, e incluso, embarazo futuro, por lo que es necesario realizar estudios más profundos de morfología espermática. (58-61)
Las actuales técnicas microbiológicas de diagnóstico facilitan la detección de un gran número de gérmenes que afectan la calidad del semen y conducen a la infertilidad masculina, entre ellos, parásitos y hongos. (62) Aunque no está claro el papel de la Cándida albicans en la infertilidad, como consecuencia de la infección por este microorganismo, se describe la pérdida de la fertilización, el incremento de fragmentación del DNA espermático y la disminución de la movilidad del espermatozoide en pacientes infértiles. La Trichomona vaginalis, que causa inflamación de la uretra, también afecta la calidad del semen y la fertilidad de los individuos, y se reporta oligospermia severa como consecuencia de esta infección. (62, 63)
Los micoplasmas genitales son considerados patógenos humanos de relevante importancia, como agentes de transmisión sexual. Están implicados en una gran variedad de infecciones en el hombre, tales como uretritis, prostatitis y otros procesos inflamatorios que conducen a la infertilidad. (62-64)
La infección causada por la bacteria Chlamydia trachomatis tiene una elevada incidencia en la infertilidad masculina. La población masculina es el reservorio natural de esta bacteria, pero pocas veces provoca síntomas en ellos, de aquí el término infección "silente", que si no es tratada, puede avanzar y causar graves problemas reproductivos y de salud, con consecuencias a corto y largo plazo. La infección por esta bacteria afecta a 1 de cada 10 hombres sexualmente activos, y afecta la concentración de los espermatozoides, su movilidad y genera cambios en su morfología. Esta bacteria puede causar inflamación en los testículos y el escroto, lo cual incide en la calidad del semen, especialmente en la movilidad de los espermatozoides. (65)
Dentro de las ITS, los virus, como los virus del herpes simple tipo 1 (VHS-1) y herpes simple tipo 2 (VHS-2); aunque el VHS-1, responsable del herpes labial, se transmite a través de secreciones orales, también puede producir herpes genital a través del sexo oral, por lo que ambas cepas de virus pueden transmitirse sexualmente. Las investigaciones epidemiológicas y clínicas han enfatizado en el papel de los hombres en la transmisión viral. (66)
La infección por el Citomegalovirus humano (CMVH) como posible causa de enfermedad del sistema genital masculino, afecta la fertilidad de los hombres, y se ha publicado también su transmisión sexual a través del semen de hombres infértiles. Este virus es la causa más común de transmisión congénita, que conduce a enfermedades fetales y neonatales serias. Los virus de la hepatitis, virus del papiloma humano (VPH), específicamente el tipo 16, que puede transmitirse sexualmente, así como el virus de VIH Sida. (67,68)
Las ITS tienen en la actualidad una gran relevancia debido a la pandemia del SIDA. Tienen gran importancia en salud pública, no sólo por las infecciones agudas, sino por la gravedad de sus complicaciones y secuelas. Es un problema de salud pública. (68, 69)
Otra causa de infertilidad masculina es el varicocele o hidrocele que consiste en un aumento de la tortuosidad y dilatación de las venas del plexo pampiniforme del cordón espermático. El 25-45 % aproximadamente de los varones estériles padecen varicocele en la vena espermática interna izquierda. (57)
EXÁMENES COMPLEMENTARIOS BÁSICOS QUE SE DEBEN REALIZAR A PAREJAS INFÉRTILES
Para iniciar el estudio de la pareja infértil es necesario indicar exámenes complementarios a ambos miembros, que garanticen la salud de los mismos, tales como hemograma completo, eritrosedimentación, glucemia, exudado vaginal simple y con cultivo, test para diagnóstico de chlamydia, serología, VIH, así como dosificaciones hormonales cuando se sospeche alteraciones de las mismas, tanto en el hombre como en la mujer, y el espermatograma al varón. (1)
I.-Pruebas diagnósticas
Estudio del moco cervical
Constituye un método práctico y rápido para evaluar el factor cervical, e indirectamente el estado hormonal de la mujer. Debe obtenerse en la mitad del ciclo, es decir, cuando la producción de estradiol es máxima y coincidiendo, más o menos, con el pico de secreción de LH, en este momento es máxima la estimulación de las glándulas del endocérvix por los estrógenos. El moco se recoge con una jeringa, y se valorarán los siguientes parámetros: volumen, consistencia, viscosidad, elasticidad, celularidad, y arborización. (1, 24, 57)
- Volumen: superior a 0,1 ml
- Debe ser claro, de aspecto fluido y acuoso.
- La filancia o elasticidad debe ser de 8-10 cm.
- Celularidad por debajo de 5 x campo de gran aumento.
- Arborización cristalizar con tallos terciarios y cuaternarios.
El moco cervical puede ser anormal por las siguientes causas:
- Pobre estimulación estrogénica
- Células endocervicales que funcionan bioquímicamente mal.
- Células endocervicales inadecuadas.
Curva de temperatura basal (CTB)
El desplazamiento térmico que produce la progesterona, al activar los centros térmicos, causa elevación de la temperatura corporal mayor de 0,5 ºC. Al revisar la curva de temperatura basal de tres ciclos menstruales consecutivos se tiene una muestra simple de la ovulación, y de las alteraciones del mismo. Puede ser monofásica o bifásica. Puede afectarse por diferentes causas. (1, 24, 57)
Test postcoital
Se realiza para evaluar la interacción muco- espermática (Sims- Huhner). Proporciona evidencias de una adecuada estimulación estrogénica y de la capacidad de penetración del moco cervical por espermatozoides sanos y activos.
Debe ser realizada entre los días 11 y 13 del ciclo; y entre las 2 y 18 horas posteriores al coito. En esta prueba se valora número, motilidad, velocidad de progresión rectilínea, indicada en una escala de 0-4. (1, 24, 57)
Histerosalpingografía
Examen radiológico del tracto genital femenino que incluye cérvix, cuerpo uterino, trompas y estado general de la pelvis. Debe realizarse al octavo día del ciclo. Constituye un excelente medio diagnóstico para investigar las alteraciones de la trompa y su permeabilidad. (1)
Esta prueba también puede realizarse bajo visión con fluoroscopia, examen radiológico que tiene como contraindicación para su realización la infección pélvica, el embarazo y la alergia al yodo.
Biopsia endometrial
La biopsia de endometrio, obtenida por aspiración, es un método de gran valor y exactitud para conocer la existencia de ovulación y el funcionamiento del cuerpo lúteo. Se recomienda por algunos autores entre los días 22 y 24 del ciclo y otros el día 26 del ciclo, donde la maduración final del endometrio puede ser confirmada fácilmente. La biopsia debe tomarse de la cara anterior del útero (capas superficiales del endometrio) para disminuir la posibilidad remota de interrumpir una gestación temprana. (1, 24)
Espermatograma
El estudio de calidad del semen es el examen de laboratorio más importante en la fertilidad masculina, y es una de las prácticas que se efectúan en los servicios de atención a parejas infértiles, lo cual incluye movilidad, concentración, viabilidad, morfología y pH, siguiendo las normas recomendadas por la OMS, desde 1999, se establecieron como valores normales del semen:
- Volumen > 2ml
- Concentración > 20 millones /ml
- Movilidad > 50 %
- Morfología > 30 % normales
- Células blancas < 1 millón /ml
Para su correcta interpretación es necesario que en la recogida del semen se tenga en cuenta, que exista una abstinencia sexual previa de 2-3 días. La forma más adecuada de recoger el material es mediante masturbación, en un frasco de cristal limpio y seco. El enjuiciamiento de la movilidad de los espermatozoides debe hacerse antes de las 2 horas de obtenido el material.
El volumen normal del eyaculado oscila entre 2 y 5 ml. Cantidades inferiores a 2 ml deben considerarse anormales. El pH normal del esperma oscila entre 7,2 y 7, 8; mientras que el de la secreción prostática es de 6,3-6,5.
A pesar de esto, muchas veces los resultados satisfactorios de estos parámetros seminales convencionales no se corresponden con los resultados que desde el punto de vista de fertilidad tienen estos individuos, por lo que clínicamente no son siempre suficientes para demostrar la función espermática y fertilidad masculina. El hecho de no encontrar alteraciones en los parámetros seminales no indica que la capacidad funcional de los espermatozoides no se encuentra comprometida, ya que tanto las bacterias, como sus productos y el incremento de la peroxidación de la infección, podrían ocasionar cambios bioquímicos y moleculares en la membrana espermática, que afectan la reacción acrosómica y su capacidad de fusión con el ovocito, así como daños en el ADN espermático. (1, 57)
Laparoscopia
Constituye un procedimiento endoscópico que permite la evaluación de los genitales internos y de la pelvis, con la finalidad de diagnosticar posibles causas mecánicas de infertilidad, así como la presencia de endometriosis u otra patología orgánica de dichos órganos. (70)
Ultrasonografía
La ultrasonografía es un medio de diagnóstico esencial en el estudio de la mujer infértil, y muy especialmente en las modernas unidades de reproducción asistida. Facilita el seguimiento del desarrollo folicular y endometrial, y proporciona un apoyo imprescindible para la captación de ovocitos por punción transvaginal, en la fecundación in vitro. (71)
DIAGNÓSTICO PRECOZ Y TRATAMIENTO OPORTUNO: UN ASPECTO DE VALOR EN EL ÉXITO DEL TRATAMIENTO A LA MUJER INFÉRTIL
Como parte de la práctica médica integral y dispensarizada que el médico de la familia brinda a la mujer en las diferentes etapas de su ciclo, la ginecología en la APS ha permitido desarrollar aspectos médicos de tipo epidemiológico y preventivo relacionados con la salud ginecológica, conjuntamente con la presencia tutoral e interactiva del especialista de ginecología del grupo básico de trabajo (GBT). La especialidad se implementa en la APS, con un enfoque integral, en el que relacionan sus actividades con la calidad de vida de la mujer, su pareja y familia. En este sentido se tienen en cuenta los factores psicológicos y sociales y el enfoque de género, además de la sostenibilidad del medio ambiente, que pueden influir sobre su salud en general y, en especial, sobre la salud sexual y reproductiva. (3, 72)
Desde el surgimiento de la medicina familiar, las afecciones y necesidades ginecológicas son evaluadas y tratadas a nivel del consultorio médico, e interconsultadas con el especialista en ginecoobstetricia del GBT. Entre las enfermedades más frecuentes se encuentran las leucorreas, dolor pélvico, infecciones e inflamaciones del tracto genitourinario, trastornos menstruales, afecciones en edades extremas como la infanto juvenil, y el climaterio y menopausia, entre otras, incluyendo el riesgo reproductivo preconcepcional y la planificación familiar. (56, 72-74)
Se conoce como riesgo preconcepcional a la probabilidad que tiene una mujer no gestante de sufrir daño (ella o su producto) durante el proceso de la reproducción. Esto está condicionado por una serie de factores, enfermedades o circunstancias únicas o asociadas que pueden repercutir desfavorablemente en el binomio, durante el embarazo, parto o puerperio. (72)
Por lo antes expuesto, el riesgo puede ser de carácter biológico, psicológico y social, y no es valorado por igual en cada caso; es decir, que la misma condición de riesgo no repercute de forma igual en cada mujer o pareja, por lo que se debe hacer un enfoque y análisis individualizado en cada caso. (72)
El especialista en ginecoobstetricia del GBT durante sus evaluaciones concurrentes, debe medir la calidad de la atención médica, a través de la competencia y del desempeño del médico de familia en formación, y remitirá a nivel secundario los casos que no tengan en su área posibilidad de resolución del problema. En tal sentido en todo este proceso se producen demoras excesivas, tanto en la búsqueda de la posibilidad de recibir el servicio como en el tiempo empleado para alcanzar un diagnóstico y en los intentos de tratamiento de las parejas y, por último, los casos que requieren de procedimientos de alta tecnología pierden posibilidades de diagnóstico y tratamiento precoz de sus causas de esterilidad. La gran variedad de posibles factores causales del fenómeno de la infertilidad trae como consecuencia la necesidad de utilizar muchos recursos para la investigación de estos casos y para su tratamiento posterior. (1, 72-74)
Es, por tanto, importante que el procedimiento investigativo vaya de forma consecuente y escalonada, de lo simple a lo más complejo, de acuerdo con las posibilidades del nivel de atención, y del lugar donde se realiza la investigación, pero de manera ágil, dinámica, sin pérdida de tiempo innecesaria en los diferentes niveles, para poder brindar una atención de calidad a la pareja infértil. (72)